Нестероидные противовоспалительные средства
Содержание:
Лучшее лекарство от кашля
Чтобы определить лучшее лекарство от кашля, необходимо учитывать тип патологии и особенности протекания болезни. При сухом, лающем кашле высокоэффективными станут сиропы:
- Бронхолитин;
- Бронхикум;
- Коделак Фито;
- Синекод.
Бронхолитин обеспечивает сильный противокашлевый и бронхолитический эффект. Расширяя бронхи, он стимулирует дыхание, устраняет отечность слизистых оболочек.
Бронхикум применяется в комплексной терапии. Обладает отхаркивающим, противовоспалительным, противомикробным действием. Кроме сиропа выпускается в виде пастилок, эмульсии, геля, эликсира.
Коделак Фито используют с целью лечения сухого кашля различной этиологии и бронхолегочных заболеваний. Сочетание термопсиса, солодки и чабреца в его составе обеспечивает усиленный результат и безопасность лечения.
Синекод – эффективное лекарство от кашля взрослым, обладающее прямым воздействием на кашлевой центр. Данное средство помогает улучшить показатели спирометрии, нормализует дыхание, не вызывает привыкания.
В таблетированной форме применяются Либексин, Стоптуссин. Либексин не уступает по эффективности Кодеину, проявляет бронхорасширяющее действие, оказывает местное обезболивание. Не вызывает зависимости и не угнетает процессы дыхания.
Стоптуссин является комбинированным препаратом, созданным на основе гвайфенезина и бутамирата. Препарат усиливает производство секрета бронхиальными железами, разжижает его. Кроме этого он успокаивающе воздействует на нервные окончания слизистой бронхов, чем обеспечивает выраженный противокашлевой эффект.
При мокром кашле хорошо зарекомендовали себя Химопсин в порошке для ингаляций, Стодаль в сиропе. Первое средство обладает антисептическими свойствами, помогает в устранении гнойных выделений и в борьбе с последствиями бактериально-вирусной инфекции. Стодаль – гомеопатический препарат на травах, одинаково эффективный при различных видах кашля.
Принцип действия НПВП
Нестероидные противовоспалительные медикаменты (НПВС, НПВП) используются для симптоматического лечения различных заболеваний, которые сопровождаются болевым синдромом, воспалительным процессом и повышением температуры тела.
НПВС представляют обширную группу препаратов. Несмотря на то, что применяют их очень часто, следует учитывать, что они не являются полностью безопасными. Такие медикаменты имеют ряд противопоказаний и побочных эффектов.
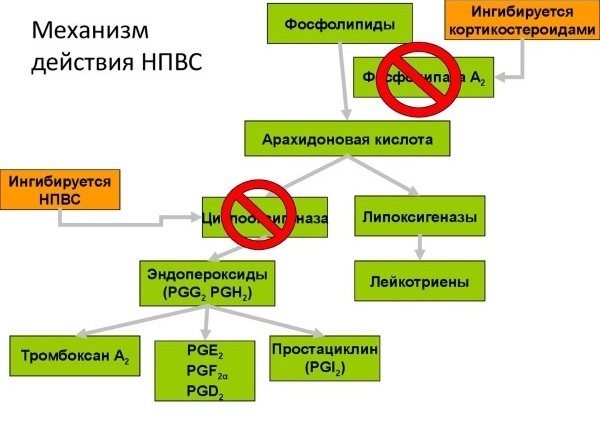
Механизм действия НПВП заключается в следующем:
- выработка фермента, который способствует развитию воспалительного процесса;
- уменьшение отечности и инфильтрации в очаге воспаления;
- нормализация микроциркуляции и сужение капилляров, что способствует купированию воспаления;
- подавление активности центров болевой чувствительности в центральной нервной системе;
- уменьшение проницаемости сосудов;
- нормализация температуры тела;
- торможение слипания тромбоцитов.
Лечение с использованием НПВС должно проводиться в течение минимально допустимого времени.
В период процесса заболевания, связанного с травмами, внутренними и внешними, ткани организма начинают выделять особый фермент, вызывающий воспаление в зонах поражения. Воспалительный процесс вызывает боль, жар и другие симптомы, характерные для дегенерации клеток во время повреждения тканей.
При приеме НПВП, эти ферменты блокируются, и организм прекращает так агрессивно реагировать на участки поражения. После снятия воспаления, прекращается истощение иммунитета, который затрачивает силы на борьбу с симптомами, и дальнейшее лечение основного заболевания происходит более эффективно.
 Механизм действия нестероидных противовоспалительных препараов
Механизм действия нестероидных противовоспалительных препараов
НПВП оказывают на организм следующие действия:
- противовоспалительное;
- обезболивающее;
- жаропонижающее.
Элементы противовоспалительного средства влияют на этот эффект скопления крови, блокируя реакцию иммунитета. На стадии склерозирования НПВП также оказывают ингибирующее воздействие, но не в полную силу. В этом отношении стероидные препараты более эффективны.
Действие противовоспалительных средств оказывают жаропонижающий эффект только при высокой температуре, когда наступает лихорадка. Суть в том, что они блокируют вещества, которые вырабатываются в самом организме, отвечающие за повышение температурного режима по отношению к очагам воспаления (пирогены).
Нестероидные противовоспалительные препараты нового поколения, список которых ежегодно пополняется, блокируют нервные окончания при слабых и средних болях. При сильных болях они не эффективны, но это та стадия, когда приписываются наркотические препараты, имеющие ряд побочных эффектов. Нестероидные средства таких угнетающих эффектов не имеют.
Их назначают при болях:
- в сухожилиях;
- в мышцах;
- зубных;
- суставных;
- головных;
- послеоперационных;
- печеночных коликах.
Данные препараты не вызывают эффект эйфории и не вызывают привыкание.
Лечение противовоспалительными препаратами
Сильнейшие боли, тошнота, рвота, диарея, головокружение, обмороки, которые мучают женщин, страдающих дисменореей, часто являются единственными симптомами. Они проявляются только в критические дни, а все остальное время женщина может быть абсолютно здорова. Более того, лабораторные исследования тоже показывают отсутствие какой бы то ни было патологии.
Некоторые исследования показывают, что у женщин, страдающих дисменореей, имеется повышенный уровень простагландинов – особых веществ, которые значительно повышают чувствительность организма к боли, а также вызывают сокращения матки.
Лекарства НПВП обладают способностью обезболивать и снижать уровень простагландинов. Поэтому они приносят облегчение 80-85% пациенткам.
Несколько обширных исследований, проведенных на рубеже ХХ и ХХI веков, показали, что практически все НПВП (напроксен, ибупрофен, мефенамовая кислота, аспирин) отлично подходят для лечения дисменореи, и при этом они значительно более эффективны, чем такое лекарство, как парацетамол (он относится к группе анилидов и оказывает только обезболивающее и жаропонижающее действие, но при этом не уменьшает воспаление).
Меноррагия среди женщин встречается не так часто, как дисменорея, но все равно является одним из самых распространенных заболеваний. Статистика говорит, что оно поражает примерно 53 женщины из 1000. Главными симптомами являются длительные и обильные кровотечения, которые буквально истощают жизненные силы.
Меноррагия, как и дисменорея, сопровождается повышенным синтезом простагландинов, поэтому нестероидные противовоспалительные препараты хорошо помогают и в этом случае. При правильном подборе дозировки (сделать это может только опытный специалист), кровотечение уменьшается почти на 40%. Правда, для лечения меноррагии с большим успехом могут применяться такие лекарства, как транексамикацид, даназол или левоноргестрел.
К помощи нестероидных противовоспалительных препаратов часто прибегают и в случае установки внутриматочных спиралей. Эти устройства являются одним из наиболее распространенных видов контрацепции. Они обеспечивают достаточно эффективную защиту от беременности (о других видах контрацепции рассказывается в статье«Опасные и безопасные дни для беременности – определение с помощью таблицы», и также в статье «Календарный метод предохранения от беременности»), но в некоторых случаях их установка вызывает боль и даже кровотечение, настолько сильные, что женщине приходится отказываться от такого метода и искать другой.
Использование таких препаратов, как ибупрофен, напроксен, диклофенак, супрофен, индометацин, мефенамовая и флуфенаминовая кислота позволяет преодолеть эти сложности и спокойно пользоваться спиралью.
Как известно, бесконтрольное и неправильное применение НПВП может вызывать у женщин бесплодие, так как они влияют на процесс овуляции. Но при грамотном применении эти же самые препараты способны бесплодие лечить. Так, индометацин применяется при проведении ЭКО.
Нестероидные противовоспалительные препараты: список
НПВП список содержит нестероидные противовоспалительные препараты, то есть препараты, не содержащие искусственных аналогов гормонов или стероидных гормонов. В процессе воспалительной реакции участвуют простагландины – активные вещества, которые получаются ферментативным путем и обладают выраженным физиологическим эффектом. Простагландины вырабатываются во время воспалительного процесса в тканях, вызывают отечность, болезненность и покраснение, воздействуя на нервные волокна и сосуды. Отвечают за выработку простагландинов группы ферментов ЦОГ – циклооксигеназы. Существует несколько видов таких ферментов – ЦОГ-1, ЦОГ-2, ЦОГ-3. Перечень нестероидных противовоспалительных препаратов состоит из нескольких групп:
- ЦОГ-1, ЦОГ-2 – неселективные ингибиторы. НПВП этой группы блокируют ферменты не только группы ЦОГ-2, а также ЦОГ-1, выполняющих постоянные важные функции в организме человека, что вызывает определенные побочные эффекты – тошноту, раздражение стенок ЖКТ, гастрит и другие побочные действия. В этой группе состоит большинство классических препаратов НПВП.
- ЦОГ-2 – селективные ингибиторы. Препараты этой группы НПВП являются более безопасными для ЖКТ и оказывают воздействие только на ферменты, вырабатывающиеся при воспалительном процессе. В то же время препараты этой группы могут влиять на повышение артериального давления, увеличивать нагрузку на сосуды и сердце.
- Ингибиторы ЦОГ-1, селективные НПВП. Небольшая группа препаратов, которая воздействует на ЦОГ-1, не затрагивая при этом ЦОГ-2.
Еще двадцать лет назад были известны 7 групп, в настоящее время исследователи создали более 15 групп препаратов. Постепенно препараты с тяжелыми побочными эффектами (угнетение дыхательной функции, негативное воздействие на сердце, ЖКТ, сосуды) были вытеснены более совершенными лекарственными средствами с минимальными побочными эффектами.
Селективные НПВП, производные кислот ЦОГ-1: ацетилсалициловая кислота (низкие дозы) – саласат, дифлунизал, аспирин.
Неселективные ингибиторы ЦОГ-1, ЦОГ-2:
- арилпропионовая кислота – ибупрофен, напроксен, флурбипрофен, кетопрофен, тиапрофеновая кислота.
- индол/инден уксусной кислоты – сулиндак, индометацин.
- арилуксусная кислота – фенклофенак, фентиазак, диклофенак.
- антраниловая кислота — производные антраниловой кислоты. Флуфенамовая кислота (арлеор, опирин), мефенаминовая кислота (понстил, понстан), нифлумовая кислота (дональгин и другие препараты).
- эноликовая кислота — мелоксикам, пироксикам, теноксикам, лорноксикам.
- метансульфоновая кислота – анальгин.
НПВП перечень преимущественных селективных ингибиторов ЦОГ-2:
- целекоксиб.
- рофекоксиб.
- мелоксикам.
- нимесулид.
- этодолак
Список препаратов постоянно расширяется, некоторые препараты снимаются с выпуска из-за побочных действий, на смену приходят более безопасные нестероидные противовоспалительные препараты последнего поколения.
Побочные эффекты
Широкое распространение НСПВП заставило обратить внимание на побочные эффекты этих сравнительно безопасных препаратов. Наиболее часто встречаются эффекты связанные с пищеварительным трактом и почками
Все эффекты дозо-зависимые, и достаточно серьёзные чтобы ограничить применение этой группы препаратов. В США из всех госпитализаций, связанных с применением лекарственных средств, 43 % приходятся на НСПВП, большинство из которых можно было избежать.
Побочные реакции отмечаются при длительном приеме НПВС (например, при лечении остеохондроза) и заключаются в поражении слизистой оболочки желудка и двенадцатиперстной кишки с образованием язв и кровотечений. Этот недостаток НПВС неизбирательного действия послужил причиной разработки препаратов нового поколения, блокирующих только ЦОГ-2 (фермент воспаления) и не влияющих на работу ЦОГ-1 (фермента защиты). Таким образом, препараты нового поколения, практически лишены основных побочных эффектов (поражение слизистой оболочки органов пищеварительного тракта), связанных с длительным приемом неселективных НПВС.
Со стороны желудочно-кишечного тракта
Большинство этих эффектов связаны с прямым или косвеным раздражением слизистой желудочно-кишечного тракта. Являясь в большинстве своем кислотами они оказывают прямое раздражающее действие на слизистую желудка. Ингибиция ЦОГ-1 приводит к снижению простагландинов, и как следствие понижению защитных свойств пристеночной слизи.
Наиболее частые проявления:
Риск изъязвления напрямую зависит от дозы и продолжительности лечения. Для снижения вероятности язвообразования необходимо использовать минимальную эффективную дозу препарата в течение минимального периода времени. Данные рекомендации как правило игнорируются.
Фактор, от которого зависят площадь и скорость возникновения повреждения слизистой оболочки желудка, – внутрижелудочное значение рН. Чем выше рН, тем меньше зона кровоточивости слизистой оболочки . Поэтому при длительном приёме НПВП возникает необходимость проводить внутрижелудочное исследование рН.
Так же частота развития нежелательных эффектов со стороны ЖКТ зависит от препарата: так считается, что Индометацин, Кетопрофен и Пироксикам наиболее часто вызывают побочные явления, в то время как ибупрофен (малые дозы) и диклофенак сравнительно редко.
Некоторые препараты выпускаются в специальных оболочках, растворяющихся в кишечнике и проходящие неизменными через желудок. Счиается, что это позволяет снизить риск развития побочных эффектов. В то же время — учитывая механизм развития побочных эффектов, нельзя с точностью утверждать о подобных свойствах.
Побочные эффекты со стороны ЖКТ можно уменьшить применяя препараты из группы блокаторов протонной помпы, таких как Омепразол. Несмотря на эффективность данной методики, продолжительная терапия по этой схеме будет экономически невыгодна.
Со стороны почек
Механизм данных побочных эффектов скорее всего связан с модификацией почечного кровотока, регулируемого простагландинами, на которые действуют НСПВП.
Побочные эффекты связанные с нарушением функции почек:
НСПВП, особенно в сочетании с другими нефротоксичными препаратами, могут вызывать почечную недостаточность.
Сравнительно редко возникают следущие осложнения:
Беременность
Не рекомендуется применять препараты группы НСПВП при беременности, особенно в третьем триместре. Хотя прямых тератогенных эффектов не выявлено, считается, что НСПВП могут вызвать преждевременное закрытие артериального протока (Боталлова протока) и почечные осложнения у плода. Так же имеются сведения о преждевременных родах. Несмотря на это, аспирин в сочетании с гепарином успешно применяется у беременных с антифосфолипидным синдромом.
Считается, [кем?] что парацетамол безопасен и хорошо переносится во время беременности. Необходимо строгое соблюдение дозового режима в связи с повышенным риском печеночной недостаточности.
Прочие осложнения
Также встречаются следующие осложнения: повышение печеночных ферментов, головная боль, головокружение.
Не являются типичными, но встречаются: сердечная недостаточность, гиперкалиемия, спутанность сознания, бронхоспазм, сыпь.
{SOURCE}
Особенности и преимущества препаратов последнего поколения
Хотя препараты группы НПВС – это лекарства, рассчитанные на краткосрочное применение, иногда клиническая симптоматика, в том числе рецидивирующий характер течения патологии, заставляет принимать медикаменты длительно время (например, лечение остеохондроза).
НПВС последнего поколения действуют избирательно, побочные эффекты от приема лекарств сведены к минимуму, но, если пациент одновременно принимает
ноотропы нового поколения
, список лекарств следует показать врачу.
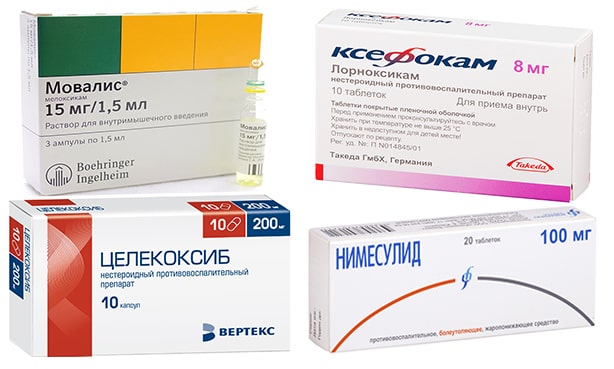
Некоторые нельзя комбинировать. Наиболее популярны и эффективны нестероидные противовоспалительные препараты нового поколения: Мовалис, Денебол, Ксефокам, Целекоксиб, Нимесулид.
- Мовалис (Мелоксикам). Препарат с ярко выраженными жаропонижающими свойствами, способен одновременно обезболить и купировать воспаление. Основным преимуществом является возможность использовать средство в течение длительного времени. Выпускается Мовалис (Мелоксикам) в виде раствора для внутримышечных инъекций, таблетках, суппозиториях и линиментах. Таблетки очень удобны пролонгированным действия, достаточно одной на прием/сутки. Цена – 650 рублей.
- Рофекоксиб (Денебол). Лекарство, прежде всего, устраняет боль, параллельно купирует, воспаление, пастозность тканей. Рекомендован Денебол при бурсите, полиартрите разной этиологии, в том числе и ревматоидном, посттравматическом состоянии. Не подходит для пациентов с болезнями сердца и сосудов, почек и мочевыводящей системы, беременным женщинам, детям младше 12.
- Ксефокам. НПВП, созданный на основе Лорноксикама с высокой способностью к купированию болевого синдрома (практически соответствует силе Морфина, но не вызывает зависимости), не имеет опиатоподобного действия на центральную нервную систему. Стоит 350 рублей.
- Целекоксиб. НПВС, которое значительно облегчает состояние пациента при остеохондрозе, артрозе, других соматических патологиях, относится к комбинированным ЦРГ: хорошо купирует болевой синдром, эффективно убирает воспаление. Цена 400 рублей.
- Нимесулид. Селективно влияет на воспаление, убирает боль в спине, суставах при вертеброгенном генезе, гиперемию, пастозность, балансирует гипертермию. Использование Нимесулида улучшает подвижность суставов. Используется в таблетках и в виде линимента на воспаленную область. Стоит 120 рублей.
В случае необходимости длительного приема медикаментов, купирующих боль, температуру или воспаление, нестероидные противовоспалительные препараты – лучший вариант решения проблемы. Единственный минус – дороговизна средств.
Противомикробные средства
Противовоспалительные и противомикробные средства подразделяются на три группы. Основная – это антибиотики. Они подразделяются на 11 основных видов:
- Бета-лактамные. Имеют три группы: А (пенициллины), Б (цефалоспорины) и В (карбапенемы). Это препараты широкого спектра действия с бактериостатическим эффектом. Блокируют белок микробов, ослабляют их защиту.
- Тетрациклины. Бактериостатичные, основное действие – угнетение белкового синтеза микробов. Они могут быть в виде таблеток, мази («Олететрин», «Гидрохлорид тетрациклина») или капсул («Доксициклин»).
- Макролиды. Нарушают целостность мембраны, связываясь с жирами.
- Аминогликозиды. Имеют бактерицидное действие при нарушении синтеза белка.
- Фторхинолоны. Имеют бактерицидное действие, блокируют ферменты бактерий. Нарушают синтез ДНК микробов.
- Линкозамиды. Бактериостатики, связывающие компоненты мембраны микробов.
- «Хлорамфеникол». Иначе – «Левомицетин». Имеет высокую токсичность в отношении костного мозга и крови. Поэтому применяется преимущественно местно (в виде мази).
- «Полимиксин» (М и В). Действуют избирательно, в грамотрицательной флоре.
- Противотуберкулезные. Применяются в основном против микобактерий, но эффективны и для широкого спектра. Но этими препаратами лечится только туберкулез, так как они считаются резервными («Рифампицин», «Изониазид»).
- Сульфаниламиды. Имеют множество побочных эффектов, поэтому на сегодняшний день практически не используются.
- Нитрофураны. Бактериостатики, но при высокой концентрации – бактерициды. Применяются в основном при инфекциях: кишечных («Фуразолидон», «Нифуроксазид», «Энтерофурил») и мочевыводящих путей («Фурамаг», «Фурадонин»).
Вторая группа – это бактериофаги. Они назначаются виде растворов для местного или перорального приема (полоскания, промывания, примочки). Применение противомикробных средств этой группы используются и в случаях дисбактериоза или аллергической реакции на антибиотики.
Третья группа – антисептики. Их применяют для дезинфекции (обработка ран, полости рта и кожи).
Механизм действия и эффекты
Основной механизм действия данной группы препаратов заключается в ингибировании фермента циклооксигеназы.
Противовоспалительное действие
Воспаление поддерживается и развивается при образовании специфических веществ: простагландинов, брадикинина, лейкотриены. При воспалительном процессе из арахидоновой кислоты при участии ЦОГ-2, образуются простогландины.
НПВС блокируют выработку данного фермента, соответственно медиаторы – простагландины не образуются, развивается противовоспалительный эффект от приема препарата.
Помимо ЦОГ-2, НПВС могут блокировать и ЦОГ-1 ,которая тоже участвует в синтезе простогландинов, но необходимых для восстановления целостности слизистой ЖКТ. Если препарат блокирует обе разновидности фермента, он может оказывать негативное воздействие на ЖКТ.
За счёт уменьшения синтеза простагландинов, уменьшается отёк и инфильтрация в очаге воспаления.
НПВС, попадая в организм, способствует тому, что ещё один воспалительный медиатор – брадикинин становится не способным взаимодействовать с клетками , а это способствует нормализации микроциркуляции, сужению капилляров, что оказывает положительный эффект на купирование воспаления.
Под влиянием данной группы препаратов уменьшается выработка гистамина и серотонина – биологически активных веществ усугубляющих воспалительные изменения в организме и способствующие их прогрессированию.
НПВС угнетают перекисное окисление в мембранах клеток, а как известно, свободные радикалы являются мощным фактором, поддерживающим воспаление. Угнетение перекисного окисления – одно из направлений в противовоспалительном эффекте НПВС.
Анальгезирующее действие
Обезболивающий эффект при приёме НПВС достигается за счёт способности лекарственных средств данной группы проникать в ЦНС, подавлять там активность центров болевой чувствительности.
При воспалительном процессе большое скопление простагландинов вызывает гипералгезию – повышение чувствительности к боли. Поскольку НПВС способствуют уменьшению выработки этих медиаторов, то болевой порог у пациента автоматически возрастает: при прекращении синтеза простагландинов пациент чувствует боль менее остро.

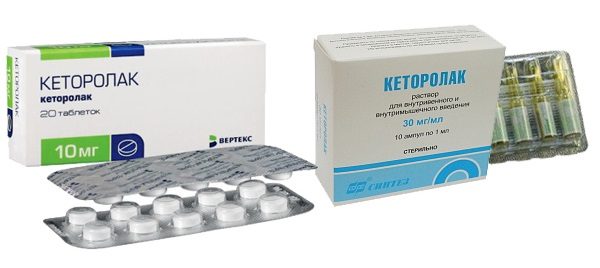
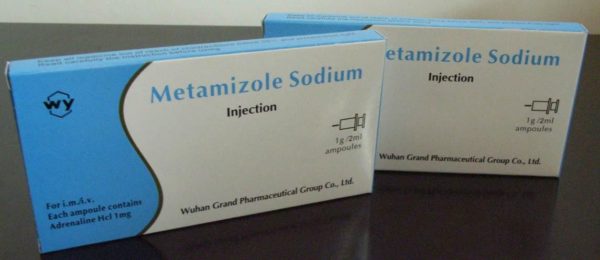
Среди всех НПВС есть отдельная группа препаратов, которая обладает невыраженным противовоспалительным действием, но зато сильным обезболивающим – это ненаркотические анальгетики: Кеторолак, Метамизол (Анальгин), Парацетамол. Они способны устранить:
- головные, зубные, суставные, мышечные, менструальные боли, болевые ощущения при невритах;
- боли преимущественно воспалительного характера.
В отличие от наркотических обезболивающих препаратов, НПВС не воздействуют на опиодные рецепторы, а значит:
- не вызывают лекарственной зависимости;
- не угнетают дыхательный и кашлевой центры;
- не приводят к запорам при частом употреблении.
Жаропонижающее действие
НПВС оказывают ингибирующее, тормозящее действие на выработку веществ в ЦНС, которые возбуждают центр терморегуляции в гипоталамусе – простагландинов Е1, интерлейкинов-11. Препараты тормозят передачу возбуждения в ядрах гипоталамуса, происходит уменьшение теплообразования – повышенная температура тела нормализуется.
Эффект от лекарственных средств наступает только при высокой температуре тела, НПВС не оказывают данного действия при нормальном уровне температуры.
Антитромботическое действие
Наиболее выражен данный эффект у ацетилсалициловой кислоты (аспирина). Препарат способен тормозить агрегацию (слипание) тромбоцитов. Он широко применяется в кардиологии как антиагрегант – средство, препятствующее формированию тромбов, назначается для их профилактики при заболеваниях сердца.
Определение заболевания
Простуда является бытовым названием довольно большой группы острых респираторных инфекций, которые спровоцированы жизнедеятельностью всевозможных вирусов и бактерий.
В народе бытует ошибочное мнение о том, что причиной простуды является элементарное переохлаждение. Многие люди забывают или не знают, что основополагающим фактором ОРВИ является инфекционные возбудитель, без участия которого нет проявлений недомогания.
Инфицированные граждане, не воспринимая всерьёз простуду, переносят её на ногах, пренебрегают своевременной и качественной помощью, усугубляя ситуацию и обрекая себя на появление осложнений.
Причины простуды
Если рассматривать простуду в узконаправленном контексте ОРВИ, то природой её образования принято считать вирус, а другие варианты можно исключить. Из-за того что инфекция распространяется и активизируется только в слабых клетках, не оказывающих должного сопротивления, можно говорить о косвенных причинах.
Таким образом, в качестве факторов, влияющих на частоту возникновения у человека рецидивов простудных заболеваний можно считать следующие:
- Переохлаждение. Этот фактор может способствовать заболеванию, как в холодное время года, так и в тёплое. Часто промокнувших ног, холодного мороженого или незначительного сквозняка бывает достаточно для того, чтобы через пару-тройку часов прочувствовать первые признаки простудного заболевания. Такое явление вызвано неспособностью сосудов быстро реагировать и перестраиваться на перепады температурного режима, что провоцирует появление насморка, очагов воспаления в горле и т. д.
- Стресс является не менее серьёзным провокатором регулярных простудных заболеваний. Подавляющее большинство людей относятся к данному фактору как к не заслуживающему внимания, что является серьёзной ошибкой. Нервное напряжение служит негативным аспектом для иммунной системы в большей степени, чем переохлаждение. Из-за постоянного воздействия стрессовых ситуаций на организм человека, нервная система находится на взводе. Так как невозможно исключить влияние стрессов, необходимо научиться владеть своим эмоциональным состоянием, регулируя его натуральными успокоительными средствами.
- Хронические заболевания в острой форме разрушают оптимальное состояние организма и снижают иммунитет. Медицинские работники довольно часто сталкиваются с ситуацией, когда сахарный диабет или язва становятся первопричиной участившихся проявлений простудных заболеваний. Про лечение хронического тонзиллита у взрослых узнайте в данном материале.
- Неправильное питание. Доподлинно известно, что неверный режим питания и вредные продукты оказывают непосредственное влияние на иммунную систему организма, учащая рецидивы ОРВИ. Если устранить эти факторы, то и простудные заболевания начнут обходить стороной.
- Вредные привычки в виде алкоголя, табачных изделий, наркотических средств разрушают защитные механизмы организма, создавая благоприятную среду для инфекций. Как избавиться от кашля курильщика можно узнать здесь.