Болезни дыхательных путей
Содержание:
- Диагностика инфекций дыхательных путей
- Цефтриаксон и Зиннат
- Причины появления
- Диагностика заболевания
- Клинические проявления ИВДП с ОТФ
- Воспалительные заболевания органов дыхательных путей
- Что такое лечение инфекции верхних дыхательных путей?
- Описание
- Причины возникновения хронических заболеваний дыхательных путей
- Ангина
- Кашель верхний лечение народными средствами
- Лечение заболеваний легких народными средствами в домашних условиях
Диагностика инфекций дыхательных путей
Диагностика строится на сочетанном анализе развития (анамнеза) болезни, эпидемиологического анамнеза (предшествующий контакт с больным инфекциями дыхательных путей), клиническими данными (или данными объективного осмотра), лабораторными подтверждениями.
Общий дифференциальный диагностический поиск сводится к разделению вирусных инфекций дыхательных путей и бактериальных. Итак, для вирусных инфекций органов дыхания характерны следующие симптомы:
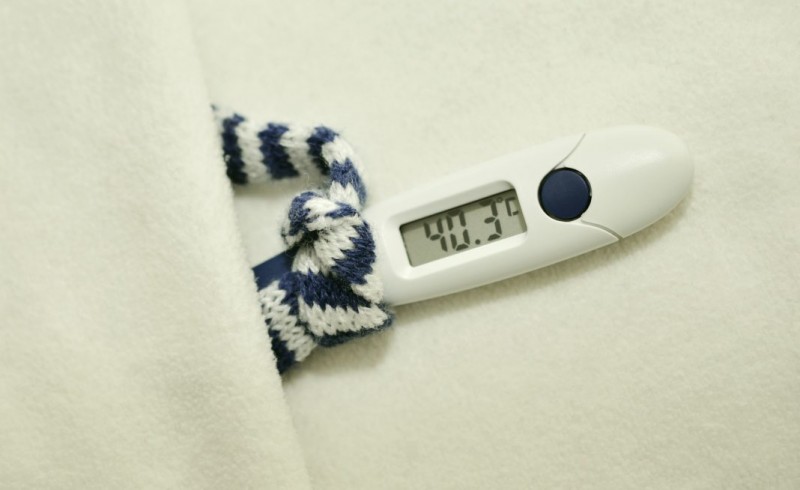
• острое начало и быстрый подъем температуры до фебрильных цифр в зависимости от формы тяжести, выраженные симптомы интоксикации – миалгии, недомогание, разбитость;• развитие ринита, фарингита, ларингита, трахеита с выделениями слизистого характера, прозрачными, водянистыми, ангина без наложений;• при объективном осмотре нередко выявляется инъекция сосудов склер, точечные геморрагические элементы на слизистых зева, глаз, кожи, пастозность лица, при аускультации – жесткое дыхание и отсутствие хрипов. Наличие хрипов, как правило, сопровождает присоединение вторичной бактериальной инфекции.
При бактериальной природе инфекций дыхательных путей встречается:• подострое или постепенное начало заболевания, нерезкий подъем температуры до 380, редко выше, несильно выраженные симптомы интоксикации (слабость, утомляемость);• выделения при бактериальной инфекции становятся густыми, вязкими, приобретают окраску от желтоватого до буро-зеленого цвета, кашель с мокротой различного количества;• объективный осмотр показывает гнойные наложения на миндалинах, при аускультации сухие или разнокалиберные влажные хрипы.
Лабораторная диагностика инфекций дыхательных путей:
1) Общий анализ крови изменяется при любой острой инфекции дыхательных путей: увеличиваются лейкоциты, СОЭ, для бактериальной инфекции характерно повышение количества нейтрофилов, прием палочкоядерный воспалительный сдвиг влево (увеличение палочек по отношению к сегментоядерным нейтрофилам), лимфопения; для вирусных же инфекций сдвиги в лейкоформуле носят характер лимфоцитоза и моноцитоза (увеличение лимфоцитов и моноцитов). Степень нарушений клеточного состава зависит от формы тяжести и течения инфекции органов дыхания. 2) Специфические анализы на выявление возбудителя заболевания: анализ слизи носа и зева на вирусы, а также на флору с определением чувствительности к определенным препаратам; анализ мокроты на флору и антибиотикочувствительность; бакпосев слизи зева на BL (бацилла Леффлера – возбудитель дифтерии) и другие.3) При подозрении на специфические инфекции взятие крови на серологические анализы для определения антител и их титров, которые обычно берут в динамике.4) Инструментальные методы обследования: ларингоскопия (определение характера воспаления слизистой гортани, трахеи), бронхоскопия, рентгенологическое исследование легких (выявление характера процесса при бронхите, пневмонии, степени распространения воспаления, динамики лечения).
Цефтриаксон и Зиннат
Лекарственное средство предназначено для внутримышечного или внутривенного введения. Биодоступность препарата составляет 100%. После выполненной инъекции максимальная концентрация лекарства в сыворотке крови наблюдается по истечении 1-3 часов. Эта особенность Цефтриаксона обеспечивает его высокую противомикробную эффективность.
Показаниями к внутримышечному введению лекарственного средства выступает развитие:
- острого бронхита, ассоциированного с бактериальной инфекцией;
- гайморита;
- бактериального тонзиллита;
- острого отита.
Перед введением препарат разводят с инъекционной водой и анестетиком (Новокаином или Лидокаином). Обезболивающие средства обязательны, так как уколы антибиотика отличаются ощутимой болезненностью. Все манипуляции должны выполняться специалистом, в стерильных условиях.
В соответствии со стандартной схемой лечения заболеваний органов дыхания, разработанной для взрослых, Цефтриаксон вводится однократно в сутки в дозировке 1-2 г. При тяжёлых инфекциях дозировку увеличивают до 4 г, разделяя на 2 введения в течение 24-х часов. Точную дозу антибиотика определяет специалист, основываясь на виде возбудителя болезни, тяжести её протекания, индивидуальных особенностях пациента.
Для лечения заболеваний, проходящих относительно легко, достаточно 5-дневного курса терапии. Осложнённые формы инфекции требуют проведения лечения на протяжении 2-3 недель.
Побочными эффектами лечения Цефтриаксоном могут становиться нарушения кроветворения, тахикардия, диарея. Головные боли и головокружения, изменение почечных показателей, аллергические реакции в виде зуда, крапивницы, лихорадки. У ослабленных пациентов на фоне терапии наблюдается развитие кандидоза, требующего параллельного назначения пробиотиков.
Цефтриаксон не применяют в случае индивидуальной непереносимости пациентом цефалоспоринов.
Зиннат является цефалоспорином 2-го поколения. Бактерицидное действие препарата достигается благодаря вхождению в его состав противомикробного компонента цефуроксима. Данное вещество связывается с белками, участвующими в синтезе стенок клеток бактерий, лишая их способности к восстановлению. В результате такого действия бактерии гибнут, а пациент выздоравливает.
Для лечения взрослых Зиннат назначают в таблетках. Продолжительность терапевтического курса определяется тяжестью патологического процесса, и занимает от 5 до 10 дней. Схема лечения инфекций органов дыхания предполагает приём 250 мг Зинната дважды в сутки.
Во время прохождения лечения антибиотиком возможно появление следующих побочных эффектов:
- расстройства пищеварения;
- нарушения функции печени и желчевыводящих путей;
- высыпаний на кожном покрове;
- молочницы кишечника или половых органов.
Таблетки Зиннат противопоказаны при плохой переносимости цефалоспоринов, патологиях почек, серьёзных заболеваниях органов ЖКТ.
Причины появления
В большинстве случаев катаральное воспаление проходит самостоятельно. Но есть провоцирующие факторы, на фоне которых гиперсекреция усиливается и продолжает беспокоить человека. В такой ситуации без медицинской помощи и комплексной диагностики невозможно обойтись.
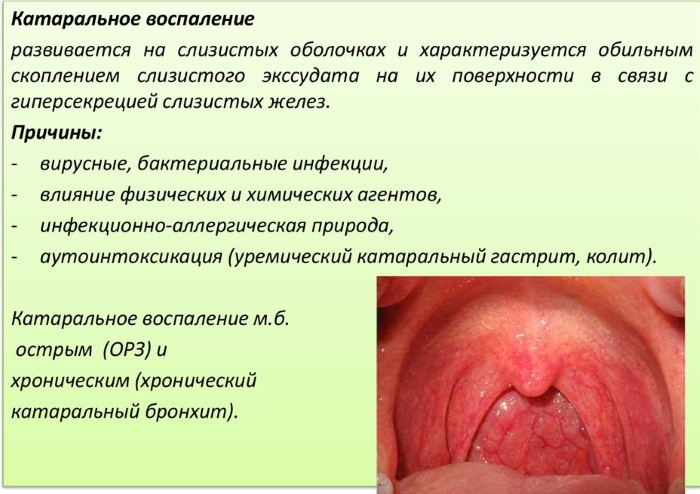
Катаральное воспаление – это поражение верхнего слоя слизистой оболочки, которое провоцируют следующие факторы:
- раны, переломы, повреждения на теле;
- токсины, яды, химические вещества;
- переохлаждение организма;
- изменение температуры воздуха окружающей среды;
- поражение человеческого организма грибками, вирусами, бактериями;
- слабый иммунитет;
- грязная окружающая среда;
- вредные привычки (злоупотребление спиртными напитками, табачными изделиями, наркотическими веществами, переедание);
- неправильное питание;
- большие физические нагрузки;
- несоблюдение простых правил личной гигиены;
- аллергическая реакция;
- неправильное лечение определенного заболевания, прием лекарственных препаратов без соблюдения схемы терапии.
В большинстве случаев катаральное воспаление является следствием инфекционного поражения организма человека или травмы. В некоторых ситуациях причиной является наследственная предрасположенность. То же самое касается аутоиммунных заболеваний или расстройств, которые запускают механизм катара.
Диагностика заболевания
Опрос и осмотр
Проводится тщательный опрос пациента о характере начала болезни, длительности и выраженности симптомов
Обращается внимание на курение, стаж работы во вредных условиях, наличие хронических воспалительных заболеваний органов дыхания и вирусных инфекций, наследственную предрасположенность к онкологическим заболеваниям
При обследовании пациента врач осматривает шею, оценивает подвижность и ширину гортани, измеряет частоту дыханий в минуту, осматривает кожные покровы, грудную клетку, проводит пальпацию (прощупывание) грудной клетки и аускультацию (выслушивание) легких, прощупывание лимфатических узлов, оценивает нутритивный статус пациента и тяжесть клинических проявлений заболевания.
Лабораторное обследование
- Клинический анализ крови при злокачественных образованиях нижних дыхательных путей позволяет обнаружить снижение гемоглобина и эритроцитов, увеличение количества нейтрофилов, эозинофилов, снижение числа лимфоцитов и ускорение СОЭ.
- Биохимический анализ крови позволяет выявить низкий уровень альбумина, высокую активность альдолазы и лактатдегидрогеназы, повышенный уровень гамма- и альфа-2-глобулинов, кальция и кортизола.
- Исследование свертывающей системы крови показано пациентам со злокачественными образованиями органов дыхания за счет повышенного риска венозных тромбозов.
- Определение титра антител и количества вируса папилломы человека (HPV 16-го и 18-го подтипов) методом иммуноферментного анализа и ПЦР соответственно.
- Исследование опухолевых маркеров может помочь в дифференциальной диагностике и оценке эффективности проводимого лечения злокачественных опухолей легких. Возможно определение нейронспецифической энолазы (НСЕ) и раково-эмбрионального антигена (РЭА) при мелкоклеточном раке легкого, цитокератинового фрагмента (CYFRA 21-1), маркера плоскоклеточного рака (SCC), РЭА — при плоскоклеточном раке легкого, РЭА, CYFRA 21-1, СА-125 — аденокарциноме легкого, CYFRA 21-1, SCC, РЭА — крупноклеточном раке.
- Иммуногистохимическое исследование опухоли проводится для уточнения морфологической формы рака легкого.
- Молекулярно-генетическое исследование гистологического или цитологического материала в случаях плоскоклеточного рака на наличие мутаций гена EGFR и ALK, ROS1 (особенно у некурящих молодых больных).
Функциональная, лучевая и инструментальная диагностика
- Рентгенологическое исследование, компьютерная и магнитно-резонансная томография органов грудной клетки позволяют получить информацию о состоянии бронхиального дерева, характере и степени распространения опухоли на легочную ткань, окружающие органы и структуры.
- Фибробронхоскопия дает возможность не только визуально исследовать гортань, трахею и бронхи, непосредственно увидеть локализацию и границы опухоли, но и произвести биопсию для гистологического и цитологического исследования.
- Ультразвуковое исследование органов брюшной полости, забрюшинного пространства и лимфатических узлов проводится для уточнения поражения других органов и систем и наличия метастазов.
- Электрокардиография, суточное мониторирование сердечной деятельности и эхокардиография показаны пациентам с новообразованиями нижних дыхательных путей и нарушениями ритма и структурных изменений сердца.
- Спирометрия проводится пациентам с опухолями нижних дыхательных путей для исследования функции внешнего дыхания и ранней диагностики нарушений обструкции (проходимости воздуха) в легких.
- Остеосцинтиграфия проводится при подозрении на метастатическое поражение костей скелета.
Клинические проявления ИВДП с ОТФ
Первыми симптомами тонзиллофарингита являются покраснение и отек миндалин (катаральный тонзиллофарингит) или фолликулит (фолликулярный тонзиллофарингит) с покалыванием, жжением и болью в горле, особенно при глотании . В последующем могут быть повышение температуры до высоких цифр, болезненность и отек подчелюстных и шейных лимфоузлов, иногда появляется стреляющая боль в ухе. Из-за болевой симптоматики, интоксикации и нарушения общего самочувствия у пациентов снижается аппетит, нарушается повседневная активность, ребенок не может посещать детское учреждение.
Частые рецидивирующие инфекции небных миндалин нередко приводят к возникновению хронического воспаления со структурными изменениями и формированием рубцов в перитонзиллярной и тонзиллярной тканях. Остатки клеток, элементы воспаления в плохо дренируемых криптах создают идеальную питательную среду для бактерий, что поддерживает продолжающееся воспаление .
Обычно хронический тонзиллофарингит сопровождается едва различимыми симптомами, такими как отек, нарушение глотания, неприятный вкус во рту, запах изо рта (в случае большого количества клеточных фрагментов) и умеренное покраснение передней небной дужки. Пациенты часто жалуются на локальную боль в области миндалин из-за давления увеличенными лимфатическими узлами в области нижнечелюстного сустава. Иногда из миндалин выделяются продукты распада — жидкий гной. Хроническое воспаление может привести к выраженной гиперплазии миндалин, при этом затрудняется глотание и дыхание, что является показанием к тонзиллэктомии. При стрептококковой инфекции может запускаться выработка антител, вследствие чего возможно возникновение системного заболевания, например нефрита, кардита. Это происходит из-за формирования комплексов антиген-антитело, которые могут поражать различные органы .
Воспалительные заболевания органов дыхательных путей
Трахеит — воспалительное заболевание дыхательных путей с преимущественным поражением слизистой оболочки трахеи. Часто сочетается с воспалением бронхов. Воспалительная реакция сопровождается отеком слизистой оболочки трахеи с повышением выделения вязкого секрета слизистого, гнойного характера. Основной симптом — кашель, усиливающийся по утрам.
Пневмония — это воспаление легких, вызываемое различными бактериями. Это заболевание органов дыхательных путей сопровождается развитием воспалительного процесса в легочной ткани с преимущественным поражением респираторных отделов легких (альвеол). Нередко воспалительный процесс распространяется и на сосудистую систему легких.
Пневмония может быть самостоятельным заболеванием или развиваться как осложнение других болезней (сердечно-сосудистых), операций, травм.
Предрасполагающие факторы для воспаления легких -переохлаждение (особенно в условиях повышенной влажности), высокая загазованность, физическое и умственное переутомление, перенесенные заболевания легких, недостаточное питание, курение.
Обычно пневмония начинается с лихорадочного озноба и резкого повышения температуры до 39—40°С, боли в грудной клетке, усиливающейся при кашле и глубоком дыхании. Кашель в первые сутки сухой, затем появляется тягучая, трудно отходящая мокрота, иногда содержащая прожилки крови. У больного отмечаются слабость, потливость (особенно по ночам), одышка.
По течению различают острые и хронические воспаления легких.
Кашель обычно возникает от раздражения слизистой оболочки дыхательных путей при воспалительном процессе. Это один из основных признаков заболевания органов дыхания. Иногда может возникать возбуждение кашлевого центра в мозге без раздражения дыхательных путей. Это так называемый нервный кашель при страхе, смущении и пр.
Различают кашель сухой и влажный.
В качестве отхаркивающих средств при бронхите и пневмониях используют следующие растения: можжевельник обыкновенный, осоку мохнатую, донник лекарственный, клевер луговой, фиалку трехцветную, дягиль лекарственный, багульник болотный, вереск обыкновенный, мать-и-мачеху, чабрец обыкновенный, мяту перечную (наружно), подорожник большой, девясил. Ослабляют кашель сосна обыкновенная (ингаляции), росянка, мак снотворный.
Что такое лечение инфекции верхних дыхательных путей?
Как описано выше, большинство случаев инфекции верхних дыхательных путей вызваны вирусами и, следовательно, не требуют специального лечения и самоограничиваются. Люди с инфекциями верхних дыхательных путей обычно диагностируют себя и лечат свои симптомы дома, не требуя посещения врача или отпускаемых по рецепту лекарств.
Отдых — важный шаг в лечении инфекций верхних дыхательных путей. Обычные виды деятельности, такие как работа и легкие упражнения, могут быть продолжены, насколько это допускается.
Как правило, повышенное потребление оральных жидкостей рекомендуется избегать потери жидкости от насморка, лихорадки и плохого аппетита, связанного с инфекциями верхних дыхательных путей.
Лечение симптомов инфекции верхних дыхательных путей обычно продолжается до тех пор, пока инфекция не разрешится.
Некоторые из наиболее распространенных верхних респираторных инфекций или холодных лекарств, используемых для лечения этих симптомов, следующие:
- Ацетаминофен (Tylenol) можно использовать для снижения температуры и болей в теле.
- Нестероидные противовоспалительные препараты, такие как ибупрофен (Motrin, Advil), могут использоваться для болей в теле и лихорадки.
- Антигистамины, такие как дифенгидрамин (Бенадрил), полезны при уменьшении носовых секретов и скоплений.
- Назальный ипратропий (местный) можно использовать для уменьшения носовых секретов.
- Кашель (противокашлевые средства) можно использовать для снижения кашля. Многие лекарства от кашля коммерчески доступны, такие как декстрометорфан, гвайфенезин (Robitussin), и кодеин все показали преимущества в снижении кашля при инфекциях верхних дыхательных путей.
- Мед может использоваться для снижения кашля.
- Стероиды, такие как дексаметазон (Декадрон) и преднизон перорально (и назально), иногда используются, уменьшают воспаление дыхательных путей и уменьшают набухание и скопление.
- Противозастойные средства, такие как псевдоэфедрин (Sudafed) Активированный оральный, фенилэфрин (носо-синефриновый нос), могут использоваться для уменьшения заложенности носа (обычно не рекомендуется у детей в возрасте до 2 лет и не рекомендуется для лиц с высоким кровяным давлением).
- Оксиметазолин (Afrin) представляет собой противозастойное средство, но его следует использовать только в краткосрочной перспективе.
- Комбинированные препараты, содержащие многие из этих компонентов, также широко доступны через прилавки.
Некоторые лекарства от кашля и простуды могут вызвать чрезмерную сонливость с осторожностью в отношении детей в возрасте до 4 лет и пожилых людей. Антибиотики иногда используются для лечения инфекций верхних дыхательных путей, если подозревается или диагностируется бактериальная инфекция
Эти состояния могут включать стрептококковое горло, бактериальный синусит или эпиглоттит. Противовирусные препараты иногда могут быть рекомендованы врачами у пациентов с ослабленным иммунитетом (плохая иммунная система). Лечащий врач может определить, какой антибиотик будет лучшим вариантом для конкретной инфекции
Антибиотики иногда используются для лечения инфекций верхних дыхательных путей, если подозревается или диагностируется бактериальная инфекция. Эти состояния могут включать стрептококковое горло, бактериальный синусит или эпиглоттит. Противовирусные препараты иногда могут быть рекомендованы врачами у пациентов с ослабленным иммунитетом (плохая иммунная система). Лечащий врач может определить, какой антибиотик будет лучшим вариантом для конкретной инфекции.
Поскольку антибиотики связаны со многими побочными эффектами и могут способствовать устойчивости к бактериям и вторичным инфекциям, их нужно использовать очень осторожно и только под руководством лечащего врача. Ингаляционный адреналин иногда используется у детей с тяжелым спазмом дыхательных путей (бронхоспазм) и в крупах, чтобы уменьшить спазм
Ингаляционный адреналин иногда используется у детей с тяжелым спазмом дыхательных путей (бронхоспазм) и в крупах, чтобы уменьшить спазм.
Редко хирургические процедуры могут быть необходимы в случаях осложненных инфекций синуса, скомпрометированных дыхательных путей с затрудненным дыханием, образования абсцессов за горлом или образования абсцессов миндалин (абсцесс перитониллара).

Описание
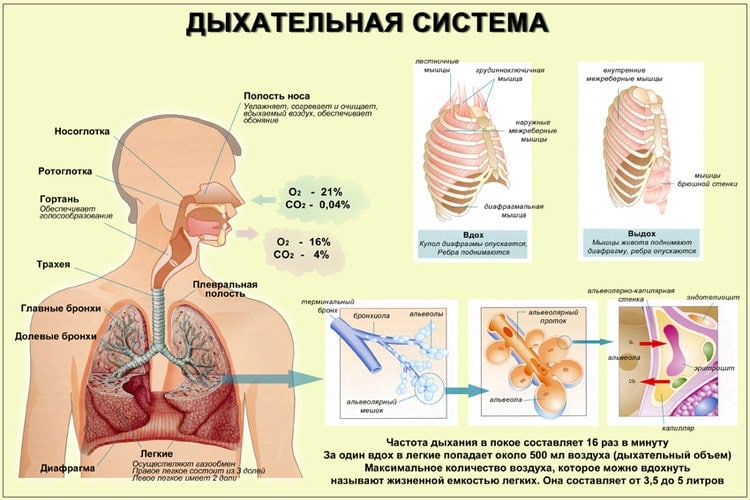
Дыхательной системой называются соединенные между собой органы человеческого организма, обеспечивающие вдыхание кислорода, газообмен крови, а также выделение углекислого газа. Человеческая дыхательная система состоит из:
- Верхние дыхательные пути;
- Нижние дыхательные пути;
- Легкие.
Дыхательная система начинает функционировать в момент рождения, а заканчивает свое функционирование после смерти человека. Работа представленной системы заключается в выполнении таких функций:
- Терморегулирование человеческого организма;
- Возможность разговаривать;
- Возможность различать запахи;
- Проводит увлажнение воздуха, который вдыхает человек;
- Принимает участие в липидном и солевом обмене.
К тому же, четкость строения дыхательной системы выполняет немаловажную функцию в иммунной системе, обеспечивая добавочную защиту человеческого организма от окружающей среды. Существует несколько видов дыхания, таких как:
- Грудное, которое чаще всего присутствует у женского пола;
- Брюшное, которое чаще всего присутствует у мужского пола.
Верхние дыхательные пути размещаются в голове человека и состоят из таких основных элементов:
- Носа;
- Части полости рта;
- Ротовой глотки;
- Носовой глотки.
В момент вдыхания воздух в первую очередь оказывается в носу, именно в нем и происходит первый этап его очищения, который проходит при помощи волосинок. Сетка, состоящая из кровеносных сосудов носовой слизистой оболочки, выполняет согревание воздуха, который вдыхается человеком.
Капельки слизи в носу человека выполняют увлажняющий эффект. Таким образом, воздух подготавливается к условиям, которые преобладают в легких человека.
После этого воздух переходит к фарингеальной полости, которая в свою очередь разделяется на несколько секций. Причем именно в этом месте пересекаются пути дыхательной системы и пищевод. Воздух, который вдыхает человек, проходит по глотке к нижним дыхательным путям.
Одними из самых распространенных симптомов заболевания дыхательной системы являются, например, насморк и кашель, причем некоторые симптомы вообще могут привести к летальному исходу. Функционирование дыхательной системы обязательно должно быть стабильным, потому как отклонение от норм может привести к клинической смерти, а также необратимым переменам в мозге человека.
Как правило, к заболеваниям верхних дыхательных путей относятся такие широко известные болезни как:
- Фарингит;
- Ангина;
- Тонзиллит;
- Острое респираторное заболевание;
- трахеит;
- острое респираторно-вирусное заболевание;
- гайморит;
- ринит;
- ларингит.
Причины возникновения хронических заболеваний дыхательных путей
Дыхательные пути обогащают кислородом органы человека, что является важнейшим процессом в его жизнедеятельности.
Острые и хронические заболевания органов дыхания зачастую опасны своими осложнениями и последствиями.
Запущенный насморк способствует попаданию бактерий в носоглотку, гортань, трахею, бронхи.
В итоге человек может столкнуться с рядом заболеваний органов дыхания, таких как: трахеит, бронхит и многие другие.
Не до конца вылеченный бронхит позволяет патогенным организмам проникнуть в легочную ткань и вызвать пневмонию.
При гриппе или простуде иммунитет человека сильно ослаблен, сил на борьбу с вирусами и бактериями может не хватать. В данном случае многие заболевания дыхательной системы могут стать хроническими.
Важно, помнить, что при возникновении признаков или симптомов заболеваний, следует немедленно обращаться за консультацией к врачу. При своевременной диагностике болезней органов дыхания в большинстве случаев их лечение является успешным.
При своевременной диагностике болезней органов дыхания в большинстве случаев их лечение является успешным.
К самым распространённым хроническим заболеваниям дыхательных путей и других легочных структур можно отнести следующие:
- астма;
- хроническая обструктивная болезнь легких (ХОБЛ);
- профессиональные заболевания легких и легочная гипертензия;
- респираторная аллергия;
- хронические бронхиты.
С хроническими респираторными заболеваниями каждый день сталкиваются миллионы людей.
Профилактика хронических заболеваний дыхательных путей:
- Полный отказ от курения. Часто курильщики подвержены такому заболеванию как хронический бронхит, специалисты даже выделяют его в отдельную форму и называют хроническим бронхитом курильщика. Во время курения в дыхательную систему попадают никотин и токсичные смолы, которые повреждают и разрушают слизистую оболочку органов дыхания. Так нарушается работа клеток, а в большинстве случаев может начаться их перерождение, что вызовет злокачественные новообразования.
- Правильное дыхание. Заключается оно в том, чтобы человек дышал носом. Полость носа является начальным звеном дыхательных путей. Попадая в нее, воздух согревается, а благодаря реснитчатому эпителию, которым покрыта слизистая, он очищается от микроорганизмов, аллергенов и иных ненужных примесей. Они попросту задерживаются на этих ресничках, а потом с чиханием выводятся из организма.
- Климат и микроклимат. Воздух внутри помещения должен быть максимально чистым и увлажненным, по возможности рекомендуется избавиться от открытых книжных полок, ковров и других вещей, на которых собирается много пыли. Регулярные проветривания помещения и влажная уборка так же окажут благотворное влияние на состав воздуха.
- Здоровый образ жизни. К данному пункту можно отнести правильное питание, закаливание, физическую активность.
- Ароматерапия с эфирными маслами, ванны с морской солью, поездки на морское побережье и пребывание в соляных пещерах. Это оказывает благотворное влияние на всю дыхательную систему человека и является прекрасной профилактикой хронических заболеваний дыхательных путей.
- Применение пастилок Исла может быть рекомендовано для профилактики хронических заболеваний дыхательных путей. Экстракт исландского мха, входящий в состав пастилок Исла, содержит полисахариды, которые обволакивают слизистые оболочки верхних дыхательных путей, увлажняют их и защищают от действия вредных внешних факторов, таких как сухой воздух в жилых или офисных помещениях с недостаточным уровнем влажности, повышенная нагрузка на голосовые связки.
Список литературы:
— Чикина С. Ю. Кашель: основные принципы диагностики и лечения // Лечебное дело. 2010. №3. URL: http://cyberleninka.ru/article/n/kashel-osnovnye-printsipy-diagnostiki-i-lecheniya — Терещенко Юрий Анатольевич, Терещенко Сергей Юрьевич Хронический кашель: обзор современных лечебно-диагностических алгоритмов // Практическая пульмонология. 2005. №3. URL: http://cyberleninka.ru/article/n/hronicheskiy-kashel-obzor-sovremennyh-lechebno-diagnosticheskih-algoritmov , — Крюков А. И., Туровский А. Б. Кашель как симптом ЛОР-заболеваний // Лечебное дело. 2008. №4. URL: http://cyberleninka.ru/article/n/kashel-kak-simptom-lor-zabolevaniy — Высочина И.Л., Петренко Л.Л., Дитятковский В.А. Кашель: дифференцированные подходы к лечению // ЗР. 2014. №1 (52). URL: http://cyberleninka.ru/article/n/kashel-differentsirovannye-podhody-k-lecheniyu , — Терещенко Юрий Анатольевич, Терещенко Сергей Юрьевич Хронический кашель: обзор современных лечебно-диагностических алгоритмов // Практическая пульмонология. 2005.
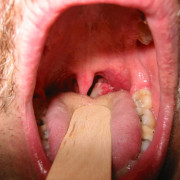
Ангина
Научное название этого недуга — острый тонзиллит. Различают 4 разновидности ангины:
- Катаральная.
- Фолликулярная.
- Лакунная.
- Флегмозная.
В чистом варианте эти виды ангины практически не встречаются. Всегда присутствуют по крайней мере симптомы двух разновидностей этого недуга. Так, например, при лакунной в устьях некоторых лакун видны бело-желтые гнойные образования, а при фолликулярной сквозь слизистую оболочку просвечивают нагноившиеся фолликулы. Но в том и другом случае наблюдаются катаральные явления, покраснение и увеличение миндалин.
При любом виде ангины повышается температура тела, ухудшается общее состояние, появляется озноб и наблюдается увеличение лимфатических регионарных узлов.
Независимо от разновидности ангины применяют полоскания дезинфицирующими растворами и физиотерапию. При наличии гнойных процессов применяют антибактериальную терапию.
Кашель верхний лечение народными средствами
Существует также и масса народных методов лечения верхнего кашля. Однако использовать их рекомендуется только в комплексе с медикаментозными средствами. О каких именно рецептах идет речь:
- Марлю или хлопковую ткань смочить подсолнечным, льняным или оливковым маслом и приложить к грудной клетке. Накрыть ее сверху пакетом и укутаться в теплую пуховую шаль. Оставить такой компресс на ночь.
- Растопить в стакане молока сто грамм сливочного масла, добавить столовую ложку меда и выпить теплым. За неимением меда в данную смесь можно насыпать небольшую щепотку соду. Принимать такое средство можно несколько раз в день.
- В большую кастрюлю с кипятком высыпать пачку соды, накрыться с головой плотным одеялом и дышать ртом. Выдыхая пар через нос.
- Заварить в равных частях листья или сушеные плоды малины, душицу и ягоды калины, немного настоять и принимать по полкружки три раза в течение дня в теплом виде.
- В небольшое количество молока добавить одну чайную ложку сухого шалфея и довести этот состав до кипения. После этого немного остудить и снова довести до кипения. Процедить средство и выпить на ночь, обязательно накрывшись после его приема одеялом, чтобы как следует пропотеть.
Лечение верхнего кашля должно проводиться комплексно, лучше, когда будут задействованы не только средства традиционной медицины, но и народной.
Лечение заболеваний легких народными средствами в домашних условиях
Для лечения легких народными средствами в домашних условиях важно предварительно пройти обследование у врача и получить точный диагноз. Затем можно успешно выбрать рецепт для лечения заболеваний легких народными средствами из представленных здесь способов
Сладкая настойка кедровых орехов.
Стакан измельченных кедровых орехов смешивают со стаканом сахара и заливают 0,5 л водки. Настаивают в течение 14 дней в темном месте, ежедневно взбалтывая. Принимают внутрь при бронхите по 1 чайной ложке 3 раза в день, пока не наступит полное выздоровление.
Настойка семян моркови.
1 столовую ложку семян моркови засыпают в стеклянную бутылку, заливают водкой и настаивают в течение недели в теплом месте. Готовую настойку процеживают и принимают внутрь при бронхите по 1 столовой ложке 3 раза в день в промежутках между приемами пищи, пока не наступит полное выздоровление.
Настойка скорлупы грецкого ореха.
Измельченную молотком скорлупу от 14 орехов заливают 0,5 л водки и настаивают в течение недели в теплом и темном месте. Готовую настойку процеживают и ставят на хранение в холодильник. Принимают внутрь по 1 столовой ложке утром натощак, пока настойка не кончится, при бронхите, кисте яичника, отложениях солей, зобе.
Настойка цветков сирени
Литровую банку доверху заполняют цветками сирени, заливают водкой и настаивают в течение 10 дней. Принимают внутрь на ночь, вливая 10 мл настойки, в стакан крепко заваренного чая. Пьют маленькими глотками для лечения бронхита.
Витаминная настойка с медом и алоэ.
Смешивают равные объемы сока красной свеклы, черной редьки, репчатого лука, лимона, клюквы, алоэ, а также меда, сахарного песка и 96%-ного спирта. Все тщательно перемешивают и ставят на хранение в холодильник. Принимают по 2 столовых ложки 3 раза в день за 30 мин до еды при бронхиальной астме до улучшения самочувствия.
Сок алоэ активен в отношении различных групп микробов: стафилококка, стрептококка, кишечной, дифтерийной и брюшнотифозной палочки.
Для получения сока алоэ используют растения не моложе двух лет. Срезают крупные нижние и средние листья, промывают их кипяченой водой, затем разрезают на мелкие кусочки и выжимают сок через 2 слоя марли (можно пропустить через мясорубку или отжать с помощью соковыжималки).
Особо ценится так называемый биостнмулированный сок (метод предложен академиком В. П. Филатовым). Для его получения промытые листья алоэ кладут на тарелку, прикрывают бумагой и помещают в холодильник на 12-15 дней. В таких неблагоприятных для растения условиях, когда начинают угасать все жизненные процессы, в клетках алоэ происходит образование особых веществ, получивших название биогенных стимуляторов; они возбуждают угасающую жизнедеятельность клеток. По окончании указанного выше срока листья вынимают из холодильника, удаляют почерневшие части и отжимают сок.