Бронхиолиты
Содержание:
- Лечение облитерирующего бронхиолита
- Методы лечения
- Лечение заболевания у детей
- Хронический бронхиолит
- Краткая информация
- Диагностика
- Лечение и возможные последствия
- Классификация
- Причины
- Принципы лечения
- Терапия при остром бронхиолите
- Лечение острой формы бронхиолита
- Профилактика
- Профилактика заболевания
- Как диагностируют заболевание?
- Особенности лечения
Лечение облитерирующего бронхиолита

При частых приступах одышки могут назначаться бронхорасширяющие препараты в соответствии с возрастной дозировкой
Препараты этой категории следует принимать с осторожностью, поэтому подбирать подходящее средство должен только лечащий врач.
Чтобы обеспечить разжижение вязкого секрета назначаются муколитики. Когда мокрота начнет отходить, муколитические сиропы заменяют отхаркивающими средствами.
При подтверждении бактериальной инфекции назначаются антибиотики
Курс антибактериальной терапии рекомендуется сочетать с приемом лактобактерий для нормализации микрофлоры кишечника.
В качестве вспомогательной терапии в лечении облитерирующего бронхиолита рекомендуются курсы массажа, дыхательная гимнастика, ЛФК и различные физиотерапевтические процедуры.
Методы лечения
При появлении признаков острого бронхиолита и выраженных нарушениях дыхания ребёнка необходимо немедленно госпитализировать в отделение интенсивной терапии. Особенно это касается детей в возрасте до 6 месяцев. Комплексная терапия включает такие составляющие, как:
- оксигенотерапия (насыщение крови кислородом);
- применение медикаментозных препаратов: антибиотиков (с целью профилактики вторичной инфекции), противовирусных (Интерферон) и гормональных противовоспалительных средств, препаратов для снятия отёков бронхов (Беродуал, Эуфиллин);
- контроль жидкости в организме и применение диуретиков (мочегонных средств).
Вся терапия подбирается индивидуально в зависимости от тяжести состояния ребёнка, наличия сопутствующих заболеваний сердца или лёгких.
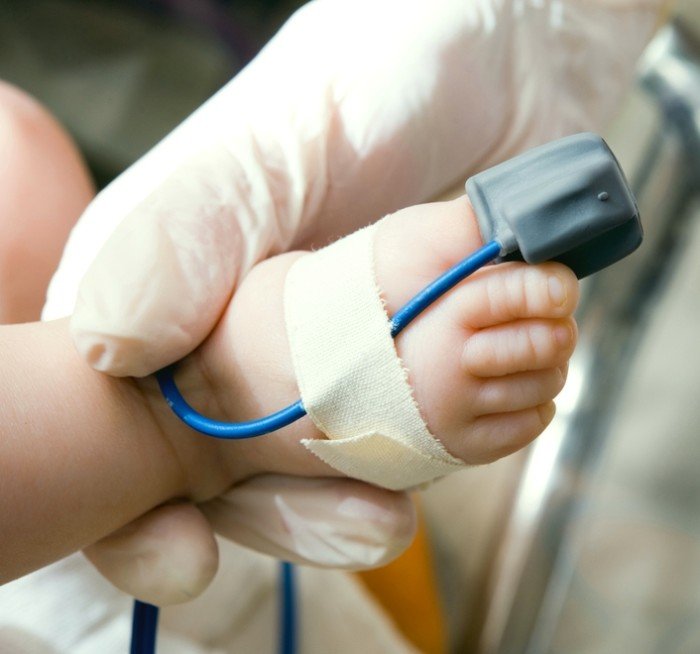
На всём протяжении лечения необходимо контролировать уровень кислорода в крови малыша
Ребёнку подключают к пальцу или мочке уха пульсоксиметр для постоянного контроля газового состава крови. При выраженном дефиците кислорода проводится оксигенотерапия через назальный катетер или кислородную маску.
При наличии пороков сердца, лёгких, поджелудочной железы, при иммунодефиците и у недоношенных детей применяется лечение Рибаверином. Также он показан детям с тяжёлым течением болезни и высоким уровнем углекислоты в тканях. Обязательно его применение при проведении искусственной вентиляции лёгких.
У детей с бронхиолитом важно контролировать приём жидкости, потому что при этом заболевании понижается выработка антидиуретического гормона, вследствие чего происходит задержка жидкости в организме. В дальнейшем уменьшается продуцирование почками ренина (гормона, регулирующего уровень кровяного давления), что приводит к повышению давления, уменьшению объёма мочи, пониженному выделению с мочой натрия
Последствием задержки жидкости становится увеличение массы тела и усиление отёка бронхов.
Использование минимальных доз диуретиков и некоторое ограничение жидкости помогают облегчить состояние ребёнка. Применение кортикостероидов в виде ингаляций малоэффективно.
Типичные ошибки родителей
Важно помнить, что в процессе лечения запрещено:
- оставлять ребёнка дома и пассивно ждать улучшения;
- заниматься самолечением;
- давать ребёнку отвары лекарственных трав — это может спровоцировать усиление одышки;
- ставить ребёнку горчичники, растирать его различными мазями и бальзамами, особенно с раздражающими компонентами (Звёздочка и т. д.).
Лечение заболевания у детей
Госпитализация в стационар проводится в таких случаях:
- выраженная одышка;
- значительное ухудшение общего состояния ребёнка;
- полное отсутствие аппетита;
- возраст до 6 недель;
- присутствие признаков обезвоживания организма;
- расстройство работы других внутренних органов;
- недоношенные дети, родившиеся на сроке до 34 недель.
Прежде всего больного необходимо изолировать от других людей, так как бронхиолит является заразным. В больнице таких пациентов помещают в отдельный бокс. Если состояние ребёнка критично, его переводят в реанимационное отделение.
При выраженной одышке, дыхательной недостаточности малышам подают кислород эндоназально (через нос) или через маску. В условиях стационара устанавливает пульсоксиметр — датчик, определяющий газовые показатели крови.
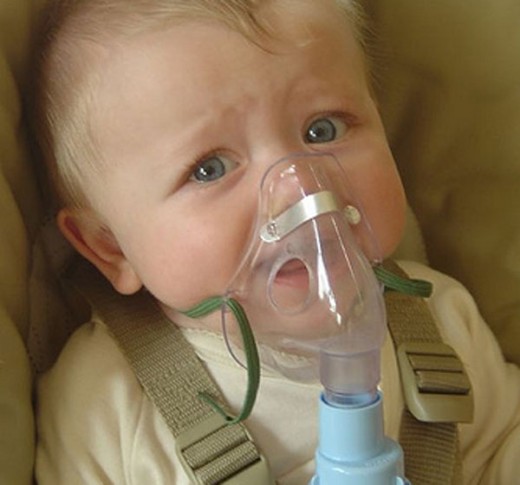
Подача кислорода используется при выраженной дыхательной недостаточности
Лечение бронхиолита включает следующие мероприятия:
- постельный режим до нормализации температуры тела;
- оптимальное поступление жидкости в организм;
- медикаментозная терапия;
- дыхательная гимнастика;
- массаж грудной клетки.
Медикаментозное лечение
При бронхиолите у ребёнка назначаются такие медикаменты:
Противовирусные средства. Используются в большинстве случаев, так как заболевание чаще всего вызывается вирусами. Назначают Рибовирин.
Антибактериальные препараты. Используются при бактериальной природе бронхиолита
Данные лекарства стоит применять осторожно, так как в случаях вирусной этиологии болезни они способны спровоцировать развитие вторичной инфекции. Как правило, назначают:
Сумамед;
Аугментин;
Макропен;
Ампициллин;
Цефатоксим.
Антигистаминные средства
Способствуют устранению отёчности дыхательных путей (Супрастин, Эриус, Лоратадин, Кларитин).
Гормональные препараты. Используются для устранения признаков воспаления, вводятся посредством ингаляций или внутривенно.
Отхаркивающие лекарства: Лазолван, Бромгексин. Данные медикаменты нельзя использовать в лечении грудничков, так как они могут привести к обструкции бронхов слизью.
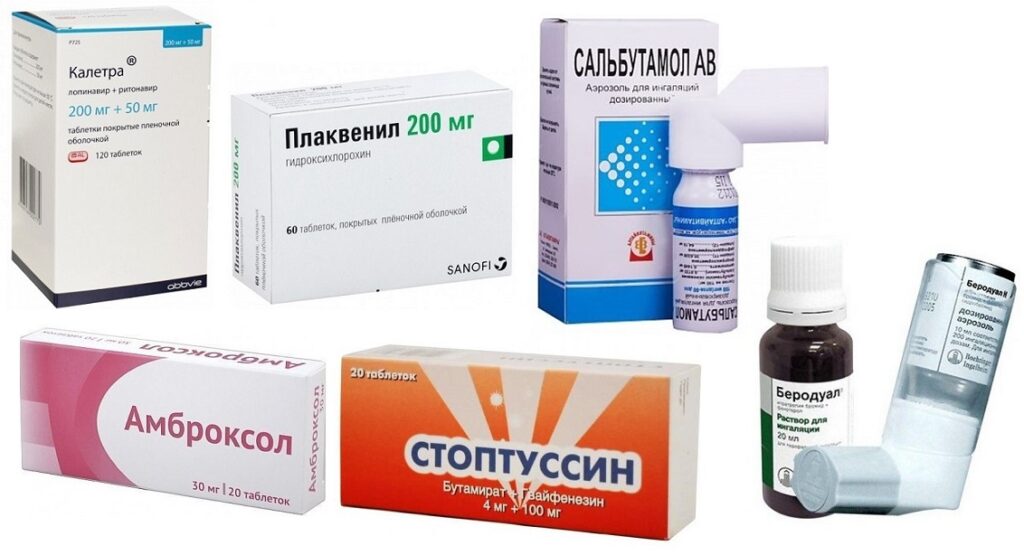
Препараты для лечения заболевания (галерея)
Массаж
Чтобы улучшить отхождение мокроты, врач может порекомендовать в период восстановления проводить вибрационный массаж грудной клетки. В условиях больницы манипуляция выполняется специалистом.
Необходимо положить ребёнка таким образом, чтобы попа находилась несколько выше, чем голова. Далее нужно совершать лёгкие постукивающие движения ребром ладони по направлению от нижней части грудной клетки кверху.
Такая процедура также используется для улучшения эвакуации слизи из органов дыхания. Для этого необходимо делать лёгкие надавливания на грудную клетку и животик малыша на выдохе
Если вы проводите манипуляцию самостоятельно, выполняйте её с особой осторожностью, чтобы не навредить здоровью малыша
Хронический бронхиолит
Само по себе заболевание развивается очень быстро. Хотя его симптомы и могут присутствовать менее пяти месяцев. В результате будет или полное выздоровление, или же оно перерастет в хронический бронхиолит у детей. Его разделяют на несколько форм воспалительных процессов:
- панбронхиолит;
- фолликулярный;
- респираторный.
Также воспаления могут быть таких видов:
- констриктивные;
- пролиферативные.
Констриктивные (или суживающие) характерны тем, что постепенно фиброзная ткань разрастается между мышечным и эпителиевым слоями и бронхиолами. Спустя некоторое время просвет не только сужается, но и может полностью закрыться. Респираторные структуры уже не настолько податливы, а это чревато эмфиземой, а также нарушением дыхания.
Пролиферативные характерны тем, что повреждают слизистую оболочку, и появляются гранулематозные и соединительные ткани — тельца Массона. Респираторный отдел значительно снижает свою диффузионную способность, а нарушается.
Краткая информация
1.1 Определение
Острый бронхиолит:
- воспалительное заболевание нижних дыхательных путей (НДП)
- с преимущественным поражением мелких бронхов и бронхиол
- у детей до 2 лет, чаще всего до 1 года.
Симптомокомплекс острого бронхиолита:
- обструкция НДП на фоне ОРВИ с кашлем
- признаки дыхательной недостаточности (ДН):
- затрудненное кряхтящее дыхание,
- тахипноэ,
- втяжение межреберных промежутков и/или подреберий,
- раздувание крыльев носа,
- двусторонние хрипы в легких.
1.2 Этиология и патогенез
Развивается:
- при респираторно-синцитиальной (РС) вирусной инфекции — в 60-70%
- у недоношенных, особенно с бронхолегочной дисплазией (БЛД)
- на искусственном вскармливании.
Причинные факторы:
- риновирус — до 40%
- вирусы гриппа А и В
- вирус парагриппа
- аденовирус
- коронавирус
- метапневмовирус
- бокавирус человека.
РС-вирусная инфекция:
- в первые 2 года жизни — 90%
- бронхиолит — в 20%.
Дополнительные факторы риска:
1. Старшие дети в семье2. Возраст до 6 месяцев3. Рождение за ≤ 6 мес. до сезона РСВ4. Большая семья (≥ 4 человек)5. Грудное вскармливание ≤ 2 месяцев6. Посещение детсада7. Дети от многоплодной беременности.
Факторы риска тяжелого бронхиолита:
1. Недоношенность 2. БЛД3. Хронические поражения респираторного тракта4. Гемодинамически значимые сердечно-сосудистые нарушения5. Иммунодефицит6. Младше 3 месяцев7. Мужской пол8. Низкий социально-экономический уровень9. Курение матери во время беременности, пассивное курение10. РС-инфекция11. Нейромышечные заболевания12. Генетические особенности
Ведущие факторы патогенеза:
- некроз и десквамация эпителия терминальных и респираторных бронхиол
- лимфоцитарная и нейтрофильная инфильтрация
- отек стенки бронхиол
- гиперсекреция слизи.
Последствия бронхиолита:
- мелкие ателектазы при обтурации
- симптом «воздушной ловушки».
- гипоксемия
- гиперкапния вследствие вентиляционно-перфузионных нарушений
- дыхательная недостаточность из-за мышечных усилий при выдохе
- катаральный отит, крайне редко гнойный
- инфекция мочевых путей — 3,3%
- бактериемия — 0,3%
- бактериальная пневмония — меньше 1%.
1.3 Эпидемиология
В 90% развивается до 9 месяцев жизни
Заболеваемость:
- 11 на 100 детей грудного возраста
- 7-13% требуют стационарного лечения
- 1-3% — госпитализация в ОРИТ
Пик заболеваемости с ноября по апрель.
1.4 Кодирование по МКБ-10
Острый бронхиолит (J21):
J21.0 — Острый бронхиолит, вызванный респираторным синцитиальным вирусом
J21.8 — Острый бронхиолит, вызванный другими уточненными агентами
J21.9 — Острый бронхиолит неуточненный
1.5 Примеры диагнозов
- Острый бронхиолит (РС-вирусный). Дыхательная недостаточность I-II степени.
- Острый бронхиолит. Дыхательная недостаточность I степени.
1.6 Классификация
Единой классификации нет.
Клиническая классификация
Бронхиолиты, развившиеся вследствие вдыхания различных веществ:
1. дыма2. раздражающих газов и минеральной пыли3. органической пыли
- Инфекционный (вирусный)
- Постинфекционный (облитерирующий)
- Индуцированный лекарственными средствами
- Ассоциированный с коллагенозами
- Ассоциированный с воспалительными заболеваниями кишечника
- Посттрансплантационный
- Ассоциированный с паранеопластической пузырчаткой
- Гиперплазия нейроэндокринных клеток с бронхиолярным фиброзом
- Диффузный панбронхиолит
- Криптогенный бронхиолит
Прочие:
- Семейные формы фолликулярного бронхиолита
- При иммунодефицитах
- При лизинурии
- При атаксии-телеангиоэктазии (синдроме Луи-Бар)
- При IgA нефропатии
Степень тяжести:
- не разработаны критерии
- ориентировка на признаки дыхательной недостаточности.
Симптомы по степени выраженности ДН:
I степень
одышка, тахикардия, раздувание крыльев носа при значимой физической нагрузке
II степень
- одышка, тахикардия при незначительной нагрузке;
- небольшой цианоз губ, периоральной области, акроцианоз;
- раздувание крыльев носа, втяжение межреберий и/или подреберий.
III степень
- выраженная одышка, тахипноэ в покое, поверхностное дыхание;
- разлитой цианоз;
- участие вспомогательной мускулатуры;
- вялость, адинамия или беспокойство;
- возможна гипоксическая энцефалопатия (нарушение сознания, судороги).
IV степень
- гипоксемическая кома;
- сознание отсутствует;
- дыхание аритмичное, периодическое, поверхностное.
Диагностика
Чтобы определить диагноз, врач в первую очередь должен обратить внимание на вышеописанные симптомы, после чего назначить обследование для подтверждения наличия заболевания. При диагностике бронхиолита у детей применяются следующие методы:
- Рентгенография. Для получения снимка грудной клетки малыша.
- Общий анализ крови. Для выявления уровня моноцитов, лимфоцитов, нейтрофилов, который изменяется при наличии заболевания.
- Пульсоксиметрия. Применение специального аппарата с надеванием его датчика на палец. Насыщенность крови кислородом должна быть 95 — 98%, что считается нормой.
- Смыв и мазок из горла и носа.
Лечение и возможные последствия
Лечение бронхиолита назначают амбулаторно. Взрослым госпитализация показана в редких случаях, если болезнь перешла в тяжелую форму с осложнениями или сопровождается другими опасными заболеваниями. Обычно достаточно домашнего постельного режима.
Эффективно устранить бронхиолит поможет лечение комплексным методом, в ходе которого используют средства:
- Противовоспалительные и противомикробные – антибиотики и противовирусные препараты, клюкокортикостероидные гормоны, цитостатики.
- Отхаркивающие – муколитические препараты необходимы для устранения плотной мокроты.
- Бронхолитические – снимают спазм бронхов, помогают при сильной одышке.
- Аналептические – стимулируют дыхательную функцию и кровообращение.
Лечащий врач может назначить кислородотерапию, дыхательный массаж, физиотерапию. Эти методы улучшают общее состояние, помогая быстрее избавиться от заболевания. Для поддержания сил организму могут понадобиться иммуностимулирующие препараты.
Устраняя болезнь важно соблюдать режим. Перед тем, как лечить бронхиолит, следует отказаться от курения
Важно поддерживать нормальный баланс воды в организме, пить часто и небольшими порциями. Свежий воздух и лечебная гимнастика помогут ускорить процесс выздоровления.
У взрослых заболевание редко вызывает осложнения. Но бывают исключения, связанные с долгим и незаметным развитием патологии. Возможные осложнения:
- Гипертензия легкого – повышение артериального давления в органе.
- Кислородная недостаточность.
- Бронхиальная деформация.
- Хроническая сердечная недостаточность.
- Пневмония – развивается из-за попадания вторичной инфекции.
- Деформация тканей легких, их излишняя воздушность – происходит из-за большого содержания воздушных пузырьков в альвеолах.
В крайних тяжелых случаях, когда лечение не помогает и легкое серьезно повреждается, может понадобиться пересадка органа.
Профилактика болезни
Бронхиолит в острой или хронической стадии тяжело поддается полному излечению и несет серьезную угрозу здоровью человека.
 Предупредить болезнь можно, если следить за своим здоровьем и раз в год проходить общее обследование.
Предупредить болезнь можно, если следить за своим здоровьем и раз в год проходить общее обследование.
Надо вовремя лечить состояния, способные спровоцировать патологию:
- Инфекционные и вирусные болезни.
- Воспаления кишечника.
- Ревматологические проблемы.
- Бронхит.
При малейших признаках заболевания нельзя заниматься самолечением или пытаться восстановить здоровье, прибегая к народной медицине
Важно вовремя обратиться к медикам и пройти курс назначенного лечения
К профилактическим мерам также относятся:
- Отказ от курения.
- Соблюдение техники безопасности на вредных производствах.
- Закаливание и укрепление иммунитета.
- Соблюдение гигиены.
- Избегание мест с загрязненным воздухом.
- Занятия спортом, прогулки на свежем воздухе.
Любые заболевания дыхательных путей могут стать провокаторами этой болезни, поэтому нельзя допускать их перехода в тяжелые и хронические формы.

Классификация
По течению патологического процесса:
- острый бронхиолит. Симптомы патологии возникают резко и при этом развиваются стремительно. Состояние пациента ухудшается, и проявляются признаки общей интоксикации организма;
- хронический бронхиолит. Симптомы проявляются постепенно. Сначала они могут быть практически незаметными и не причинять беспокойства больному человеку, но с годами они становятся все ярче.
Классификация в зависимости от типа возбудителя:
постинфекционная форма. Болезнь развивается вследствие проникновения в организм РС-вируса, аденовирусов или вирусов парагриппа;
респираторный бронхиолит. Эта форма патологии чаще всего диагностируется у курильщиков до 35 лет, которые имеют стаж курения более 15 лет;
облитерирующий бронхиолит. Развитию этой формы способствует проникновение в организм вируса герпеса, пневмоциста, ВИЧ-инфекции, аспергилла и прочих. Облитерирующий бронхиолит является наиболее опасной формой патологии и без должного лечения может привести к развитию серьёзных осложнений
Поэтому важно при первых симптомах, указывающих на развитие болезни, сразу же обратиться к квалифицированному врачу;
лекарственный. Развитию этого вида патологии способствует приём лекарственных препаратов, в состав которых входит интерферон, амиодарон, блеомицин и прочее;
идиопатический
Такой диагноз ставят в том случае, если выяснить точную причину прогрессирования недуга не является возможным.
Причины
До 70-80% всех случаев острого бронхиолита у детей первого года жизни этиологически связаны с респираторно-синцитиальным вирусом (РСВ). Поскольку РС-инфекция протекает с ежегодными сезонными эпидемическими вспышками (зимой и ранней весной), более половины детей раннего возраста переносят РС-инфекцию, а нестойкость постинфекционного иммунитета обусловливает частое реинфицирование.
На долю других вирусных агентов (аденовирусов , риновирусов , вирусов гриппа и парагриппа , энтеровирусов , коронавирусов и пр.) приходится около 15% случаев острого бронхиолита. В последние годы отмечается увеличение роли метапневмовируса человека в развитии бронхообструктивного синдрома у детей . Снижению заболеваемости среди грудничков способствует раннее прикладывание к груди и получение ребенком молозива с высоким содержанием IgA.
У детей второго года жизни значимость вирусов, вызывающих острый бронхиолит, изменяется: РС-вирус уступает лидирующее место энтеровирусам и риновирусам. У детей дошкольного и школьного возраста среди возбудителей бронхиолита преобладают микоплазмы и риновирусы, а РС-вирусы обычно становятся причиной вирусных пневмоний и бронхитов. Кроме традиционных этиологических агентов, причиной острых бронхиолитов также могут выступать цитомегаловирус , хламидии, вирусы кори , ветряной оспы, эпидемического паротита , простого герпеса . Среди детей старшей возрастной группы и взрослых острым бронхиолитом заболевают лица с иммунодефицитом, перенесшие трансплантацию органов и стволовых клеток, пожилые пациенты.
В течение первых суток после проникновения респираторных вирусов развивается некроз эпителия бронхиол и альвеоцитов, повышается образование слизи, происходит активное выделение медиаторов воспаления, возникает лимфоцитарная инфильтрация и набухание подслизистого слоя. Обструкция дыхательных путей при остром бронхиолите обусловлена не бронхоспазмом (как, например, при обструктивном бронхите), а отеком стенок бронхиол, скоплением в их просвете слизи и клеточного детрита. В совокупности с малым диаметром бронхов у детей эти изменения приводят к увеличению сопротивления движению воздуха, особенно на выдохе, по типу клапанного механизма.
Патогномоничными признаками острого бронхиолита являются тахипноэ (ЧД до 60-80 в мин.), тахикардия (ЧСС 160-180 уд. в мин.), участие в дыхании вспомогательной мускулатуры, раздувание крыльев носа, втяжение межреберных промежутков и подреберий, периоральный цианоз или синюшность всех кожных покровов. У недоношенных или детей с родовой травмой могут возникать эпизоды апноэ во сне . За счет повышенной воздушности легких и уплощения купола диафрагмы печень и селезенка выступают на 2-4 см из-под реберных дуг. Интоксикация, отказ от пищи и рвота приводят к дегидратации и нарушению водно-электролитного гомеостаза.
Из внелегочных осложнений могут встречаться средний отит , миокардит , экстрасистолия . Тяжесть состояния больного бронхиолитом обусловлена степенью острой дыхательной недостаточности . У ослабленных пациентов может развиться респираторный дистресс-синдром , наступить летальный исход.
Принципы лечения
Дети старше года с легкими и средней тяжести формами бронхиолита подлежат симптоматическому лечению дома. Дети первого года жизни, а также возрастом до 2 лет, но с тяжелым течением заболевания, должны быть госпитализированы.
Основу лечения в стационаре составляют кислородотерапия и восполнение потерь жидкости организмом – достаточная гидратация. Ее осуществляют путем внутривенных вливаний растворов (под контролем кислотно-щелочного и электролитного состава крови, а также диуреза (количества выделяемой мочи)) и частого дробного питья. Кислород подают через маску или используют кислородную палатку. Также ребенку может быть назначена СРАР-терапия. Особенно показано ее применение при эпизодах ночного апноэ.
Ранее считалось целесообразным назначение при бронхиолите таких лекарственных препаратов, как рибавирин (путем ингаляций), бронхолитики, ингаляционные кортикостероиды. Сегодня их использование специалисты считают нецелесообразным и не рекомендуют ввиду недостаточной эффективности и развития побочных реакций. В отдельных случаях таким больным назначают сальбутамол. Делают это исключительно после проведения теста на его переносимость, а в случае отсутствия эффекта от применения нескольких доз препарата терапию прекращают.
Слизь из бронхов удаляют, используя такие методики:
- аспирация электроотсосом;
- постуральный дренаж;
- вибрационный массаж грудной клетки;
- ингаляции с гипертоническим солевым раствором.
Снять обструкцию бронхов при тяжелом бронхиолите помогут глюкокортикоиды, назначенные максимально коротким курсом.
Уменьшить воспалительный процесс, снять отечность поможет фенспирид (Эреспал, Эриспирус).
Если врач подозревает присоединение к вирусному воспалительному процессу бактериальной инфекции, больному назначают антибиотики. Показания к их применению в данном случае такие:
- температура тела 39 °С и выше;
- нарастание вялости ребенка, отказ его от еды;
- усиление одышки;
- изменение характера хрипов – они становятся асимметричными;
- в общем анализе крови признаки бактериального воспаления – увеличение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, высокая СОЭ.
В некоторых случаях антибиотики могут быть назначены и детям, не имеющим вышеперечисленных симптомов. Происходит это, если:
- ребенок не достиг возраста 6 месяцев;
- болезнь протекает тяжело (смотреть критерии выше);
- имеются предрасполагающие к развитию инфекционных заболеваний факторы (перечислены в разделе «Механизм развития»);
- имеются хронические очаги инфекции.
Терапия при остром бронхиолите
При остром бронхиолите проводится поддерживающее лечение. Во многих случаях нет необходимости в госпитализации, поэтому лечение проводится на дому. Достаточно обеспечивать ребенку необходимое поступление жидкости в организм.
 Необходимость в госпитализации возникает только в том случае, если у ребенка наблюдается заметное усиление дыхательной недостаточности, а также другие признаки осложнения состояния. Часто госпитализация рекомендуется детям, у которых в анамнезе есть болезни, которые могут осложнить состояние при бронхиолите. Это может быть иммунодефицит, болезни сердца, бронхолегочная дисплазия.
Необходимость в госпитализации возникает только в том случае, если у ребенка наблюдается заметное усиление дыхательной недостаточности, а также другие признаки осложнения состояния. Часто госпитализация рекомендуется детям, у которых в анамнезе есть болезни, которые могут осложнить состояние при бронхиолите. Это может быть иммунодефицит, болезни сердца, бронхолегочная дисплазия.
При госпитализации кислород ребенку частично подается через маску или кислородную палатку. Как правило, таким способом обеспечивается подача около 30-40% объема вдыхаемого кислорода.
Если у ребенка неоднократно возникает апноэ, врачи проводят интубацию трахеи. Эта процедура также может быть необходима при гипоксемии, если устранить ее не помогает подача кислорода через маску или палатку. При неотведении секрета из бронхов, а также задержке в бронхах углекислого газа также показана интубация.
В наиболее тяжелых случаях для восстановления водного баланса в организме назначается инфузионная терапия, то есть ребенку ставят капельницы для обеспечения его организма жидкостью таким образом.
 Для пациентов с бронхолегочной дисплазией и бронхиальной астмой может иметь смысл назначение глюкокортикоидов. Также зафиксированы случаи эффективности такой терапии для некоторых госпитализированных больных на ранних стадиях развития болезни. Но эффективность препаратов данной группы не доказана для большинства госпитализированных больных.
Для пациентов с бронхолегочной дисплазией и бронхиальной астмой может иметь смысл назначение глюкокортикоидов. Также зафиксированы случаи эффективности такой терапии для некоторых госпитализированных больных на ранних стадиях развития болезни. Но эффективность препаратов данной группы не доказана для большинства госпитализированных больных.
Бактериальная инфекция является достаточно редким осложнением бронхиолита и единственным показанием к назначению антибиотиков больным с этим диагнозом. Во всех остальных случаях необходимо избегать приема антибиотиков.
Препараты из группы бронходилататоров могут принести кратковременное улучшение. Но на период излечения от болезни они никак не влияют. Чаще всего их назначают детям, у которых уже есть в анамнезе свистящее дыхание, так как для этой группы пациентов препараты наиболее эффективны.
 Для детей, которые относятся группе риска поражения респираторно-синцитиальным вирусом, возможно назначение пассивной иммунопрофилактики моноклональными антителами. Так как этот метод достаточно дорогостоящий, его назначают только при высоком риске поражения этим вирусом.
Для детей, которые относятся группе риска поражения респираторно-синцитиальным вирусом, возможно назначение пассивной иммунопрофилактики моноклональными антителами. Так как этот метод достаточно дорогостоящий, его назначают только при высоком риске поражения этим вирусом.
Профилактика сводится к общепринятым методам: рациональное питание, закаливание, поддержание чистоты в доме, избегание контактов с больными людьми
Так как бронхиолит развивается из вирусного поражения верхних дыхательных путей, очень важно заниматься лечением этих патологий своевременно, так как прием противовирусных препаратов на этом этапе приносит намного более выраженный эффект. Это одна из наиболее необходимых мер по предотвращению развития болезни


https://youtube.com/watch?v=n4pl-mfcHV8
Лечение острой формы бронхиолита
 Острый бронхиолит лечится долго, иногда на полное купирование воспалительного процесса и сопутствующих симптомов дыхательной недостаточности может потребоваться несколько месяцев. Схема лечения основана на нормализации дыхания крохи, устранении причины заболевания и обеспечении отхождения вязкого секрета с бронхов. Для этой цели используются такие препараты:
Острый бронхиолит лечится долго, иногда на полное купирование воспалительного процесса и сопутствующих симптомов дыхательной недостаточности может потребоваться несколько месяцев. Схема лечения основана на нормализации дыхания крохи, устранении причины заболевания и обеспечении отхождения вязкого секрета с бронхов. Для этой цели используются такие препараты:
- Противовирусные лекарственные средства. Целесообразность применение интерферона и других подобных препаратов определяется врачом. Но при вирусной этиологии заболевания без них не обойтись.
- Антибактериальные препараты. Антибиотики назначаются при присоединении вторичной бактериальной инфекции. При подозрении на бактериальную природу бронхиолита посев на микрофлору проводится сразу после поступления в лечебное учреждение. Чаще всего отдается предпочтение препаратам широкого спектра действия.
- Муколитические и отхаркивающие средства. Это препараты для симптоматического лечения, разжижающие мокроту и облегчающие процесс ее выведения. Противокашлевые средства в педиатрии не применяются. Да и неоправданно их применение в данной ситуации, так как это может усугубить воспалительный процесс.
- Антигистаминные средства. В данном случае препараты от аллергии способствуют снятию отечности с тканей и облегчению дыхания. Также целесообразно их назначение в составе антибактериальной терапии для предупреждения развития побочных реакций. Предпочтение отдается препаратам последнего поколения, имеющим минимум побочных эффектов.
В домашних условиях до приезда врачей запрещено давать ребенку любые лекарственные препараты, проводить прогревающие физиопроцедуры и делать паровые ингаляции, так как все это может спровоцировать ларингоспазм. От родителей требуется обеспечить комфортные условия окружающей среды (температура 20-22 и влажность воздуха 50-70%) и обильное питье для предупреждения обезвоживания организма.
Профилактика

Данное заболевание причиняет детскому организму вред, сопровождается неприятными симптомами. Лечить ребенка надо как можно раньше
, иначе возникнут осложнения, негативные последствия.
Лекция о бронхиолите у детей раннего возраста в этом видео:
Убедительно просим не заниматься самолечением. Запишитесь ко врачу!
Ребенок, который недавно появился на свет, имеет не полностью сформированный иммунитет, что объясняет его склонность к всевозможным заболеваниям дыхательной системы. Среди возможных болезней бронхиолит довольно-таки часто встречается у грудничка. Во время данного недуга поражаются нижние дыхательные пути, а именно в бронхиолах начинается воспалительный процесс.
Чаще всего бронхиолитом болеют именно , дети от 1 до 9 месяцев. По статистике именно на эту категорию пациентов выпадает 80% случаев. Тяжело переносится данный недуг детьми до 2 лет, ведь далее ребенок крепнет и может самостоятельно бороться с инфекциями.
Как правило, бронхиолит возникает вследствие попадания в организм ребенка . В 50% случаев провокатором является респираторно-синцитиальный вирус, примерно 30% принадлежит вирусу параинфлюенцы, а также встречаются риновирус, аденовирус и вирус гриппа.
Также не следует упускать из вида и такие факторы, которые могут способствовать развитие бронхиолита у детей: попадание в дыхательные органы табачного дыма, пыли или других вредных веществ, попадание в организм некоторых компонентов, содержащихся в лекарствах (пенициллин, цефалоспорины, интерферон и другие).
В зависимости от причины, которая спровоцировала бронхиолит у ребенка, можно выделить следующие виды заболевания:
Помимо прочего, бронхиолит у детей может протекать, как и другие заболевания, в и хронической форме. При остром заболевании все характерные симптомы проявляются очень ярко. Длится период примерно неделю, а начинает свое развитие по истечению трех суток после попадания инфекции. форма недуга у детей возникает вследствие длительного негативного влияния на легкие. Как правило, данная форма свойственна не грудничкам, а детям постарше.
Профилактика заболевания
Если вовремя диагностируется бронхиолит и придерживаются все рекомендации доктора, недуг быстро устраняется без нежелательных последствий. В случае позднего обращения к специалисту и несоблюдения необходимых мер, могут возникнуть всевозможные усложнения. Особо склонны к нежелательным последствиям недоношенные малыши и те, которые имеют хронические болезни легких и сердца.
Для того, чтобы ребенок раннего возраста не заболел бронхиолитом, необходимо придерживаться определенных профилактических мер:
- малыша следует уберегать от контактирования с больными;
- производить закаливание ребенка;
- следить за носоглоткой малыша (вовремя убирать корочки и слизь);
- питание должно быть правильное и полноценное;
- режим дня необходимо организовывать правильным образом;
- исключить возможные переохлаждения и своевременно лечить возникшие болезни;
- при появлении эпидемий запрещается посещать места с массовым скоплением людей.
За здоровьем деток раннего возраста полностью должны следить родители. При обнаружении каких-либо нежелательных симптомов исключено заниматься самолечением, следует немедленно обратиться за помощью в больницу. В первые годы жизни малыш адаптируется к нашему миру и ему всячески нужно помочь в этом!
Как диагностируют заболевание?
После сбора анамнеза у врача может возникнуть подозрение на бронхиолит у новорожденных детей, после чего проводятся специальные диагностические процедуры
Для правильной диагностики ребенка важно, чтобы он был под присмотром врачей, так как развивается болезнь очень быстро. Появление дополнительных симптомов обычно служит одним из наиболее точных признаков бронхиолита
 Свистящее дыхание часто встречается еще и при астме, но это заболевание редко поражает пациентов в возрасте до 18 месяцев – период наиболее вероятного перенесения бронхиолита. Переход заболевания в эпидемию – один из верных признаков вирусного поражения пациента, что дает основания диагностировать бронхиолит.
Свистящее дыхание часто встречается еще и при астме, но это заболевание редко поражает пациентов в возрасте до 18 месяцев – период наиболее вероятного перенесения бронхиолита. Переход заболевания в эпидемию – один из верных признаков вирусного поражения пациента, что дает основания диагностировать бронхиолит.
Если у младенца наблюдаются множественные эпизоды проявления симптомов бронхиолита, то возможно развитие слабости сфинктера, перекрывающего выброс содержимого в пищевод – гастроэзофагеальный рефлюкс с аспирацией. Эта патология вызывает схожую симптоматику с дыхательной недостаточностью.
Свистящее дыхание может появиться и в результате попадания инородного тела в дыхательные пути. Но в этом случае появляется такое дыхание внезапно и с поражением вирусом верхних дыхательных путей никак не связано, в то время как бронхиолит у новорожденных и детей раннего возраста – это осложнение поражения верхних дыхательных путей.
 Для уточнения диагноза обязательно назначается пульсоксиметрия. Эта методика позволяет оценить количество гемоглобина, связанного с молекулами кислорода. По этому показателю удается определить, достаточное ли кислородное питание получает организм. То есть по показателю оксигенации определяется наличие или отсутствие дыхательной недостаточности и ее степень.
Для уточнения диагноза обязательно назначается пульсоксиметрия. Эта методика позволяет оценить количество гемоглобина, связанного с молекулами кислорода. По этому показателю удается определить, достаточное ли кислородное питание получает организм. То есть по показателю оксигенации определяется наличие или отсутствие дыхательной недостаточности и ее степень.
Если обнаружен низкий уровень кислорода в крови, то дополнительно требуется проведение рентгенографии для уточнения диагноза, так как такие результаты пульсоксиметрии указывают на сложность течения болезни. На снимке при бронхиолите обычно обнаруживается уплощение диафрагмы и выраженную реакцию корней, также легочные поля, как правило, заметно бледнее, чем на снимке здорового человека. У некоторых категорий пациентов часто удается обнаружить инфильтративные тени на снимке.
При поражении респираторно-синцитиальным вирусом может потребоваться проведение анализа крови на выявление антигена. Это поможет определить, что причиной стал именно данный возбудитель или исключить его из возможных вариантов возбудителей. Этот анализ не является обязательным, его проводят, как правило, только в тяжелых случаях, требующих госпитализации ребенка.
Особенности лечения
Применение бронходилляторов при бронхиолите зачастую не помогают лучше дышать малышам. Одна из причин отсутствия ожидаемого терапевтического эффекта кроется в особенностях действия таких препаратов. Бронходилятаторы расширяют просвет бронхов за счет влияния на их мускулатуру. Но у детей раннего возраста мышечные волокна мелких бронхов и бронхиол развиты слабо. Поэтому значительная роль в лечении бронхиолита отводится оксигенотерапии, противовоспалительным средствам, отхаркивающим препаратам и муколитикам.
Особенности различных бронходилляторов:
- Сальбутамол
и фенотерол
в составе различных препаратов — малотоксичные, действуют эффективно и продолжительно. - Средство «Атровент»
на основе бромида ипратропиума рекомендуется для профилактики приступов. - Теофиллин
— действует расслабляющее на гладкие мышцы бронхов и других органов. - Эуфилин
— эффективная спазмолитическая смесь теофиллина с этилендиамином (используется вместо теофиллина).
При бронхиолите у детей назначается оксигенотерапия с применением увлажненного кислорода (концентрация 40%). Процедура под названием «кислородная палатка» проводится три раза в сутки или через каждые два часа на протяжении одной недели. При неэффективности кислородной палатки проводится вспомогательная искусственная вентиляция легких (ВИВЛ). Если цианоз и повышенное содержание углекислого газа сохраняются, то маленького пациента переводят на ИВЛ.
Только стационарное лечение обеспечивает быстрое устранение дыхательной недостаточности у ребенка.
Процедуры при бронхиолите:
- удаление электроотсосом мокроты;
- постуральный дренаж нижних дыхательных путей;
- ингаляции щелочных растворов;
- вибрационный массаж.
Сильная одышка вызывает обезвоживание организма ребенка. Поэтому дают обильное питье, раствор регидрона, назначают лекарства в/в. Кроме введения жидкостей для восполнения потерь воды и солей, также показаны антибиотики, глюкокортикоидные препараты. Антибактериальные средства из группы цефалоспоринов препятствуют развитию пневмонии, часто развивающейся на фоне дыхательной недостаточности.