Бронхит, как частое осложнение орви
Содержание:
- Диета от бронхита
- Воспаление бронхов: симптомы и признаки
- Этиологическое течение болезни
- Защита от бронхита
- Лечение
- Почему нельзя самостоятельно покупать лекарства
- Причины, симптомы вирусного бронхита
- Защита от бронхита
- Лечение бронхита
- Почему бывает бронхит при коронавирусе, может ли быть признаком заражения
- Бронхит, как частое осложнение ОРВИ
- Бактериальный бронхит: причины, симптомы, формы
- Диагностика и лечение бронхита
Диета от бронхита
Иммунная система зависит от того, как питается человек, особенно во время эпидемии. Рекомендуется соблюдать диету от бронхита, которая должна содержать:
- Лук.
- Имбирь.
- Чеснок.
- Свежую зелень: зеленый лук, петрушка, укроп.
Последние 20 лет считалось, что витамин С является важнейшим элементом в поддержании здорового иммунитета. На самом деле это не так. Витамин С важен, но не настолько. Лучше употреблять свежую зелень, пряности и чеснок в пищу после прохождения ею термической обработки. В свежем виде данные продукты являются более полезными.
Если зелень долго варить, то она потеряет не только вкус, но и свои полезные свойства. Имбирь можно использовать в чаи, супы и вторые блюда, где он будет давать свой вкус. Для более приятного вкуса лучше покупать свежий корень имбиря и мелко его нарезать.
Бронхит необходимо лечить, даже если человек им заразился. В противном случае острая форма перейдет в хроническую, которая может развиваться как у взрослых, так и у детей. Нетипичной является температура более 38,5°С при хроническом бронхите, поскольку при ней свойственно полное отсутствие температуры либо поднятие до 37,5°С.
При хроническом бронхите самым заразным периодом становится рецидив болезни, когда возникают следующие симптомы:
- Слабость.
- Сильный кашель с отходящей в большом количестве мокротой.
- Головная боль.
- Удушливый кашель затяжного характера, который сложно прекратить.
- Боли в мышцах.
- Спазмы при кашле.
Когда наступает период ремиссии, отек, лихорадка и кашель отступают. Человек ощущает себя лучше. Именно в этот период он становится менее заразным (а для взрослого индивида с сильным иммунитетом он вообще неопасен). Однако при наступлении рецидива бронхит хронической формы снова становится заразным.
перейти наверх
Воспаление бронхов: симптомы и признаки
Острый бронхит имеет такие особенности и симптомы своего протекания:
1. Развивается заболевание как обычная простуда. У человека появляется легкое першение в горле, слабость, головные боли и сухой кашель.
2. Спустя пару дней кашель становиться влажным, с отхождением мокроты. Человек ощущает озноб. У него повышается температуры тела.
3. Еще спустя несколько дней больной страдает от болей в груди, постоянных приступов кашля и лихорадки.
4. Появляется отдышка. Мокрота приобретает вяжущую структуру. Может отходить также и небольшое количество крови. Если не начать лечение, то вместе со слизью человек начнет откашливать и гной.
5. Если бронхит «опустится» дальше по дыхательным путям, то он начнет поражать легкие. В таком состоянии у больного может начаться гипертермия, отек легких и их воспаление (пневмония).
6. При прослушивании пациента выраженно заметны хрипы, жесткое дыхание и отдышка. Больному сложно дышать, так как его мучают приступы кашля.
7. При длительном протекании болезни у больных увеличивается частота дыхания, наблюдается свистящее дыхание и боль в груди.
Традиционно, острый бронхит протекает в течение десяти-пятнадцати дней. Если за это время не будет предпринято лечебных мер, то симптомы его станут менее выраженными. В таком случае болезнь начнет принимать хроническую форму.
Хроническое воспаление бронхов имеет такие симптомы и особенности протекания:
1. Больного мучает частый кашель и обильное выделение мокроты.
2. При вдыхании посторонних запахов и пыли у человека развиваются приступы кашля.
3. Организм испытывает общее истощение. Иммунитет ослабляется, делая больного слабым и уязвимым.
4. Хроническое воспаление бронхов приводит к рубцеванию на мелких дыхательных путях. Это в свою очередь, влияет на дыхание и существенно утяжеляет его. Таким образом, пациенту сложно дышать не только после физической нагрузки, но и также просто при ходьбе.
Этиологическое течение болезни
Зачастую бронхит – это осложнение после острого респираторного вирусного заболевания, особенно у детей. У ребенка бронхит может развиться в 90% случаев как следствие ОРВИ, гриппа. У 85% людей возбудитель болезни – вирусы или микоплазмы. Вирусные инфекции приводят к гибели эпителиальной ткани, при которой нарушается внутриклеточный обмен веществ. На вторые сутки в организме активируется бактериальная флора. Возбудителями могут быть:
- пневмококки;
- палочка Афанасьева-Пфейффера;
- стафилококки;
- стрептококки;
- палочка инфлюэнцы.
Первичная бактериальная патология встречается намного реже, нежели болезнь, спровоцированная вирусными инфекциями. Также на возникновение заболевания влияет сухой, холодный или горячий воздух, химические факторы, если человек регулярно подвергается вдыханию щелочных, кислотных паров. Все это может стать причиной возникновения такого заболевания, как бронхит.
Инкубационный период и его симптоматика у заболеваний, вызванных не инфекцией, схожи с симптомами вирусных и бактериальных бронхитов.
Для лечения данных форм патологии не применяются антибактериальные препараты. Существенно влияют на возникновение заболевания переохлаждение, курение, злоупотребление спиртным, очаги инфекции в носоглотке, на миндалинах.
Во время инкубационного периода снижается эффективность фильтрации вдыхаемого воздуха, грубых механических частичек, происходит нарушение терморегуляционных процессов и увлажнения воздуха, рефлексов чихания и кашля. Отклонения в работе нервно-гуморальной регуляции влекут за собой изменение бронхиальной секреции: она становится более вязкой.
Во время инкубационного периода, когда бактерии уже попали в организм, происходит поражение эпителиальной ткани. Это приводит к угнетению фагоцитоза, нарушению иммунологических защитных функций. Последствия таких изменений приводят к созданию благоприятных условий для размножения и деления бактерий, которые находятся в верхних дыхательных путях.
Бронхиальная непроходимость, которая развивается на фоне инфекции, приводит к затяжному бронхиту, который в дальнейшем переходит в хроническую форму. Причем такое состояние может возникнуть как у детей, так и у взрослых людей.
Защита от бронхита

Чтобы защитить организм от бронхита, нужно повышать общий и местный иммунитет. При остром состоянии экстренной помощью станут препараты из группы иммуностимуляторов. Не только для лечения, но и для профилактики полезны натуральные средства, которые рекомендуется принимать регулярно в период пика ОРВИ:
- Настой из корня алтея.
- Сок редьки с медом.
- Настойка алоэ.
- Имбирь.
- Ягодные морсы.
Важное значение имеет увлажнение бронхиальной слизистой. Чтобы предупредить ее пересыхание и прилипание мокроты, показано обильное питье и ингаляции с минеральными водами
Лечение бронхита без антибиотиков возможно лишь в случае, когда точно известно об отсутствии бактериального возбудителя. При аллергической этиологии доказать это не сложно. Если же речь идет об инфекционном бронхите, решение о необходимости антибиотиков принимает только врач.
Лечение

- Если возбудителем бронхита выступает вирусная инфекция, доктор назначает лечение противовирусными препаратами;
- Если подключается бактериальная инфекция, то назначаются антибиотики;
- Для лечения бронхита, вызванного грибками, подбираются средства, которые снижают активность патогенной флоры.
Во всех случаях больному назначаются жаропонижающие, противовоспалительные и отхаркивающие препараты. Кроме этого, быструю положительную динамику дают:
- растирания груди и спины животным жиром – барсучьим, медвежьим, собачьим;
- горчичные обёртывания или горчичные пластыри, которые клеятся на грудь и на спину;
- компрессы на область бронх – медовый, водочный, картофельный;
- ингаляции с сиропом подорожника, ромашкой и шалфеем.
Эти народные средства помогут снять боль в груди, вывести мокроту и размягчить кашель. Ингаляции нужно проводить 2-3 раза в день, но не позднее, чем 18:00. Растирки и компрессы лучше ставить перед ночным сном, чтобы кашель не беспокоил больного до самого утра, у него была возможность выспаться и восстановить свои силы.
Если при бронхите болит спина и грудь, неприятные ощущения хорошо снимают травяные настои и отвары. В аптеках есть готовые грудные сборы, которые отлично себя показали в лечении затяжного сухого кашля. Это мать-и-мачеха, шиповник, шалфей, ромашка, мята, зверобой. Такие травяные сборы смягчают кашель и выводят слизь из бронх. Чай с липой и листками малины снимает воспаление, разогревает и обладает противовоспалительным эффектом.
Главное правило, которому нужно неукоснительно следовать при любом респираторном заболевании – пить много жидкости. Чем больше воды, чая, отваров и др напитков будет выпито, тем быстрее мочевыделительная система выведет из организма болезнетворные микроорганизмы. Соблюдение постельного режима и здоровый сон – не менее важные предписания для скорейшего выздоровления и уменьшению болей.
Почему нельзя самостоятельно покупать лекарства
Многие думают, что подобрать лекарство от кашля просто. Сухой кашель — пьём противокашлевые, влажный кашель — употребляем муколитики. На самом деле всё гораздо сложнее.
Во-первых, исследования показали Безрецептурные лекарства при остром кашле у детей и взрослых во внебольничных условиях , что многочисленные средства от кашля не помогают ускорить выздоровление.
Во-вторых, самостоятельное назначение лекарств может только ухудшить положение. Представьте, что кто-то решил, что у него «сухой» (на самом деле нет) кашель при ОРВИ, и принял таблетку. Кашель прекратился, но вместе с ним перестала выходить мокрота, даже если её и было немного. Мокрота осталась в дыхательных путях, в ней стали размножаться бактерии, которые привели к воспалению лёгких.
Или другой случай: при «влажном» кашле человек начал принимать отхаркивающие средства, они сделали мокроту жидкой, её количество увеличилось, а значит, кашель стал чаще и труднее.
И противокашлевые, и отхаркивающие средства нужны для лечения заболеваний: бронхита, коклюша, пневмонии и других. Но во всех этих случаях кашель не единственный симптом, а список нужных лекарств составляет врач.
Обычный «простудный» кашель после ОРВИ лечится без опустошения аптечных полок.
Причины, симптомы вирусного бронхита
Основной источник заражения – вирус любой этиологии. Когда у человека не удалены миндалины, вся инфекция оседает в горле.
У всех остальных она без препятствий проникает в бронхи, где и начинается воспалительный процесс.
Помимо этого, способствовать активизации воспаления могут другие факторы.
К таким следует отнести:
- сырую и холодную погоду;
- рецидив острого респираторного вирусного заболевания, гриппозной инфекции;
- большое скопление людей в период карантина (когда иммунитет особенно ослаблен);
- поражения носоглотки (вирусный ларингит, ринит, фарингит);
- инфекционные недуги слизистой оболочки гайморовых пазух (гайморит).
Передается вирусный бронхит при непосредственном контакте с больным человеком. Причем нет особой разницы, какой именно вирус присутствует в крови пациента. Если защитные силы организма слабые, его может поразить абсолютно любой вирус.
Что касается симптомов, то при заболевании существуют первичные и вторичные признаки. Так, к первой группе относят першение в полости горла и непривычную усталость. Человек может чувствовать себя ослабленным даже после пробуждения или продолжительного отдыха. Больного одолевает обильное потоотделение, головная и мышечная боль.
Вторичными симптомами вирусного бронхита станут повышение общей температуры тела (вплоть до 39 градусов), лихорадка, головокружение, одышка, затрудненное дыхание. Также пациент отметит симптомы:
- хрипы во время дыхания;
- болезненность за грудиной.
В первый триместр болезни развивается сухой кашель. По мере развития бронхита кашель становится влажным, выделяется мокрота грязного желтого цвета. По объему она может быть скудной или обильной.
Аналогичные симптомы ощутит человек, если у него диагностировали острый бронхит.
Острый воспалительный процесс в бронхах может стать началом пневмонии, отека легких. Поэтому не стоит откладывать визит к доктору и начало лечения.
Защита от бронхита
Если первопричиной стали вирусы парагрипп и аденовирус, тогда бронхит является заразным на момент, когда у человека поднимается высокая температура. Инфекция передается через воздух, поцелуи, общую посуду. Главной защитой на данный период от бронхита является уменьшение контактов здорового человека с больным. Если такой возможности нет, тогда необходимо носить маски, надетые на рот и нос.
Острый бронхит является наиболее заразным, нежели хронический. В данном случае у человека наблюдается сначала сухой, а затем влажный (с обильно отходящей мокротой) кашель. На момент первых симптомов острого бронхита человек является заразным. Взрослый должен взять больничный лист на 10-14 дней, а ребенок должен прекратить посещать детский сад или школу. При этом следует обратиться к специалисту, чтобы он занялся лечением.
После прохождения высокой температуры человек также может оставаться заразным по отношению к следующим категориям лиц:
- Люди, перенесшие тяжелую болезнь или операцию.
- Пожилые лица.
- Беременные женщины.
- Люди ВИЧ-инфицированные, со сниженным иммунитетом.
- Пациенты, страдающие онкологией или хроническими болезнями.
- Дети до 3 лет, в особенности новорожденные до 1 месяца.
- Люди, ослабленные после перенесенной травмы.
Отличной защитой от бронхита является маска, которую можно сделать самому или купить уже в готовом виде в аптеке (респиратор). Поскольку инфекция передается воздушно-капельным путем, то маска поможет.
Также следует избегать использования одной посуды с больным человеком. У него должен иметься свой набор гигиенических и бытовых приборов. Индивидуальными должны быть такие предметы:
- Полотенце.
- Зубная щетка.
- Бутылочка и пустышка у ребенка.
- Посуда.
У каждого человека есть свой набор микроорганизмов, которые воздействуют на него положительно или отрицательно. При контакте с людьми человек обменивается с ними микроорганизмами. Если близкие родственники могут иметь приблизительно одинаковый набор патогенных микроорганизмов, то уже дальние родичи и лица из других семей могут негативно влиять на самочувствие человека.
Неправильным поведением считается облизывание матерями сосок, упавших на пол. Это также может привести к ослаблению иммунитета и заражению ребенка бронхитом.
перейти наверх
Лечение бронхита
Если у родителей есть подозрения на наличие у ребенка бронхита, нужно обязательно вызывать врача. Доктор на основе собранных данных от родителей, осмотра и клинического общего анализа крови даст заключение о рациональности антибиотикотерапии, пропишет лечение.
Самолечением в случае бронхита заниматься опасно, все назначения должен сделать педиатр. Лечение должно быть направлено на борьбу с инфекцией и непродуктивным кашлем, уменьшение отека бронхов и восстановление их функции, эвакуацию мокроты.
Поскольку в подавляющем большинстве случаев заболевание имеет вирусную этиологию, лечение нужно начинать с физиологических процедур (проветривание, увлажнение и питье), если позволяет состояние малыша.
Если ребенок чувствует себя нормально, температура тела у него не выше 37,3, он вполне может гулять на улице. Свежий прохладный воздух и двигательная активность помогут справляться с выведением мокроты. Принудительный постельный режим при бронхите противопоказан, поскольку чреват застоем и засыханием мокроты.
Воздух в комнате больного должен быть влажным, прохладным. Вместо закрытия форточек и окон оденьте ребенка потеплее. Регулярно проводите влажную уборку помещения.
Для улучшения эвакуации мокроты из бронхов ребенку показано постоянное обильное теплое питье: молоко с содой (на стакан молока — соды на кончике ножа), теплый «Боржоми» без газа, различные теплые компоты, морсы. Принимать горячую ванну или проводить паровые ингаляции детям нельзя, этим можно еще больше затруднить отхождение слизи.
Действенным средством при лечении бронхита является массаж
Только проводить его можно, когда у ребенка нет температуры — это важно. Кладете ребенка на колени к себе так, чтобы руки и голова были ниже попы, и легко постукиваете пальцами по спине в области бронхов
На фоне бронхита целесообразно применять средства для разжижения (можно просто питье), эвакуации мокроты, антигистаминные (не вызывающие сухость в носу) и сосудосуживающие капли для облегчения носового дыхания. Бронхолитики (уменьшают спазм бронхов) применяют только при бронхоспазме при обструктивном бронхите. Противокашлевые сиропы не дают при влажном продуктивном кашле во избежание застоя мокроты. Муколитики противопоказаны при влажном кашле, поскольку усиливают секрецию слизи. А на фоне ее застоя этот шаг может быть опасным для детей младшего возраста.
Не нужно давать малышу одновременно два разных отхаркивающих препарата и категорически нельзя совмещать противокашлевые сиропы с отхаркивающими во избежание застоя мокроты.
При обструктивном бронхите возможно комбинировать бронхолитики с отхаркивающими лекарствами. А детям-аллергикам — давать еще и антигистамины второго поколения. Обструктивный бронхит чаще всего лечат препаратами на основе сальбутамола, который принимают строго по предписанию врача.
Почему бывает бронхит при коронавирусе, может ли быть признаком заражения
Бронхит при коронавирусе не является основной формой течения болезни, его не рассматривают в качестве типичного признака заражения. Новый возбудитель инфекции преимущественно внедряется и размножается в местах с большой концентрацией особых рецепторов. Они расположены в носовых ходах и нижней части бронхов, самых тонких ветвях (бронхиолах), поэтому коронавирус вызывает не бронхит, а бронхиолит.
Так как симптоматика очень похожа, то нередко больному ставят первоначальный диагноз воспаления бронхов, а потом, после томографии и исследовании мазков из носа и зева, находят коронавирусную инфекцию.
Если же действительно пациент болеет острым бронхитом, вызванным другими вирусами (парагрипп, аденовирус) или бактериями, то он не может перейти в коронавирус. Редко, но бывает и присоединение нового возбудителя инфекции к существующему активному воспалению (коинфекция). Поэтому вначале была неправильная тактика, когда больным делали тест на грипп, при положительном результате на коронавирус не обследовали.
Симптомы, как протекает
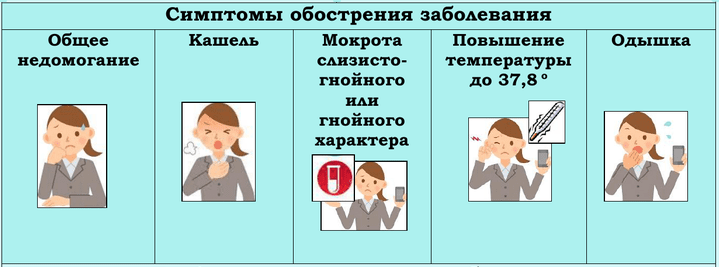
Бронхиолит при коронавирусе протекает с симптомами сухого кашля, повышенной температурой, но самый типичный признак поражения мельчайших бронхиол – это одышка. Вначале она бывает при физической нагрузке, а потом нарастает и появляется уже при любой активности. Обычно частое и поверхностное дыхание сопровождается приступами насадного кашля, а мокрота не отходит вообще или выделяется скудное количество прозрачной.
У пациентов, зараженных коронавирусом, заболевание может протекать и в виде бронхита без температуры, или повышение до 37,1-37,5 сохранится не более 1-3 дней. На первый план у таких больных выходит сильная слабость, учащение дыхания и пульса при двигательной активности. В дальнейшем прогрессирует одышка и ощущение сдавления в грудной клетке. При развитии пневмонии к этим симптомам присоединяется посинение кожи, возможно удушье без подключения пациента к аппарату искусственной вентиляции легких.
Диагностика
Для того, чтобы поставить диагноз и отличить вирусный бронхит от коронавирусной инфекции, проводят обследование:
- компьютерная томография, при невозможности рентгенография;
- мазки из горла и носа на РНК коронавируса (ПЦР-диагностика);
- анализ мокроты (при наличии);
- общий анализ крови, биохимия (в том числе ферритин, С-реактивный белок), коагулограмма;
- пульсоксиметрия (исследование уровня кислорода в крови);
- определение функции бронхов (спирометрия).
Лечение
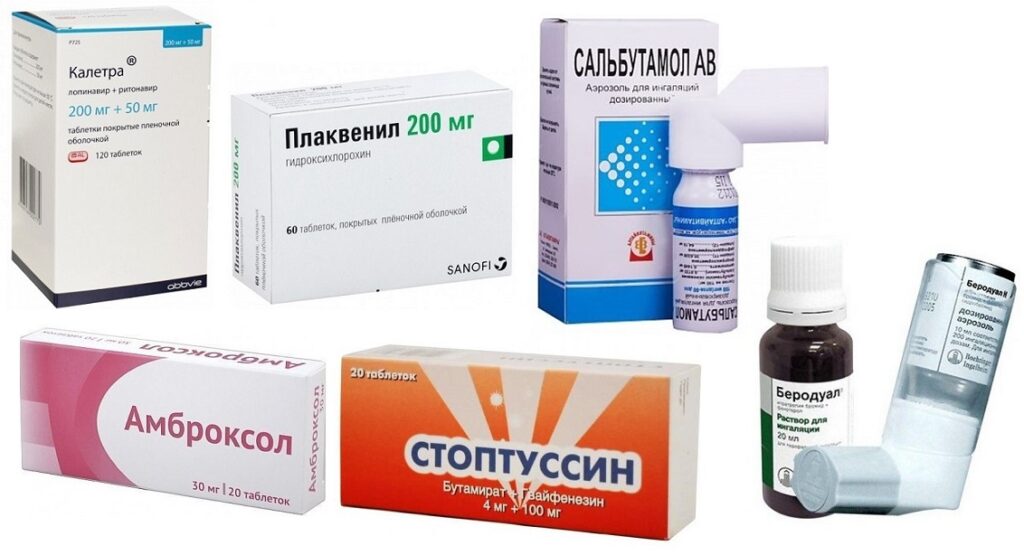
При развитии бронхита и бронхиолита при коронавирусе показан постельный режим, если нет пневмонии, то лечение проводится в домашних условиях. Больным рекомендуется:
- обильное теплое питье (в 1,5-2 раза больше обычного);
- щадящая диета, в основном молочно-растительная;
- обязательный отказ от курения;
- поддерживать повышенную влажность в помещении, потому что при сухости воздуха кашель становится сильнее;
- закапывание интерферона или распыление в спрее (Генферон, Гриппферон);
- для выведения мокроты – Амброксол, содовые ингаляции, а при надсадном кашле Стоптуссин;
- при спазме бронхов ингаляции с Сальбутамолом, Беродуалом.
Если есть одышка, сдавление в груди, падает уровень кислорода в крови, то показана госпитализация в стационар, где применяют препараты с противовирусным и иммуномодулирующим действием (например, Калетра, Плаквенил). При признаках присоединения бактериальной инфекции к терапии добавляют антибиотики. При развитии дыхательной недостаточности подают кислород через маску или вводят в трахею трубку и переводят больного на искусственную вентиляцию легких.
Бронхит, как частое осложнение ОРВИ

С наступлением осенне-зимнего периода жители России все чаще начинают страдать от острых респираторных заболеваний и гриппа. Особенно часто этими заболеваниями, болеют дети дошкольного и младшего школьного возраста. И, если, при соблюдении постельного режима и других рекомендаций врача, заболевание проходит спустя 5-7 дней, то при недостаточном внимании к своему здоровью ОРВИ и грипп могут осложниться таким заболеванием, как острый бронхит.
Острый бронхит является одним из самых частых осложнений после перенесенного вирусного заболевания, и находится в первой пятерке причин обращаемости пациентов за медицинской помощью.
В большинстве случаев причиной бронхита являются вирусы гриппа, парагиппа, адено- и риновирусы. Изначально, при ОРВИ эти вирусы локализуются в верхних дыхательных путях, но при неправильном лечении, нарушении постельного режима и на фоне пониженного иммунитета инфекция может опуститься в бронхи и вызвать их воспаление.
Таки образом, бронхит – это заболевание дыхательной системы, при котором в воспалительный процесс вовлекаются бронхи.
При присоединении бактериальной инфекции причиной бронхита могут быть пневмококки, стрептококки, гемофильная палочка и другие.
Крайне редко, как правило, на фоне длительного приема антибактериальных препаратов либо при различных иммунодефицитных состояниях, может развиться грибковый бронхит.
Симптомы острого бронхита :
Осложнение общего состояния на 5-7 день после начала заболевания ОРВИ с повышением температуры тела, как правило, до 38 °, слабостью и вялостью.
Присоединение надсадного, приступообразного кашля, сначала сухого, затем с мокротой. Мокрота может быть различного цвета и консистенции в зависимости от того, какая инфекция спровоцировала заболевание.
Важно не путать мокроту, выделяемую из бронхов, с выделениями, образующихся в верхних дыхательных путях при насморке, которые нередко спускаются по задней стенке глотки и отхаркиваются через рот, а также с отделяемым при патологии ротоглотки и гортани. При бронхите количество мокроты, как правило, невелико
При бронхите количество мокроты, как правило, невелико.
Приступообразный кашель, возникающий чаще в ночное время и вызывающий болезненные ощущения в мышцах брюшного пресса и грудной клетки
Хрипы при дыхании. При воспалении бронхов значительно уменьшается их просвет, в результате чего дыхание становится жёстким и могут появиться хрипы.
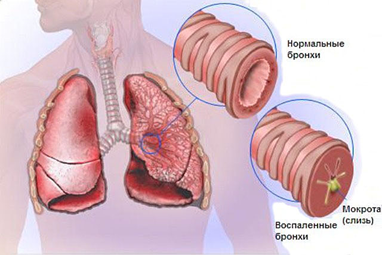
Достоверно подтвердить наличие хрипов в нижних дыхательных путях может только врач.
Диагностировать острый бронхит может только врач, на основании клинической картины заболевания и лабораторных анализов. Лечение бронхита зависит от провоцирующего фактора, типа течения и формы заболевания.
Прием антибиотиков при лечении острого бронхита целесообразно только в том случае, если доказано, что причиной болезни стало присоединение бактериальной инфекции. Но в подавляющем большинстве случаев острый бронхит провоцируют вирусы, а значит прием антибактериальных препаратов не только не эффективен, но и опасен.
Острый бронхит в неосложненной форме при правильном лечении и соблюдении всех рекомендаций врача длится около двух недель и заканчивается полным выздоровлением.
- вакцинация от гриппа и пневмококковой инфекции снижает вероятность заболевания гриппом в осенне-зимний период и, следовательно, снижает вероятность возникновения бронхита;
- своевременное лечение простудных заболеваний;
- сбалансированное питание;
- закаливание;
- оптимальная физическая активность;
- отказ от вредных привычек, в том числе, от курения;
- соблюдение режима труда и отдыха;
- своевременное лечение хронических легочных инфекций.
Будьте внимательны к своему здоровью! Помните, что лучше предотвратить бронхит, чем потом заниматься его лечением.
Бактериальный бронхит: причины, симптомы, формы
 Симптомы бактериального бронхита: боли в грудине, жжение и дискомфорт, которые вызывают чувство переутомления
Симптомы бактериального бронхита: боли в грудине, жжение и дискомфорт, которые вызывают чувство переутомления
Бронхит бактериальный представляет собой патологию дыхательных путей, которая возникает на фоне активности патогенных микроорганизмов. Нередко бактериальное течение болезни является осложнением вирусного бронхита. Причина в том, что ослабленный организм не способен сопротивляться вторжению патогенной микрофлоры, которая пользуется этим, чтобы активно заселять бронхи.
Если бронхит бактериальной природы начинается в качестве самостоятельной болезни, это сигнализирует об обострении хронических болезней, сниженном иммунитете на фоне переохлаждения, стрессов, аллергии. В группе риска находятся люди, проживающие в районах с неблагоприятной экологической обстановкой. Провоцировать бактериальный бронхит могут следующие микроорганизмы:
- стрептококки;
- гемофильная палочка;
- пневмококки;
- микоплазма;
- стафилококки;
- хламидии;
- моракселла.
Особенностью бактериального бронхита является резкое появление симптомов. Необходимо обращаться к врачу при таких состояниях:
- боли в грудине, жжение и дискомфорт, которые вызывают чувство переутомления;
- интоксикация, проявляющаяся головной болью, сонливостью, вялым состоянием;
- кашель. Начинается спустя небольшой промежуток времени с начала болезни.
По мере развития болезни характер кашля меняется. С самого начала он сухой, изматывающий и не дающий уснуть по ночам. Спустя 3-4 дня кашель становится мокрым, выделяется мокрота слизисто-гнойного вида с зеленым оттенком. Потом возникает подъем температуры до 37,5 градусов, появляются хрипы на фоне жесткого дыхания. Средняя и легкая формы бактериального бронхита схожи по симптомам, только выраженность их отличается.
При тяжелой форме бронхита появляются такие признаки:
- тахикардия;
- одышка и учащенное дыхание;
- стенки зева краснеют;
- наличие сухих / влажных хрипов;
- повышение СОЭ и лейкоцитов в крови.
Диагностика и лечение бронхита
Ни в коем случае нельзя заниматься самолечением. Несвоевременная и неправильная терапия может повлечь за собой негативные последствия, осложнения, пневмонию. Нельзя и затягивать с лечением. При первых симптомах лучше сразу обратиться к врачу, потому что только специалист сможет определить, действительно ли это бронхит. У заболеваний дыхательной системы очень схожие симптомы, поэтому, чтобы исключить развитие бронхиальной астмы или рака легких, посещение специалиста обязательно.
В первую очередь следует выяснить, что стало причиной заболевания. Только в этом случае можно поставить правильный диагноз, назначить соответствующее лечение.
Диагностика включает в себя сдачу крови, визуальный осмотр пациента. Обязательно на анализ сдается мокрота. На сегодняшний день распространена такая методика, как спирометрия. С помощью ее выявляется жизненный объем легких. В некоторых случаях врачи назначают рентгенографию, чтобы исключить развитие других дыхательных болезней.
После исследования мокроты будет установлено, чем вызвана болезнь. Если причиной стали вирусы и бактерии, то назначаются соответствующие лекарственные препараты. Очень эффективны физиопроцедуры, солевые кабинеты.