Обструкция
Содержание:
- Обструктивные изменения легких у детей
- Народные методы лечения брохообструктивного синдрома
- Лечение заболевания органов дыхания
- Основы диагностики
- Обструктивный бронхит – что это
- Профилактика
- Диета при обструктивном бронхите
- Основные симптомы заболеваний органов дыхательной системы
- Обструкция верхних дыхательных путей
- Причины
- Лечение
- Клиническая картина
- Механизм развития (патогенез) бронхообструктивного синдрома
Обструктивные изменения легких у детей
Обструкция легких у детей развивается вследствие респираторных болезней, пороков развития легочной системы, хронических патологий органов дыхания
Немаловажное значение имеет наследственный фактор. Риск развития патологии возрастает в семье, где родители постоянно курят
Обструкция у детей принципиально отличается от обструкции у взрослых. Закупорка и деструкция дыхательных путей являются следствием одной из нозологических форм (определенная самостоятельная болезнь):
- Хронический бронхит. У ребенка влажный кашель, разнокалиберные хрипы, обострения до 3 раз в год. Заболевание является следствием воспалительного процесса в легких. Первоначальная обструкция происходит за счет избытка слизи и мокроты.
- Бронхиальная астма. Несмотря на то, то бронхиальная астма и хроническая обструкция легких — это разные заболевания, у детей они взаимосвязаны. Астматики попадают в группу риска развития обструкции.
- Бронхолегочная дисплазия. Это хроническая патология у малышей первых двух лет жизни. В группу риска входят недоношенные и маловесные дети, перенесшие ОРВИ сразу после рождения. У таких младенцев поражаются бронхиолы и альвеолы, нарушается функциональность легких. Постепенно появляется дыхательная недостаточность и кислородная зависимость. Происходят грубые изменения ткани (фиброз, кисты), деформируются бронхи.
- Интерстициальные болезни легких. Это хроническая гиперчувствительность тканей легких к аллергенным агентам. Развивается при вдыхании органической пыли. Выражается диффузным поражением паренхимы и альвеол. Симптомы – кашель, хрипы, одышка, нарушение вентиляции.
- Облитерирующий бронхиолит. Это болезнь мелких бронхов, для которой характерно сужение или полная закупорка бронхиол. Такая обструкция у ребенка преимущественно проявляется в первый год жизни. Причина – ОРВИ, аденовирусная инфекция. Признаки – непродуктивный, тяжелый, рецидивирующий кашель, одышка, слабое дыхание.
Народные методы лечения брохообструктивного синдрома
Бронхообструктивный синдром на догоспитальном этапе можно лечить, применяя лучшие рецепты народных целителей:
- Для облегчения дыхания, его смягчения нужно 2 раза в день делать ингаляции с маслом чайного дерева и эвкалипта. Для этого на водяной бане нагрейте 2 л воды и добавьте по 0,5 мл масел. Когда смесь начнет активно испаряться, вдыхайте теплый пар через рот.
- Для улучшения отхаркивания применяют внутрь барсучий жир в виде капсул или масла 4 раза в день. Курс лечения составляет до месяца.
- Грудную клетку и спину нужно растирать козьим жиром для улучшения микроциркуляции в тканях и бронхах.
- При постоянных пневмониях, нужно смешать 0,5 л меда и 0,5 кг листьев алое. Растение перетирается в мясорубке и тщательно смешивается с жидким медом. Принимать смесь необходимо по 1 чайной ложке 2 раза в день до еды.
- Смягчает жесткое дыхание и убирает непродуктивный сухой кашель отвар травы чабреца с добавлением мяты перечной.
Врач может назначить ингаляции лекарственными препаратами для улучшения состояния пациента. Как правило, прогнозы при своевременном лечении хорошие, хотя они и зависят от основного заболевания, повлекшего за собой бронхообструктивный синдром. Лишь у 20% пациентов патология перерастает в хроническую форму. Своевременно обращайтесь к доктору и не занимайтесь самолечением.
Лечение заболевания органов дыхания
Лечение паталогий органов дыхания каждого человека всегда индивидуально и должно учитывать многие факторы: иммунный статус больного, индивидуальные особенности организма, изменения в нем, вызванные болезнью…
Самый распространенный метод лечения заболевания органов дыхания — медикаментозный. Вот основные группы лекарственных препаратов для этого:— антитоксичные средства (неокомпенсан, поливинол, цианокобаламин…);— антимикробные препараты;— противовоспалительные средства (реопирин, гидрокортизон, бутадион, галаскорбин…);— препараты отхарвающего действия (для удаления паталогических скоплений из организма);— противокашлевые препараты (амезил, кодеин…);— бронхолитические средства (адреналин, эуфилин…);— болеутоляющие препараты (анальгин, амидопирин…);— стимуляторы дыхания;— антигистаминные средства и антиаллергетики.
В случаях, когда медикаментозные методы лечения заболеваний органов дыхания оказываются неэффективны и паталогия дает серьезные осложнения, прибегают к оперативному вмешательству, которое делят на следующие группы:— оперции на плевре;— операции на бронхах и трахее;— легочная резекция (частичное, либо полное удаление);— операция на легкие каверны;— вмешательства коллапсохирургические.
Внимание!Необходимо учитывать, что все лекарственные препараты для лечения заболевания органов дыхания имеют определенные противопоказания и вызывают достаточно серьезные побочные эффекты, оказывают негативное влияние на микрофлору желудка — важнейшего звена иммунной системы, что обязательно нужно знать при назначании метода терапии. Сегодня назрела новая парадигма в лечении заболевания органов дыхания: ученые пришли к выводу, что более важным является поддержка иммунной системы (ИС) в ее борьбе с чужеродными агентами, а не прямое влияние на эти агенты, хотя в тяжелых случаях, конечно же, времени нет на восстановление оптимальной функциональности ИС.Именно по этой причине необходима комплексная терапия этих патологий, в которой наряду с традиционными лекарственными средствами необходимо применять иммуномодуляторы и иммуностимуляторы
Одним из лучших препаратов этой линейки является Трансфер фактор. Одноименные иммунные частицы, на основе которых он выпускается, попадая в наш организм выполняет следующие функции:— нейтрализуют побочные эффекты, вызываемые лекарственными средствами;— укрепляет иммунитет организма;— усиливает терапевтический эффект применяемых лечебных препаратов;— быстро восстанавливает организм
Сегодня назрела новая парадигма в лечении заболевания органов дыхания: ученые пришли к выводу, что более важным является поддержка иммунной системы (ИС) в ее борьбе с чужеродными агентами, а не прямое влияние на эти агенты, хотя в тяжелых случаях, конечно же, времени нет на восстановление оптимальной функциональности ИС.Именно по этой причине необходима комплексная терапия этих патологий, в которой наряду с традиционными лекарственными средствами необходимо применять иммуномодуляторы и иммуностимуляторы. Одним из лучших препаратов этой линейки является Трансфер фактор. Одноименные иммунные частицы, на основе которых он выпускается, попадая в наш организм выполняет следующие функции:— нейтрализуют побочные эффекты, вызываемые лекарственными средствами;— укрепляет иммунитет организма;— усиливает терапевтический эффект применяемых лечебных препаратов;— быстро восстанавливает организм.
А для нейтрализации негативного воздействия лекарственных препаратов на микрофлору ЖКТ обязательно комплексное применение пробиотиков и пребиотиков.
Основы диагностики
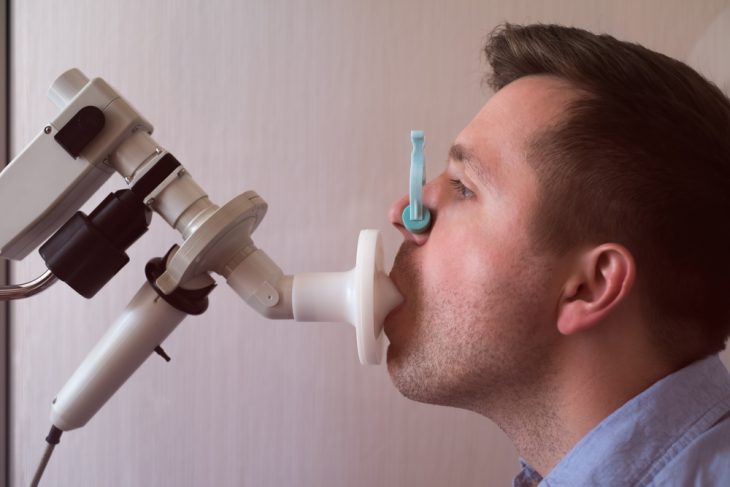 Оценить функции внешнего дыхания при бронхообструктивном синдроме позволяет спирометрия.
Оценить функции внешнего дыхания при бронхообструктивном синдроме позволяет спирометрия.
Выявление бронхообструктивного синдрома у взрослых служит поводом для полного обследования, которое включает:
- клинический анализ крови;
- анализ мокроты (в том числе на микобактерии и атипичные клетки);
- исследование функции внешнего дыхания;
- проведение пробы с бронхолитиками;
- рентгенологическое исследование органов грудной клетки;
- электрокардиография;
- бронхоскопия (по показаниям) и др.
Наличие обструкции должно быть подтверждено спирометрией. Об этом свидетельствует снижение объема форсированного выдоха за 1 секунду (ОФВ₁), а также уменьшение отношения этого показателя к форсированной жизненной емкости легких. По результатам этого исследования определяется степень тяжести данной патологии.
- Если воздух проходит по более узкому бронху и обратно выходит из него в том же объеме, но в результате возникает гиповентиляция, то говорят о легкой степени бронхиальной обструкции. При этом ОФВ₁ более 70 % от должных величин (но менее 80 %).
- При средней степени обструкции наблюдается клапанный механизм – при вдохе воздух поступает в альвеолы, а при выдохе потерявший эластичность бронх спадается, что существенно затрудняет выход воздуха во внешнюю среду. У таких больных развивается эмфизема и существенно изменяются показатели функции внешнего дыхания: ОФВ₁ составляет 69-50 % от должного.
- При тяжелой степени обструкции происходит полное перекрытие бронхиального просвета. ОФВ₁ будет ниже 49 %.
Важным этапом постановки диагноза является дифференциальная диагностика. Она должна проводиться с патологическими состояниями, имеющими сходные симптомы:
- воспалительные заболевания верхних отделов дыхательных путей;
- стеноз трахеи и гортани;
- дисфункция мышц гортани;
- паралич голосовых связок;
- опухоли верхних отделов респираторного тракта;
- рубцовый стеноз трахеи после ее интубации и ИВЛ.
Обструктивный бронхит – что это
Справочно. Бронхит – это воспалительное заболевание инфекционной или неинфекционной природы, диффузно поражающее бронхиальное дерево. Обструктивный бронхит – один из видов этой патологии.
Выделяют несколько форм бронхитов:
- Простой бронхит- частое проявление ОРВИ. Кашель при простуде чаще всего возникает именно из-за простого бронхита.
- Бронхиолит является воспалением самых мелких веточек бронхов – бронхиол. Это промежуточная стадия между бронхитом и пневмонией, часто возникает у детей.
- Обструктивный бронхит – это воспаление бронхиального дерева, которое сопровождается обструкцией.
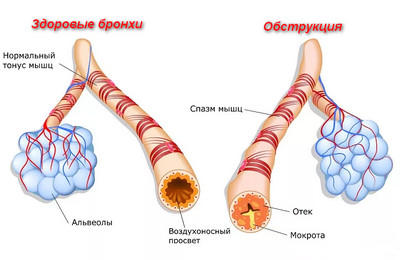 Обструкция – это уменьшение или исчезновение просвета бронхов, вследствие которого затрудняется процесс дыхания. При перекрытии просвета бронхиального дерева пациенту сложно сделать выдох, потому одно их проявлений обструктивного воспаления бронхов – экспираторная одышка.
Обструкция – это уменьшение или исчезновение просвета бронхов, вследствие которого затрудняется процесс дыхания. При перекрытии просвета бронхиального дерева пациенту сложно сделать выдох, потому одно их проявлений обструктивного воспаления бронхов – экспираторная одышка.
Обструктивные бронхиты принято делить на острые и хронические. Об остром процессе говорят тогда, когда симптомы заболевания длятся не более трех недель и рецидивируют трижды в год. Эта патология чаще встречается у детей и реже у взрослых. Переход заболевания в хроническую форму говорит о необратимости процесса.
Острый обструктивный бронхит возникает в том случае, когда есть повышенная секреция слизи, отек слизистой бронхов и бронхоспазм. Все эти процессы являются обратимыми, потому такой патологический процесс проходит бесследно. Хронический обструктивный бронхит возникает тогда, когда изменяется строение бронхиальной стенки, она становится менее эластичной и превращает растяжимые бронхи в узкие трубочки.
Внимание. Сейчас такого диагноза как хронический обструктивный бронхит в МКБ 10 нет
Его заменил термин хроническая обструктивная болезнь легких (ХОБЛ) – сборное понятие, объединяющее несколько нозологий.
Это связано с общностью патогенеза и клинических проявлений всех включенных сюда болезней. К ХОБЛ относят не только хронический бронхит, но и другую патологию органов дыхания, а также ряд заболеваний сердца и сосудов, приводящих к одышке.
Профилактика
Бронхиальная обструкция – это ответ легких на внешние раздражители. Поэтому, чтобы осуществлять качественную профилактику, эти раздражители следует полностью или хотя бы частично устранить из жизни пациента.

- Забыть о курении. Заболевший не должен курить сам, а также находиться в помещении, где это делают другие. Особенно запрещено курить беременным женщинам или родственникам, которые находятся на расстоянии нескольких метров от ребенка.
- Осуществлять поддерживающую терапию, если в анамнезе есть аллергические заболевания. Следует регулярно наблюдаться у специалиста, максимально исключить из привычной жизни все раздражающие иммунную систему факторы.
- Не принимать никакие лекарственные препараты без консультации с врачом, так как они тоже способны вызывать спазм бронхов.
- Стараться чаще дышать морским либо лесным воздухом, гулять после дождя, когда окружающая среда максимально напитана озоном.
- Выполнять дыхательную гимнастику, заниматься физкультурой или хотя бы делать зарядку.
- Своевременно и до конца лечить респираторные заболевания.
Отсутствие качественной терапии и профилактики отягощает дальнейшее течение заболевания. Рецидивы начинают появляться все чаще, длятся гораздо дольше, а для устранения симптомов требуются все более серьезные лекарства. Впоследствии это может привести к развитию бронхиальной астмы, сбою в работе сердца, пневмотораксу, асфиксии и другим тяжелым состояниям.
В большинстве случаев, качественные профилактические мероприятия гарантируют стойкий, длительный рецидив.
Диета при обструктивном бронхите
При обструктивном бронхите для скорейшего выздоровления нужно принимать пищу пять раз в день. В рационе больного должен преобладать белок. Также с пищей пациент должен получать достаточное количество витаминов А, Е, С, В1, В12.
Обязательно теплое обильное питье. Смягчению кашля способствуют:
- липовый чай с медом/малиновым вареньем;
- имбирный чай;
- молоко с минеральной водой;
- фруктовые и овощные соки;
- лимонная вода.
В день выпивать не менее 2 литров жидкости взрослому и не менее 1 литра ребенку.
До полного выздоровления рекомендуется кушать больше фруктов и овощей, отварное мясо, рыбу, злаковые, орехи, яйца, морепродукты. Количество соли снизить до 5 г в сутки. Отказаться от специй, острых блюд — они провоцируют приступы кашля.
Основные симптомы заболеваний органов дыхательной системы
Определить заболевание дыхательной системы можно по следующим симптомам:
- кашель;
- боль;
- одышка;
- удушье;
- кровохарканье
Кашель – это рефлекторная защитная реакция организма на скопившуюся в гортани, трахее или бронхах слизь. По своей природе кашель бывает разным: сухим (при ларингите или сухом плеврите) или влажным (при хроническом бронхите, пневмонии, туберкулезе), а также постоянным (при воспалении гортани) и периодическим (при инфекционных заболеваниях – ОРВИ, грипп).
При кашле может возникать боль. Страдающих заболеваниями органов дыхательной системы боль также сопровождает при дыхании или определенном положении тела. Она может отличаться по интенсивности, локализации и продолжительности.

Одышка также делится на несколько видов: субъективная, объективная и смешанная. Субъективная появляется у больных при неврозах и истерии, объективная возникает при эмфиземе легких и характеризуется изменением ритма дыхания и продолжительностью вдоха выдоха.
Смешанная одышка возникает при воспалениях легких, бронхогенном раке легкого, туберкулезе и характеризуется увеличением частоты дыхания. Также одышка бывает инспираторной при затруднении вдоха (заболевания гортани, трахеи), экспираторной при затруднении выдоха (при поражении бронхов) и смешанной (тромбоэмболия легочной артерии).
Удушье – это наиболее тяжелая форма одышки. Внезапные приступы удушья могут быть признаком бронхиальной или сердечной астмы. При еще одном симптоме заболеваний дыхательной системы – кровохарканьи – при кашле выделяется кровь с мокротой.
Выделения могут появляться при раке легкого, туберкулезе, абсцессе легкого, а также при заболеваниях сердечно-сосудистой системы (пороки сердца).
Обструкция верхних дыхательных путей
Обструкция верхних дыхательных путей у новорожденных
Обструкция верхних дыхательных путей часто развивается постнатально и обусловлена попаданием в респираторный тракт чужеродного материала (слизь, кровь, меконий, молоко), который чаще всего возможно удалить путём его аспирации (отсасывания). Одной из редких причин обструкции верхних дыхательных путей у новорожденных является пролапс голосовой складки, имеющий травматический характер (вследствие неудачной интубации или травматических родов). Указанные выше варианты обструкции называются интралюминальными (внутрипросветными).
Другим типом дыхательной непроходимости является интрамуральная обструкция, которая может быть обусловлена подсвязочным стенозом, ларингеальной перепонкой, диафрагмой, папилломой или гематомой. Возможно развитие стридора после интубации, вследствие подсвязочного отёка.
Обструкция верхних дыхательных путей может развиваться из-за их сдавления извне (эстрамуральная обструкция). Причинами этого типа обструкции являются зоб, сосудистый зоб или кистозная гидрома.
Обструкция верхних дыхательных путей в детском возрасте
Обструкция верхних дыхательных путей в педиатрической практике наиболее часто обусловлена инфекционно-воспалительными заболеваниями и вдыханием инородных тел.
| Вирусный круп | Ложный круп | Бактериальный трахеит | Эпиглоттит | Инородное тело | |
|---|---|---|---|---|---|
| Возраст | 3-36 мес. | 3-36 мес. | 1–10 года | 1–8 лет | Все возрасты |
| Продром | Симптомы инфекции верхних дыхательных путей; проявляется в течение 2–5 дн. | Нет; неожиданно проявляется ночью | Симптомы инфекции верхних дыхательных путей в течение нескольких дней, после чего наблюдается быстрое нарастание лихорадки и респираторного дистресс-синдрома | Обычно нет; быстрое проявление в течение нескольких часов | Нет; быстрое проявление |
| Лихорадочное состояние | Субфебрильная | Нет | Вначале субфебрильная, затем нарастает | Обычно температура выше 39°С | Нет |
| Кашель | Грубый, лающий | Грубый, лающий | Сначала сухой, потом лающий | Нет или сухой | Возможен |
| Респираторный дистресс-синдром | Есть | Есть | Отсутствует или легкий вначале, потом сильный | Есть и сильный | Обычно есть |
| Уровень лейкоцитов в крови | Нормальный или слегка повышенный | Нормальный | Сначала нормальный, потом повышенный | Повышенный | Нормальный |
| Гемокультура | Без роста | Без роста | Редко рост | Haemophilus influenzae | Без роста |
| Рентгенография | Сужение ниже складок голосовой щели, симптом «остро заточенного карандаша» | Нет или сужение ниже складок голосовой щели | Сужение ниже складок голосовой щели, симптом «остро заточенного карандаша» | Отёк надгортанника | Инородное тело |
Обструкция верхних дыхательных путей у взрослых
У взрослых причиной обструкции может являться интралюминально или эстрамурально располагающаяся опухоль; острая обструкция верхних дыхательных путей может развиваться при травме, ожоге, кровотечении и др.
Клинические признаки
Ведущие признаки обструкции верхних дыхательных путей — стридорозное дыхание (инспираторное при обструкции на экстраторакальном уровне, экспираторное — при интраторакальной обструкции); супрастернальные ретракции (уменьшение объёма шеи вследствие втяжения), реже ретракция грудной клетки; круповый кашель; хриплый крик. На фоне прогрессирующей обструкции верхних дыхательных путей развивается цианоз, с последующей брадикардией и остановкой дыхания.
Лечение обструкции верхних дыхательных путей
При надгортанной локализации обструкции выполняется трахеостомия. При уровне обструкции ниже гортани предпочтение отдаётся торакотомии. Возможно восстановление проходимости респираторного тракта посредством дистанционной либо контактной лучевой терапии на фоне приёма глюкокортикоидов.
В случае невозможности хирургического вмешательства при эндобронхиальном неопластическом процессе возможно применение фотодинамической терапии (внутривенного введения фотосенсибилизирующего вещества с последующим облучением видимым светом), а также ИАГ-лазерная коагуляция.
Причины

Прогрессирование бронхита начинается после инфицирования бактериальными или вирусными агентами. Но для этого необходимы способствующие причины. Развитие обструктивного заболевания начинается из-за комплекса следующих причин:
- сбои в работе иммунитета;
- недостаточное поступление витаминов, минеральных веществ и нутриентов с пищей;
- перенесенный стресс.
Ко второй причине возникновения бронхита этого вида относят аллергические реакции. При высокой склонности к такому иммунному ответу присутствует риск развития заболеваний дыхательных путей.
Курение также выступает в качестве фактора риска. При продолжительном злоупотреблении это привычкой развивается бронхит. Этому способствуют и вещества, встречающиеся на химических и фармацевтических производствах.
Кроме этих факторов, на процесс развития заболевания влияют внутренние причины:
- наследственная недостаточность иммуноглобулина А;
- маленькое количество фермента антитрипсина;
- принадлежность человека ко второй группе крови.
Лечение
Прежде чем преступить к лечению бронхообструктивного синдрома, необходимо определить первопричину и поставить правильный диагноз. Больных детей госпитализируют в стационар, где и оказывают неотложную бронхолитическую терапию. Первая помощь при патологии заключается в ингаляционном введении бронхолитиков – «Беродуала», «Атровента», «Беротека». Больному ребенку достаточно 2 ингаляционные дозы через спейсер или небулайзер 3-4 раза в день. При неэффективности ингаляционной терапии вводят внутривенно струйно «Эуфиллин» или капельно физиологический раствор.
После оказания неотложной помощи больным назначают следующие группы препаратов:
- Бронхолитики – «Эуфиллин», «Аминофиллин», симпатомиметики – «Фенотерол», «Сальбутамол».
- Антигистаминные средства при аллергической этиологии синдрома – «Зодак», «Кларитин», «Зиртек».
- Противовоспалительным и муколитическим действием обладает «Эреспал».
- Глюкокортикостероиды – «Пульмикорт», а также «Преднизолон» при тяжелом течении патологии.
- Муколитики – «Амбробене», «Лазолван», «Ацетилцистеин».
- Противокашлевые препараты – «Бронхолитин», «Мукопронт».
- Иммуностимуляторы – «Бронхомунал», «Ликопид».
- Противовирусные препараты – «Вартекс», «Циклоферон».
- Оксигенотерапию проводят с помощью носовых катетеров и специальной маски.
Для коррекции дренажной функции бронхов в домашних условиях необходимо соблюдать клинические рекомендации специалистов: увлажнять воздух в помещении, массировать грудную клетку, заниматься лечебной дыхательной гимнастикой, пройти курс кислородотерапии с применением кислородных коктейлей. Если у ребенка нет лихорадки, его следует выводить на прогулку. Насыщение организма кислородом и осуществление вентиляции легких помогут остановить дальнейшее развитие синдрома. Здоровое питание, регулярное проветривание помещения, влажная уборка — мероприятия, необходимые для скорейшего выздоровления.
Необходимость проведения антибактериальной терапия решается строго индивидуально. Обычно больным назначают антибиотики из группы бета-лактамов, макролидов и фторхинолонов – «Амоксиклав», «Азитромицин», «Офлоксацин». Показания для их применения: лихорадка более 3 дней, отсутствие эффекта от бронхолитиков, нарастание явлений интоксикации.
Клиническая картина
Несмотря на многообразие этиологических факторов и механизмов развития обструкции клинические проявления данного синдрома при различных заболеваниях однотипны:
- одышка (обычно экспираторного характера, усиливается после физической нагрузки или ночью; при патологии крупных бронхов может быть инспираторной);
- острые приступы затрудненного дыхания;
- навязчивый кашель (сухой или с отделением вязкой слизисто-гнойной мокроты);
- свистящее дыхание, которое слышно на расстоянии;
- участие в акте дыхания вспомогательной мускулатуры;
- перкуторный звук с коробочным оттенком;
- ослабленное везикулярное дыхание и рассеянные сухие хрипы (при аускультации).
С подобными симптомами протекает трахеобронхиальная дискинезия врожденного или приобретенного характера. Типичными ее проявлениями считаются:
- приступы удушья в положении лежа;
- битональный кашель с нарушением отхождения мокроты;
- кратковременная потеря сознания на высоте надсадного кашля;
- отсутствие эффекта от бронхолитиков.
При бронхиальной астме бронхиальная обструкция вариабельна и обратима. Ее симптомы возникают внезапно под действием провоцирующих факторов (вдыхание аллергенов, физическая нагрузка), имеют различную выраженность и быстро исчезают под влиянием бронхолитической терапии. При тяжелом приступе удушья развивается острая дыхательная недостаточность.
При хронической обструктивной болезни легких бронхообструкция возрастает с каждым годом и является достаточно стойкой. Течение заболевания утяжеляется в случае присоединения респираторной инфекции. У больных постепенно развивается хроническая дыхательная недостаточность и появляются признаки эмфиземы.
Иногда приступы экспираторной одышки встречаются при бронхоэктатической болезни. Ее наличие следует предполагать у пациента при повторных пневмониях одной и той же локализации, которые сопровождаются лихорадкой, кашлем с отделением большого количества мокроты гнойного характера, кровохарканьем.
Остро возникающий и неоднократно повторяющийся бронхообструктивный синдром может быть связан с механическим препятствием движению воздуха в дыхательных путях (опухоль, инородное тело). С подобными симптомами протекает рак легкого, поражая крупные бронхи. При этом обструкции предшествует длительный период плохого самочувствия с субфебрильной температурой, мучительным кашлем, выделением крови с мокротой.
Аспирация мелких инородных тел может вызвать раздражение определенного отдела бронхиального дерева и спровоцировать кашель, одышку, свистящее дыхание. В случае обструкции долевого или сегментарного бронха у человека может появляться судорожный кашель, усиливающийся при перемене положения тела.
Нейрогенная бронхообструкция встречается при истерии, неврастении в виде приступов психогенной одышки. Обычно такое состояние наблюдается у молодых женщин в ответ на стрессовые воздействия, психические перегрузки. При обследовании у больных патологические изменения в органах дыхания не выявляются. Такие расстройства никогда не сопровождаются участием вспомогательной мускулатуры в акте дыхания и цианозом кожных покровов.
Механизм развития (патогенез) бронхообструктивного синдрома
 Факторы развития бронхообструктивного синдрома
Факторы развития бронхообструктивного синдрома
Выделяют три фактора патогенеза: механический, иммунологический и нейрорефлекторный.
Механический фактор
Это отек стенки бронха и избыточная секреция слизи. Отек возникает под действием биологически активных веществ, например, гистамина. В ответ на поражение в стенку бронха устремляются иммунные клетки, которые вызывают воспалительную инфильтрацию. Бронхи отвечают на раздражение спазмом своих стенок. Эти процессы обратимы.
Есть и необратимые механизмы бронхиальной обструкции, на которые практически невозможно повлиять лекарствами:
- изменение свойств (метаплазия) эпителия бронхов;
- разрастание и увеличение (гипертрофия) железистых клеток;
- спадение (коллапс) мелких бронхов.
Нейрорефлекторный фактор
Сужение бронхов связано с активацией парасимпатической нервной системы. Это часть вегетативной нервной системы, так же как и симпатическая. Ее роль в организме – регуляция усвоения питательных веществ, угнетение активность обменных процессов. Поэтому под действием парасимпатики бронхи сужаются, сердцебиение замедляется, активируется пищеварение.
Эффекты парасимпатической нервной системы реализуются через рецепторы в стенках бронхов:
- Н2-гистаминорецепторы усиливают секрецию слизи;
- Н1-гистаминорецепторы повышают проницаемость сосудов и приводят к отеку бронхиальной стенки;
- М-холинорецепторы в клетках гладких мышц в стенках бронхов вызывают их сокращение и спазм.
Симпатическая нервная система также участвует в развитии бронхообструктивного синдрома путем активации своих альфа-адренорецепторов, расположенных в гладких мышцах бронхиальных сосудов. При этом возникает сильный сосудистый спазм и нарушение кровоснабжения бронхов.
Для снятия признаков БОС используются лекарственные средства, действующие на перечисленные выше рецепторы.
Иммунологический фактор
Один из видов иммуноглобулинов – IgE – отвечает в организме за развитие аллергической реакции. При бронхиальной обструкции происходит бриджинг – прикрепление двух его молекул к особым тучным клеткам, в которых содержится много гистамина. Под влиянием цепной реакции мембрана тучной клетки повреждается. В результате дополнительно к механическим и нейрорефлекторным факторам присоединяется аллергический отек.
Роль вирусов в развитии обструкции бронхов
Вирусы участвуют в реализации всех трех патогенетических механизмов.
Они разрушают клетки бронхиального эпителия, в результате чего исчезают реснички, выводящие слизь наверх, и формируются пробки из мокроты. В тяжелых случаях в результате этого полностью нарушается вентиляция лежащего ниже легочного участка и возникает его спадение – ателектаз.
Разрушенный эпителий становится легко проницаем для жидкости, которая пропотевает из сосудов и усиливает отек слизистой оболочки.
Вирусы угнетают бронхорасширяющее действие бета-2-адренорецепторов и повышают содержание гистамина в мокроте. Это ведет к тому, что склонность к развитию БОС сохраняется даже через несколько недель после излечения самой ОРВИ. Наконец, эти возбудители угнетают местный иммунитет.