Где лечить парафарингеальный абсцесс в челябинской области?
Содержание:
- Признаки и симптомы острого назофарингита
- Парафарингеальный абсцесс, особенности развития и клиника
- Топографическая анатомия
- Абсцесс горла — симптомы
- Парафарингеальный и ретрофарингеальный абсцесс: фото, особенности
- Формы нарывов
- Инфильтрация легких у онкологических больных
- В чём опасность? ↑
- Вы здесь
- Флегмона и абсцесс окологлоточного пространства
- Инфильтрация при пневмонии
Признаки и симптомы острого назофарингита
К первым признакам назофарингита принято относить появление зуда и царапанья в носовой полости. Также заболевание характеризуется сухостью и жжением в носу, вследствие чего у больного возникает приступообразное чиханье. Через несколько часов к этим симптомам из носа присоединяются выделения, которые имеют обильную и прозрачную консистенцию. Все это ведет к заложенности носовых ходов и затруднению дыхания.
У пациента происходит нарушение обонятельной и вкусовой функции. Через четыре-пять дней слизь в носовой полости становится вязкой и тягучей. Острый назофарингит является заболеванием инфекционно-аллергического типа, которое поражает носовую и глоточную полость.
При облегченном течении у больного проявляется насморк, болевое чувство в горле и незначительное повышение температуры до 37,5 градусов. При тяжелом течении отмечаются появление сыпи на кожном покрове, поражением почек и печени, что ведет к возникновению желтухи.
Назофарингит имеет много разных симптомов. Все зависит от того, какое течение наблюдается у пациента. Оно бывает двух видов: острое и хроническое. Острый назофарингит в семидесяти процентов случаев имеет вирусную природу, а потому сопровождается катаральными симптомами в виде покраснения, отечности слизистой и выделением слизи. Также заболевание характеризуется:
- скоплением слизи в носоглотке;
- слезоточивостью;
- затруднением носового дыхания;
- изменением голоса;
- возникновением шума и боли в ушах;
- ухудшением слуховой функции.
Хронический назофарингит ведет к постепенной атрофии слизистых оболочек. Все дело в том, что бактерии вызывают ухудшение увлажнения тканей в носовой полости. Это вызывает сухость и образование корочек в носу и глотке.
В результате этого больной хочет все время пить. При употреблении жидкости проявляется неприятный запах из ротовой полости. Также возникает ухудшение обонятельной и вкусовой функции.
Еще в медицине выделяют менингококковый фарингит. Заболевание может протекать сразу в нескольких формах. При облегченном типе инфекции развивается менингококковый фарингит, а при более тяжелых формах возникает менинкококковый сепсис или поражение мозговых оболочек. Встречается данный недуг в десяти процентах от всех случаев. Причиной развития принято считать большое скопление людей и несоблюдение санитарных условий.
Характеризуется обычным недомоганием, как при простудной болезни. При этом пациент выступает не в качестве больного, а в виде носителя инфекции. В десяти процентах случаев при менингококковом фарингите наблюдается смертельный исход, в двадцати из них человек становится инвалидом.
Избавиться от данного недуга возможно, если симптомы будут обнаружены вовремя, а лечение начато своевременно.
Парафарингеальный абсцесс, особенности развития и клиника
Парафарингит — инфекционное заболевание ЛОР-органов
Как и любое другое воспаление, парафарингеальный абсцесс в своём развитии проходит несколько последовательных этапов, включающих комплекс патологических реакций. Это защитно-компенсаторная реакция, возникающая при повреждении слизистой оболочки (в данном случае – глотки).
На первом этапе воспаления происходит повреждение клеток с их последующим некрозом. Через разрушенную клеточную стенку в межклеточное пространство проникает множество ферментов, вызывающие вторичные повреждения. При этом нарушается структура и адекватные метаболические процессы между очагом парафарингеального абсцесса и окружающими тканями. Первыми признаками данной реакции являются местное повышение температуры и боль.
В очаге парафарингеального абсцесса наблюдается расширение капилляров. При этом увеличивается кровенаполнение в пространстве, окружающем абсцесс, наружным признаком данной реакции является покраснение в горле. Увеличивается проницаемость сосудов, через стенку которых в окологлоточную область выходят клетки крови – лейкоциты и макрофаги. Также при этой реакции в данное пространство выделяется большое количество плазмы. Этот этап воспаления называется экссудацией. Он характеризуется проявлениями отёчности в зоне парафарингеального абсцесса.
При отёке происходит компрессия нервных окончаний и мельчайших сосудов в результате чего нарушается трофика и процессы иннервации в зоне абсцесса. Соматическими проявлениями этого служит нарушение функции поражённой ткани и боль.
При должном уровне иммунных реакций после описанных явлений следует репаративная стадия, в ходе которой происходит активная пролиферация клеток. При этом разрастается ткань, заменяющая повреждённую слизистую оболочку глотки. Однако в случае с парафарингеальным абсцессом без лечения воспаление переходит в хроническую стадию и после экссудации происходит абсцедирование – образование абсцесса. Вследствие этого можно сказать, что парафарингеальный абсцесс – это тяжёлая воспалительная реакция, требующая обязательного медикаментозного лечения, а часто и вскрытия образовавшегося гнойника. В противном случае велик риск распространения абсцесса и гнойного процесса в пространства шеи с поражением расположенных в них органов и тканей.
Нагноение боковой части шеи
Причины возникновения парафарингеального абсцесса можно условно разделить на первичные и вторичные. К первичным относятся уже описанные случаи бактериальной инфильтрации эпителиальной выстилки горла вследствие сниженного иммунитета либо механических повреждений. Для подобной инвазии и дальнейшего развития абсцесса характерно самостоятельное проникновение собственных бактерий горла в эпителиальный слой. В образовании парафарингеального абсцесса велико значение гнилостных бактерий, некоторых штаммов стрептококков и стафилококков. К вторичным причинам парафарингеального абсцесса относят большее число патологических факторов.
В их числе:
- тонзиллиты и ангины;
- синуситы;
- последствия кариозного процесса в зубах преимущественно нижней челюсти;
- нагноение, локализованное в угле челюсти – остеомиелит;
- мастоидит;
- травматическое поражение глотки;
- осложнение тонзилэктомии – удаление нёбных гланд.
Парафарингеальный абсцесс нередко развивается из других абсцессов глотки. Для парафарингеального абсцесса характерна наружная локализация. В этом случае создаются условия для аутоинвазии: происходит самопроизвольное попадание гноя из абсцесса в полость глотки.
Ещё возможен лимфогенный путь образования парафарингеального абсцесса. В таком случаи абсцесс образуется вследствие проникновения бактерий в окологлоточное пространство из лимфатических узлов челюсти и шеи. Другой путь – гематогенный. Бактерии образует парафарингеальный абсцесс вследствие расплавления тромба, первично локализованного в нёбных миндалинах.
Топографическая анатомия
Границы поднижнечелюстной области (рис. 75): верхневнутренняя — челюстно-подъязычная мышца (m. mylohyoideus), наружная — внутренняя поверхность тела нижней челюсти, передненижняя — переднее брюшко двубрюшной мышцы (venter anterior m. digastrici), задненижняя — заднее брюшко двубрюшной мышцы (venter posterior m. digastrici).
Послойная структура (рис. 76). Кожа подвижная, у мужчин имеет волосяной по-кров. Подкожная клетчатка рыхлая, хорошо выражена. В ней может располагаться краевая ветвь лицевого нерва (ramus marginalis mandibulae nervi facialis), иннервирующая мышцы нижней губы и подбородка, так как в 25% случаев она образует петлю, опускающуюся ниже края тела челюсти на 4-8 мм (F. Неnrу, 1951; В. Г. Смирнов, 1970).
Глубже располагается подкожная мышца шеи (m. platysmа), покрытая снаружи и изнутри листками поверхностной фасции шеи (fascia colli superficialis). Между ней и поверхностным листком собственной фасции шеи (lamina superficialis fasciae colli propriae) имеется тонкий слой клетчатки, в котором располагаются сосуды: лицевая вена (v. facialis), наружная яремная вена (v. jugularis externa), а в верхнем отделе на уровне переднего края жевательной мышцы (m. masseter) — лицевая артерия (a. facialis). Еще глубже располагается собственно поднижнечелюстное клетчаточное пространство (spatium submandibularis). Оно ограничено сверху глубоким листком собственной фасции шеи (lamina profunda fasciae colli propriae), покрывающим челюстно-подъязычную (m. mylohyoideus) и подъязычно-язычную (m. hyoglossus) мышцы. Снизу пространство замыкается поверхностным листком собственной фасции шеи (lamina superficialis fasciae colli propriae). Между названными листками фасции образуется замкнутая капсула (saccus hyomandibularis), в которой располагается поднижнечелюстная слюнная железа (gl. submandibularis). Проток железы уходит в щель между челюстно-подъязычной и подъязычноязычной мышцами. Эта щель является одним из путей соединения поднижнечелюстного пространства с соседними клетчаточными пространствами дна полости рта. Вокруг железы, внутри ее фасциальной капсулы, располагаются многочисленные подчелюстные лимфатические узлы (nodi lymphatici submandibulares). По задневерхней поверхности железы проходит лицевая артерия (a. facialis), перегибающаяся через край нижней челюсти, приблизительно на середине расстояния между подбородком и углом челюсти. Лицевая вена располагается на нижней поверхности поднижнечелюстной слюнной железы. Под железой на поверхности m. hyoglossus располагаются подъязычный нерв (n. hypoglossus), язычная вена (v. lingualis) и ближе к заднему углу подчелюстного треугольника — язычный нерв (n. lingualis). Язычная артерия находится несколько глубже, под волокнами подъязычно-язычной мышцы (m. hyoglossus), в пределах так называемого треугольника Пирогова. Таким образом, в поднижнечелюстной области возможна различная локализация гнойно-воспалительного процесса (рис. 77).
Абсцесс горла — симптомы
Симптомы данной патологии начинают проявляться вскоре после того, как ангина начинает идти на убыль. Именно в тот момент пациент вдруг начинает испытывать проблемы с глотанием пищи, у него появляется резкая боль в горле.
Также проявляются следующие симптомы:
- Тризм мышц, приводящий к проблемам в нормальном раскрытии рта,
- Припухлость, болезненность лимфоузлов, находящихся под челюстью,
- Плохое самочувствие, бессонница, слабость,
- Возникновение трудностей при приёмах пищи, проглатывании слюны. Может даже привести к тому, что слюна будет просто накапливаться во рту, а потом вытекать,
- Иррадиирование боли в зубы, в ухо,
- Заброс пищи или жидкости в носоглотку,
- Может проявиться лихорадка (до сорока градусов), но следует учесть, что данная температура может быть субфебрильной в том случае, если у пациента наблюдается низкий иммунитет,
- Гнусавость голоса,
- Появление неприятного запаха гнили изо рта,
- Ощущение присутствия в горле комка, инородного тела.
В том случае, если нарыв в горле представляет собой довольно большой гнойник, то пациент может столкнуться с проблемами, возникающими при движении головы, шеи.
Будет чувствоваться затруднение и неудобство. Также больной может испытывать одышку, в тех ситуациях когда нагноение разрастается и частично закрывает проход в глотку.
Пациент почувствует облегчение в том случае, если гнойник вскроется сам. Такие случаи бывают, и больной сразу испытывает облегчение симптомов, боли, улучшение общего состояния.
Но в то же время данное обстоятельство может быть чревато определёнными последствиями: человек может пострадать от образования сразу нескольких повторных гнойников.
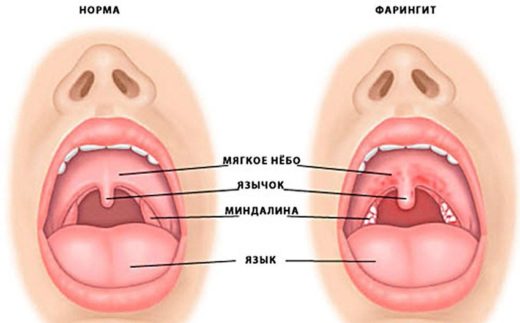
Парафарингеальный и ретрофарингеальный абсцесс: фото, особенности
Парафарингеальный абсцесс, который в медицине нередко называют также окологлоточным, является следствием попадания инфекции на клетчатку парафарингеальной области.
Он часто возникает как осложнение паратонзиллита. Также появление недуга может быть результатом травм слизистого покрова глотки и других факторов.
В любом случае появление симптомов патологии должно побудить человека обратиться к врачу.
Парафарингеальный абсцесс: клиника
Под данным термином понимают нагноение клетчатки парафарингеальной области, и это основное отличие от ретрофарингеального абсцесса (заглоточного), который локалиризуется в основном на задней стенке глотки.
Это очень серьезное и опасное нарушение. Чаще всего инфекция распространяется вследствие осложнений ангины, прогрессирующего паратонзиллита, рецидива хронического тонзиллита.
Это нарушение сопровождается резким болевым синдромом, который существенно нарастает при глотании. Для него характерно возникновения тризма жевательных мышц, при котором больному сложно открывать рот.
Симптомы
К основным проявлениям патологии относят следующее:
- интенсивный болевой синдром в горле одностороннего характера;
- наклон головы в сторону локализации нагноения;
- увеличение и болезненность лимфоузлов с пораженной стороны;
- спазм жевательной мускулатуры;
- болевые ощущения при ощупывании боковой области шеи;
- нарастание боли во время глотания;
- выпирание небной миндалины с пораженной стороны;
- увеличение температуры до 40 градусов;
- отечность и покраснение боковой области глотки.
Консервативное лечение
Лекарственная терапия назначается только после проведения операции. Итак, после вскрытия образования назначают такие виды лечения:
- дезинтоксикационная терапия;
- использование антибиотиков.
Для лечения патологии после операции чаще всего назначают такие средства, как метронидазол, цефтриаксон и реополиглюкин. Дозировку лекарственных препаратов должен подбирать специалист.
Принципы диагностики и лечения парафарингеального абсцесса:
Хирургические методы
При выявлении такого абсцесса показана срочная операция. Она может выполняться несколькими методами.
В сложных ситуациях используют наружный подход. При этом разрез выполняется вдоль передней части грудино-ключично-сосцевидной мышцы. Затем осуществляется послойное углубление, пока не будет достигнуто парафарингеальная область в районе угла нижней челюсти.
Затем следует наложить повязку. Перевязки необходимо выполнять дважды в день. После проведения операции показано применение антибиотиков, препаратов для дезинтоксикации и симптоматических веществ.
Вторым методом проведения операции является внутриротовой способ. Он заключается во вскрытии образования через тонзиллярную нишу. Для этого используют мягкий сосудистый зажим. Также могут применяться щипцы Гартмана. Процедуру нужно проводить предельно внимательно, поскольку есть риск повреждения больших сосудов.
Важно помнить, что данная методика имеет ограничения по возможности выполнения дренажа. При появлении крупного гнойника этот способ не применяют
Иногда наружную методику комбинируют с наложением сквозной контрапертуры в районе тонзиллярной ниши.
Вскрытие парафарингеального абсцесса в нашем видео:
Дополнительные методы
Иногда для лечения патологии применяют немедикаментозные методы. К ним относят следующее:
- теплые полоскания с применением санирующих растворов;
- УВЧ – эта методика показана на начальном этапе развития абсцесса или на стадии его затухания;
- тепловые компрессы – этот метод применяют исключительно по назначению врача.
Осложнения
К основным осложнениям патологии относят следующее:
- сепсис;
- развитие ангины Людвига;
- менингит и неврологические патологии, которые он провоцирует;
- асфиксия.
Формы нарывов
Воспаление гланд стремительно распространяется на окружающие ткани и лимфоузлы. В зависимости от того, в каком отделе развивается гнойный абсцесс в горле, различаются формы:
- Перитонзиллярный (окологлоточный) нарыв – это нагноение клетчатки глотки. Заболеванию больше подвержены взрослые люди. Инфекция распространяется по лимфатическим сосудам. При этой форме гнойника пациент во время ходьбы наклоняет голову в поражённую сторону.
- Ретрофарингеальный (заглоточный) абсцесс клетчатки расположен в заднем отделе глотки.Скопление гноя начинается в лимфоузлах, затем распространяется на пространство позади глотки.
- Паратонзиллярный абсцесс горла локализуется вблизи гланд. Гнойник формируется при тяжёлой форме ангины. Процесс быстро развивается у пожилых людей.
Абсцесс при ангине может находиться в разных частях глотки:
- Самая частая локализация гнойника – на верхнем участке миндалины, выступающей по направлению к язычку;
- при боковом виде гнойник обнаруживается с наружной части гланд;
- задний нарыв располагается между гландами и дужками;
- нижний абсцесс гланд развивается снизу.
Инфильтрация легких у онкологических больных
При раке легкого на рентгенограмме инфильтрация имеет вид затемнения со смазанными, размытыми краями.
Инфильтрация в легких может быть связана со злокачественными или доброкачественными опухолевыми процессами. Они могут длительное время протекать скрыто, выявляясь только при рентгенологическом исследовании.
Злокачественные процессы следует подозревать в случае обнаружения на рентгенограмме интенсивно растущего образования, имеющего вид затемнения с изъеденными или смазанными краями. Особенно высокий риск развития данной патологии отмечается у лиц с большим стажем курения. Первым признаком заболевания может быть интоксикационный синдром, по мере роста опухоли появляются характерные легочные симптомы (мучительный кашель, одышка, кровохарканье). При закупорке растущей опухолью бронха формируется ателектаз.
Показателями доброкачественности очаговых изменений в легких считаются:
- отсутствие характерных клинических проявлений;
- медленный рост образования;
- наличие кальцификатов в нем (определяется на рентгенограмме).
В чём опасность? ↑
Абсцесс гортани очень коварное заболевание, которое требует серьёзной терапии. Страшна патология своими осложнениями, которые возникают из-за несвоевременного лечения и перечень их довольно обширен.
В случае большого скопления гноя, его попадание возможно в трахею, а далее в лёгкие или бронхи. В этом случае инфицирование нижних дыхательных путей способно спровоцировать развитие острых, гнойных воспалений в них, вплоть до абсцесса лёгкого или бронха.
Обширное распространение гноя и нарастание отёчности, способно вызвать стеноз гортани, перекрыв её просвет и привести к моментальному удушью.
Хондроперихондрит также может стать одним из серьёзных осложнений, проявляется он в виде поражения и инфицирования хрящей гортани.
Общий сепсис, может возникнуть в результате распространения гнойного секрета через кровь и лимфу, по всему организму.
Гнойная флегмона шеи, в этом случаи воспалительный процесс переходит на клетчатку, мягкие ткани шеи, характеризуется быстрым развитием патологии.
Медиастинит, гнойный процесс в клетчатке средостения.
Вы здесь
Главная » Общая хирургическая стоматология » Флегмоны и абсцессы челюстно-лицевой области
Флегмона и абсцесс окологлоточного пространства
АБСЦЕСС И ФЛЕГМОНА ОКОЛОГЛОТОЧНОГО ПРОСТРАНСТВА
Границы окологлоточного пространства. Наружная — медиальная крыловидная мышца, внутренняя — боковая стенка глотки и мышцы, поднимающие и натягивающие мягкое небо, передняя — межкрыловидная фасция, задняя— боковые фасциальные отроги, идущие от предпозвоночной фасции (fascia prevertebral) к стенке глотки, нижняя — подчелюстная слюнная железа.
Основные источники и пути инфицирования. Раны, инфекционно-воспалительные поражения слизистой оболочки глотки, распространение инфекции по протяжению из крыловидно-челюстного пространства, подчелюстной, подъязычной, околоушно-жевательной и позадичелюстной областей, со стороны небной миндалины.
Клиническая картина. Больные жалуются на боль в горле при глотании, иногда на затрудненное дыхание
При внешнем осмотре обращает на себя внимание страдальческое выражение лица больного. Выявляется некоторая асимметрия лица за счет припухлости тканей подчелюстной области
При пальпации в этом месте можно определить глубоко расположенный инфильтрат, как бы выступающий из-под угла нижней челюсти. Пальпация инфильтрата вызывает боль. Кожа над ним подвижна, не изменена в цвете. При осмотре полости рта отмечают асимметрию зева за счет отека тканей боковой стенки ротоглотки и смещения их к средней линии. Правда, из-за выраженного сведения челюстей, которое сопутствует флегмонам окологлоточного пространства, осмотр зева затруднен.
Общее состояние больных с флегмоной и абсцессом окологлоточного пространства обычно резко нарушено. Помимо интоксикации, вызванной развитием инфекционно-воспалительного процесса, это обусловлено обезвоживанием организма из-за невозможности глотания и дыхательной недостаточностью в связи с отеком тканей стенки глотки, входа в гортань. Выражены общие реакции организма в виде лихорадки, изменения количественного и качественного состава лейкоцитов периферической крови, увеличения СОЭ, появления С-реактивного белка.
Наиболее вероятные пути дальнейшего распространения инфекции — средостение.
Оперативный доступ. Внутриротовой доступ следует применять лишь при отграниченных инфекционно-воспалительных процессах (абсцессах), расположенных под слизистой оболочкой глотки. В этих случаях разрез слизистой оболочки длиной 1,5—2 см проводят через вершину припухлости в вертикальном направлении. Во избежание повреждения сосудов глотки скальпель обертывают марлей или ватой таким образом, чтобы длина выступающего лезвия не превышала 0,5—0,7 см. После рассечения слизистой оболочки кровоостанавливающим зажимом тупо раздвигают подлежащие ткани и проникают к центру инфекционно-воспалительного очага.
При флегмонах окологлоточного пространства, особенно сочетающихся с поражением смежных анатомических областей, целесообразно пользоваться наружным доступом. При этом проводят разрез кожи длиной 5—7 см в подчелюстной области, отступя 1,5—2 см от края нижней челюсти. После рассечения поверхностной фасции и подкожной мышцы шеи на всю длину кожного разреза отодвигают книзу подчелюстную слюнную железу и, тупо раздвигая ткани кровоостанавливающим зажимом, проникают в глубь внутренней поверхности гл. pterygoideus rnedialis, в окологлоточное пространство, к центру инфекционно-воспалительного очага. При этом часто приходится пересекать и перевязывать a. facialis с одноименной веной в месте выхода ее из капсулы подчелюстной слюнной железы.
Прогноз не всегда благоприятный ввиду возможного распространения инфекционно-воспалительного процесса в средостение, развития асфиксии по стенотическому типу.
Инфильтрация при пневмонии
Воспалительный процесс в легких может вызываться большим количеством разнообразных возбудителей, в связи с чем его течение имеет определенные различия.
- Стафилококковая пневмония отличается от других воспалительных процессов в легких склонностью к деструктивным изменениям с образованием полостей.
- Пневмония, вызванная клебсиеллой, возникает у ослабленных больных или лиц пожилого возраста. Она может протекать со слабо выраженной интоксикацией, кашлем с отделением кровянистой мокроты с запахом пригорелого мяса. Уже в первые сутки возможен распад легочной ткани в зоне поражения с образованием тонкостенных кистовидных полостей.
- При анаэробной пневмонии в очаге инфильтрации формируются микроабсцессы, которые, сливаясь между собой, прорываются в бронх, что приводит к выделению зловонной мокроты с кашлем. Нередко их прорыв происходит в сторону плевры и у больных развивается эмпиема.
- Для кандидозной пневмонии характерно вялое течение с повторными рецидивами, миграцией пневмонических фокусов и образованием выпота в плевральной полости.
- Частота встречаемости гриппозной пневмонии резко возрастает в период эпидемии. Клиническое течение ее варьирует от легких форм до летального исхода. Заболевание протекает с характерными симптомами (лихорадка, боль в глазных яблоках, мышцах, адинамия, насморк). Затем присоединяется приступообразный кашель с выделением мокроты с примесью крови, одышка. В легких выявляются неравномерные затемнения в виде очагов или поражающие всю долю легких. Позже может появляться тошнота, рвота, расстройства сознания.
Классическое течение синдрома инфильтрации воспалительного генеза можно проследить на примере крупозной (долевой) пневмонии.
Данная патология вызывается, как правило, пневмококками и имеет острое начало. У больного внезапно возникают следующие жалобы:
- высокая температура тела (до 39-40 градусов);
- озноб;
- головная боль;
- выраженная общая слабость;
- затрудненное дыхание;
- непродуктивный кашель;
- боль в груди при кашле и глубоком дыхании.
В этот период в легких наблюдается набухание стенок альвеол и накопление в их просвете воспалительного экссудата, снижается эластичность легочной ткани. При объективном исследовании выявляются типичные признаки инфильтрации ткани легких и дополнительно крепитация «прилива» при аускультации.
Постепенно альвеолы полностью заполняются патологическим секретом, и кашель становится влажным с трудноотделяемой мокротой, иногда ржавой окраски. Легочная ткань в зоне поражения становится плотной и напоминает по плотности печень. Изменяется аускультативная картина – над патологическим очагом выслушивается бронхиальное дыхание. Общее состояние больных может быть тяжелым, у некоторых из них нарушается сознание.
Своевременно начатое лечение у большинства пациентов быстро приводит к уменьшению интоксикации и снижению температуры тела. В фазу разрешения процесса в очаге уменьшается воспаление и постепенно рассасывается экссудат. При этом больных беспокоит кашель с отделением мокроты слизисто-гнойного характера, при аускультации над поверхностью легких выслушиваются влажные хрипы (преимущественно мелкопузырчатые) и крепитация «отлива».
Тяжелое течение имеет также аспирационная пневмония. Она развивается при попадании кислого содержимого желудка или пищи в нижние дыхательные пути. Это возможно при сильной рвоте, рефлюкс-эзофагите, во время наркоза или после него. Через несколько часов после аспирации у больного возникает:
- астматическая одышка;
- цианоз;
- лихорадка;
- приступообразный кашель;
- влажные хрипы;
- отек легких.
В дальнейшем в легких образуются воспалительные инфильтраты, которые могут нагнаиваться.
У лиц, страдающих сердечной недостаточностью, нередко развивается застойная пневмония. При этом клиническая картина часто является стертой. Температура тела может оставаться нормальной, но нарастает слабость, усиливается одышка и кашель. Иногда единственным проявлением болезни может быть нарастание сердечной недостаточности и ее рефрактерность к лечению.
Гипостатическая пневмония развивается у ослабленных или пожилых пациентов, длительно находившихся в горизонтальном положении. При этом кровь задерживается в наиболее низко лежащих отделах легких. На фоне плохой вентиляции и медленного кровотока это способствует присоединению инфекции и воспалению.