Как заражаются лейшманиями: симптомы и лечение лейшманиоза
Содержание:
- Симптомы Висцерального лейшманиоза:
- Жизненный цикл
- Лечение
- Возникновение болезни Кожный лейшманиоз
- Диагностика лейшманиоза
- Характерные особенности возбудителя лейшманиоза
- Симптомы висцерального лейшманиоза
- Морфология
- Характеристика стадий
- Геномика
- История открытия
- Возбудители лейшманиоза
- Эпидемиология зоонозного кожного лейшманиоза
- Висцеральный лейшманиоз в мире
Симптомы Висцерального лейшманиоза:
Клиническая картина индийского и средиземноморского висцерального лейшманиоза сходна. Инкубационный период составляет от 20 дней до 10 — 12 мес. У детей первичный аффект (папула) возникает задолго до общих проявлений заболевания. В начальном периоде болезни отмечаются слабость, снижение аппетита, адинамия, небольшое увеличение селезенки. Период разгара болезни начинается/с лихорадки, длительность которой колеблется от нескольких дней до нескольких месяцев. Подъемы температуры до 39 — 40 0С сменяются ремиссиями.
Постоянными признаками висцерального лейшманиоза являются увеличение и уплотнение печени и селезенки, лимфатических узлов. В первые 3 — 6 мес болезни увеличение селезенки происходит быстрыми темпами, затем -медленнее. Пальпация печени, селезенки, лимфатических узлов безболезненная. Поражение костного мозга и гиперспленизм ведут к резкой анемии, о чем свидетельствует бледность кожного покрова, который иногда приобретает «фарфоровый», восковидный или землистый оттенок. Больные резко худеют, у них развиваются асцит, периферические отеки, понос. Характерны геморрагический синдром с кровоизлияниями в кожу и слизистые оболочки, кровотечения из носа, желудочно-кишечного тракта, некроз миндалин, слизистых оболочек рта, десен.
Вследствие увеличения печени, селезенки и высокого стояния диафрагмы сердце смещается вправо, определяется постоянная тахикардия, АД снижается. Нередко развивается пневмония, вызванная вторичной флорой. В терминальном периоде болезни развивается кахексия, мышечный тонус резко снижается, кожа истончается, через брюшную стенку часто проступают контуры огромной селезенки и большой печени. В гемограмме — характерные признаки: резкое снижение количества эритроцитов, лейкоцитов (особенно нейтрофилов), эозинофилов, тромбоцитов. СОЭ резко увеличена (90 мм/ч).
Осложнения висцерального лейшманиоза — пневмонии, энтероколит, нефрит, тромбо-геморрагический синдром, отек гортани, язвенный стоматит, нома.
Жизненный цикл
Лейшмании, как и все трипаносоматиды, являются облигатными паразитами. Жизненный цикл лейшманий включает двух хозяев: млекопитающее и насекомое (москит).
Москиты заражаются лейшманиями, когда пьют кровь заражённого млекопитающего. Кровью питаются только самки москитов. Лейшмании вместе с проглатываемой кровью проникают в пищеварительный канал москита. В задней части средней кишки вокруг проглоченной крови у москита (как и у некоторых других кровососущих насекомых, например, комаров) образуется так называемая перитрофическая матрица.
Промастиготы лейшманий размножаются в пищеварительном тракте самок москитов. Приблизительно через неделю инфекция распространяется до верхних отделов пищеварительного тракта и паразиты блокируют просвет канала своими телами и секретируемым ими гелем. Когда самка кусает потенциального хозяина, она выделяет в кожу свою слюну. Самка с блокированным пищеварительным трактом не может глотать, и у неё возникают спастические движения, в результате которых она отрыгивает промастиготы в ранку на коже хозяина.
В среднем во время укуса инфицированным москитом в кожу попадает 102—103 промастигот.
Первыми на место повреждения прибывают полиморфоядерные нейтрофилы, которые фагоциритуют паразитов. Внутри нейтрофилов лейшмании не размножаются и не превращаются в амастиготы. Затем, когда нейтрофилы переходят в фазу апоптоза, они уничтожаются макрофагами, и лейшмании проникают в макрофаги, не вызывая иммунного ответа. Макрофаги являются основными клетками-хозяевами лейшманий в организме млекопитающих. Внутри макрофагов лейшмании трансформируются во внутриклеточную морфологическую форму — амастиготы.
Внутри макрофага лейшмании заключены в так называемые «паразитифорные вакуоли», которые образуются от слияния первичной фагосомы c лизосомами и эндосомами. В них промастиготы трансформируются в амастиготы. При этом происходят изменения в морфологии — продолговатые промастиготы с длинным жгутиком превращаются в овальные амастиготы с коротким жгутиком, в метаболизме, чтобы приспособиться к кислой среде, и в биохимическом составе мембраны. Трансформация занимает от двух до пяти дней. Амастиготы способны выживать в кислой среде этих вакуолей и питаться их содержимым. Внутри вакуоли амастиготы медленно размножаются, и каждый цикл размножения занимает около 24 часов.
При кожном лейшманиозе инфильтрат образуется в коже и содержит преимущественно макрофаги, а также лимфоидные клетки и немного плазматических клеток. При висцеральном лейшманиозе очаги инфекции образуются в органах ретикуло-эндотелиальной системы.
Лечение
При лечении используются как медикаментозные препараты, так и другие методы.
Медикаменты
Лейшмании устойчивы к большинству антибактериальных препаратов, поэтому устранить паразита, вызывающего кожный лейшманиоз, удастся только при помощи препаратов пятивалентной сурьмы (Солюсурмина, Глюкантима, Неостибозана). На ранних стадиях развития заболевания в область образования лейшманиом вводят Уротропин или Мономицин. Мономициновую мазь можно применять для обработки язв, что позволит ускорить процесс заживления.
В терапии паразитарной инфекции используют также антималярийные препараты (Делагил, Плаквенил) и антибиотики (Доксициклин, Амфотерицин). Применение этих средств целесообразно в том случае, если паразит выработал резистентность к использовавшимся ранее препаратам.

На ранних стадиях развития заболевания в область образования лейшманиом вводят Уротропин или Мономицин.
Фитотерапия
Наряду с медикаментозными средствами при кожном лейшманиозе используются народные рецепты. Они существенно облегчают течение заболевания.
При лейшманиозе помогают следующие рецепты:
- Ежедневно 2 раза в сутки принимать по 30 капель спиртовой настойки элеутерококка, женьшеня или китайского лимонника. Эти средства оказывают тонизирующий эффект и укрепляют иммунитет.
- Ускорить заживление эрозий позволят компрессы из ивовой коры. 50 г коры нужно залить 1 л кипятка и варить на слабом огне 20 минут. Жидкость процедить и использовать для компрессов. Ткань, смоченную отваром, нужно прикладывать к пораженным участкам кожи на ночь.
- Чтобы снять воспаление и уменьшить размер язв, можно использовать мазь из календулы. Для ее приготовления необходимо взять 1 ст. л. цветков календулы, измельченных в порошок, и 30 г вазелина. Ингредиенты смешать до получения однородной массы и смазывать эрозии 3 раза в день.

Чтобы снять воспаление и уменьшить размер язв, можно использовать мазь из календулы.
Перед применением любого из вышеперечисленных средств необходимо получить консультацию специалиста.
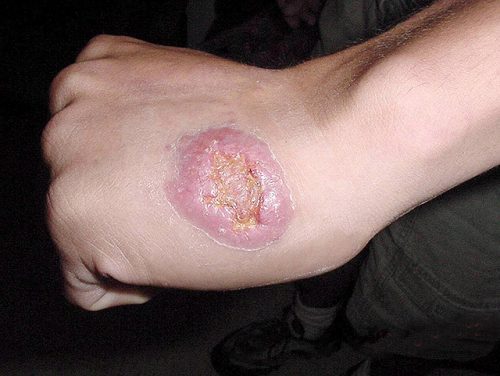
Возникновение болезни Кожный лейшманиоз
Кожный лейшманиоз вызывается возбудителем из рода простейших, имеющим несколько разновидностей. Общее название возбудителя Leischmania tropica, так как впервые он был обнаружен Лейшманом (1872), а в 1898 г. описан русским ученным П.Ф. Боровским. Возбудитель лейшманиоза Leischmania tropica относится к простейшим (Protozoa). Для его обнаружения бугорок или краевой инфильтрат лейшманиомы с целью анемизации сдавливают двумя пальцами и скальпелем делают небольшой и неглубокий надрез кожи. С краев надреза соскабливают скальпелем кусочки ткани и тканевую жидкость. Из полученного материала готовят мазок, окрашиваемый по Романовскому-Гимзе. Возбудитель (тельца Боровского) представляет собой овоидное, яйцевидное образование длиной 2-5 мкм, шириной от 1,5 до 4 мкм, в протоплазме которого обнаруживают два ядра — крупное овальное и добавочное палочковидное (блефаробласт). В мазках протоплазма лейшманий окрашивается в светло-голубой цвет, крупное ядро — в красный или красно-фиолетовый, добавочное — в темно-фиолетовый. Паразит находится в большом количестве в макрофагах и свободными группами в токе крови, а также в очагах поражений кожи.
Установлено наличие двух клинических разновидностей болезни: остронекротизирующейся (сельский, или зоонозный, тип) и поздно-изъязвляющейся (городской антропонозный тип). Возбудителем первой разновидности является Leischmania tropica major, второй — Leischmania tropica minor. Оба возбудителя отличаются по биологическим особенностям и эпидемиологии процесса. Так, L. Tropica major, обусловливающая остронекротизирующий (сельский) тип заболевания, обитает и паразитирует на грызунах песчаных полей (суслики, песчанки, ежи, крысы), а также собаках. Переносчиками являются москиты из рода Phlebotomus. L. tropica minor паразитирует только на человеке, но переносчиками являются те же москиты из рода Phlebotomus.
Для сельского типа характерна сезонность, связанная с наличием москитов в теплое время года. Заболеваемость начинает отмечаться весной, возрастает летом и снижается к зиме. Городской тип характеризуется отсутствием сезонности и длительным течением. Он может обнаружиться в любое время года. Выяснилось (П.В.Кожевников, Н.Ф.Родякин), что часто у животных и человека возможно носительство инфекции без выраженных клинических проявлений, что затрудняет эпидемиологические и профилактические аспекты оздоровительных мероприятий.
Диагностика лейшманиоза
Из-за большого разнообразия клинических симптомов клинически поставить лейшманиоз практически невозможно. Для его подтверждения существует диагностические методы:
- Общий анализ крови для определения формулы крови.
- Биохимические анализы для диагностики работ печени и почек.
- Паразитологический метод – самый достоверный. Анлиз заключается в выявлении паразитов в средах человека (крови, лимфатических узлах, костном мозге и т.д.).
- Серологические тесты – определение антител к паразитам и самих антигенов в крови больного.
- Кожный тест Монтенегро – редко используется в связи с малым процентом достоверности. В острой фазе он всегда отрицательный, а после сформирования иммунитета (6 месяцев) положительный.
Положительные результаты первых 4 тестов говорят о наличии заболевания. Иногда болезнь диагностируют на стадии посткалаазарного лейшманиоза, который подтверждается:
- Ранее перенесёнными признаками лейшманиоза.
- Высыпания на лице воспалительного характера.
- Обнаружение лейшманий в пробах кожи и органов.
Характерные особенности возбудителя лейшманиоза
Лейшманиоз вызываются паразитами простейшего рода Leishmania, существование которых происходит в клетках хозяина. Паразиты проникают в организм человека во время укуса москитов, поэтому сложилось так, что это заболевание в большей мере наблюдается в зонах теплых стран. Москит, произведший укус больного, сам становится переносчиком инфекции.
Переносчик лейшмании способен подвергать заражению окружающих, однако, и сам подвергается страданиям из-за заражения. У москита из-за присутствия паразита страдает пищеварительная система, он не способен глотать и при укусе отрыгивает возбудителя заболевания. Характерная особенность лейшмании в их существовании, которое может проходить в разных формах – в форме промастигота и амастигота. Переносчики болезни запускают в ранку от укуса промастигота, имеющего жгутики для передвижения, а уже в организме постоянного хозяина он становится амастиготом, теряющим свою подвижность. Заражению подвергаются позвоночные, чаще всего люди или грызуны, которые после этого становятся их хозяином.
При поражении висцеральным лейшманиозом страдает селезенка и печень, которые увеличиваются в размере. Проявление болезни выражается потерей веса, человек худеет, у него возникает лихорадочное состояние и анемия. Лейшмании способны проникать в клетки головного мозга и существовать там. Заболевание висцеральным лейшманиозом считается довольно тяжелым, так как от него каждый год погибает около 50 тысяч зараженных, а в год регистрируется не менее 500 тысяч случаев болезни
Эта форма поражает жизненоважные органы человека, поэтому при лечении этого паразитарного заболевания требуется особое внимание. Висцеральным лейшманиозом можно заразиться вторично, так как он не формирует после себя иммунитета
Кожный лейшманиоз, признаком проявления которого считается поражения кожи, может иметь несколько синонимов и называться – пендикой, багдадской язвой, пендинской язвой, болезнью Боровского, каучуковой язвой. Возбудитель этой формы поражает только кожу и подкожные ткани, а также слизистые покровы. В некоторых, особо тяжелых случаях, возбудитель кожного лейшманиоза оказывает влияние на дыхательные органы человека. Подобное проявление инфекции способно быть смертельным для больного. Вторичных случаев развития инфицирования кожным лейшманиозом, как правило, не происходит, так как такая форма формирует стойкий иммунитет.
Симптомы висцерального лейшманиоза
Инфекционное заболевание имеет инкубационный период, который при лейшманиозе может длиться от 21 дня до 12 месяцев, но чаще от 3 до 5 месяцев. Самым распространенным временем заражения является лето, а первые симптомы инфекции обнаруживаются осенью и зимой.
Вначале у пострадавшего на месте укуса возникает первичный аффект – небольшой плотный узелок (папула) бледно-розового цвета. В клинике лейшманиоза выделяется 3 периода:
- Начальный.
- Манифестный.
- Терминальный.
Каждый из этих периодов развивается постепенно и характеризуется свойственными ему симптомами.
На начальной стадии заболевания человек чувствует слабость в мышцах, его кожные покровы бледнеют, селезенка увеличивается.



Клиника лейшманиоза манифестного периода такова:
- появление волнообразной лихорадки с сопутствующей ей потливостью, температурой +37… +40°С, ознобом. Она может продолжаться 2-3 дня, затем исчезает, и наступает апирексия (временной отрезок между приступами). Потом лихорадка вновь заявляет о себе. При лейшманиозе этот симптом может появляться и исчезать на протяжении нескольких месяцев;
- безболезненное увеличение лимфатических узлов;
- снижение артериального давления или тахикардия;
- дизентерия;
- анемия;
- появление шумов в сердце;
- при висцеральном лейшманиозе происходит уплотнение селезенки и ее увеличение (у некоторых людей она занимает до 2/3 брюшной полости, достигая области малого таза внизу и 6-го ребра вверху).
Терминальный период заболевания характеризуется снижением мышечного тонуса, веса, общей слабостью.

Терминальный период заболевания характеризуется снижением веса.
Другими симптомами лейшманиоза являются следующие изменения:
- атрофирование мышц брюшной стенки;
- расширение вен живота;
- резкое выпячивание селезенки вперед (свисание);
- появление отеков на руках и ногах;
- возникновение на коже депигментированных пятен (лейшманоидов);
- в ряде случаев у людей развивается асцит (водянка брюшной полости).
Не всегда лейшманиозу свойственна вышеперечисленная совокупность симптомов. Клиника зависит от того, в какой стране распространяется инфекция. Например, в странах Латинской Америки заболевание поражает еще и слизистые оболочки твердого неба, глотки и носа человека, и на них образуются язвы. А в странах Восточной Африки первой приметой лейшманиоза является пигментация кожи. За потемнение кожных покровов болезнь называют “черной лихорадкой”.

В ряде случаев при терминальном лейшманиозе у людей развивается асцит (водянка брюшной полости).
Морфология
Амастиготы Leishmania tropica, расположенные внутриклеточно в макрофагах
Амастиготы Leishmania mexicana
Лейшмании существуют в двух морфологических формах — промастиготы (с длинным передним жгутиком, веретенообразные, удлинённые, подвижные) в насекомом-хозяине и на искусственных питательных средах, и амастиготы (с коротким жгутиком, круглые или овальные, неподвижные, расположенные внутриклеточно) в организме позвоночных.
Промастиготы разных видов практически неразличимы, но амастиготы некоторых видов возможно предположительно опознать по некоторым внешним признакам либо по характерному распределению внутри макрофагов. Так, амастиготы L. major обычно крупнее (4—5 микрон), чем L. tropica (1,5—2,5 микрон; оба эти вида сосуществуют в некоторых очагах), а число их внутри каждой клетки меньше: L. major, как правило, не больше десяти промастигот на макрофаг (обычно 2—4 амастиготы), в то время как L. tropica — до ста паразитов на клетку. Leishmania mexicana часто располагается в крупных вакуолях по периферии клетки, формируя характерные «гирлянды».
Характеристика стадий
Поселяясь внутри, данные паразитарные микроорганизмы обычно размещаются в наружных покровах либо кровотоке. Насекомые, высасывая зараженную кровь, инфицируются. Спустя неделю они размножаются и скапливаются в пищеварительном органе бесхребетного. После укуса зараженным насекомым человека либо животного, лейшмании со слюной попадают в рану, а оттуда – в кожный покров либо во внутренние органы (в зависимости от вида паразитарных микроорганизмов).
При кожной лейшмании в зоне укуса происходит размножение паразитов и возникновение узелков инфильтратов, которые содержат макрофаги, фибробласты, эндотелий, а также клетки лимфоидной ткани. Затем эти узлы отмирают, а вместо них развиваются язвы, характеризующиеся отеками, а также ороговениями (они замещаются рубцеваниями после заживления).
При висцеральной лейшмании в зоне укуса возникает узел, из которого микроорганизмы по кровотоку попадают ко всем внутренним органам. Наблюдается возникновение вторичных очагов инфицирования, в результате которых происходит пролиферативное изменение тканей внутреннего органа, гиперплазия с последующим формированием дистрофического процесса либо некроза.
Геномика
Геномы трёх видов (L. major, L. infantum и L. braziliensis) были отсеквенированы, при этом было выявлено более 8300 генов белков и 900 генов РНК. Почти 40 % белок-кодирующих генов были распределены по 662 семействам, содержащим от 2 до 500 генов. Небольшие семейства в основном представлены генами, образующими тандемные повторы в различных локусах по всему геному. Каждая из 35 или 36 хромосом организована в небольшое число кластеров из 10—100 генов, расположенных на одной цепи ДНК. Эти кластеры могут быть расположены «голова к голове» (расходящиеся) или хвост к хвосту (сходящиеся). В последнем случае они могут быть разделены генами рРНК, тРНК или мяРНК. Транскрипция белок-кодирущих генов начинается в области расхождения кластеров и продолжается полицистронно до области переключения цепей между сходящимися кластерами.
Теломеры лейшманий обычно относительно короткие и состоят из нескольких типов повторяющихся последовательностей.
В 2009 году было показано, что в организме насекомого у лейшманий происходит процесс обмена генетической информацией, предполагающий мейоз.
История открытия
Факсимиле иллюстрации со страницы 935 из статьи Боровского «О сартовской язве». Рисунки поменяны местами: первый на месте второго, и наоборот
Первое точное описание лейшмании в срезах кожных язв было опубликовано российским хирургом П. Ф. Боровским в «Военно-медицинском журнале» в 1898 году в статье «О сартовской язве». Боровский верно описал структуру паразитов и их отношение к тканям хозяина. Наблюдения Боровского подтвердил его коллега по Ташкентскому военному госпиталю Константин Яковлевич Шульгин в журнале «Русский врач» в 1902 г. В 1903 г. американский врач Райт опубликовал независимое описание паразитов в кожной язве у девочки из Армении, которое принципиально не отличалось от описания Боровского, но содержало качественные иллюстрации. Райт предложил для открытого организма название Helcosoma tropicum. По-видимому, Райт не знал о работе Боровского, а также о появившемся в том же году описании паразитов, вызывающих кала-азар, или не связал описание возбудителя кала-азара со своим.
В 1904 г. Марциновский и Богров опубликовали на русском и немецком описание возбудителя восточной язвы, снабжённое микрофотографиями, для которого они предложили название Ovoplasma orientale, причём, по всей видимости, работали они, не зная о работах Райта, хотя были знакомы с публикацией Боровского. В упомянутой статье они преуменьшают заслуги Боровского и неверно приводят его наблюдения. Хотя наблюдения Марциновского и Богрова опубликованы через несколько месяцев после Райта, их исследование было проведено на несколько месяцев раньше.
Возбудители лейшманиоза
Лейшмания — это внутриклеточный паразит, в настоящее время известны около 20 видов и подвидов лейшманий.
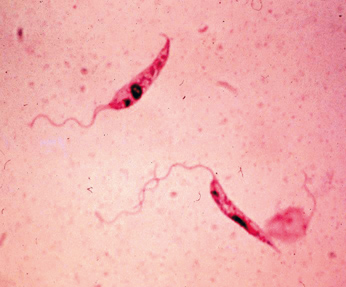
Лейшмании под микроскопом
Для них характерен сложный жизненный цикл, проходящий в организме двух хозяев, одним из которых является позвоночное (в т.ч и человек), а вторым – москиты, обитающие в Европе, Африке, Азии и Америке. Развивается внутриклеточно, в свободных макрофагах и клетках СМФ (система мононуклеарных фагоцитов: гистиоциты соединительной ткани, клетки Купфера печени (звездчатые ретикулоэндотелиоциты), альвеолярные макрофаги легких, макрофаги лимфатических узлов, селезенки, костного мозга, плевральные и перитонеальные макрофаги, остеокласты костной ткани, микроглию нервной ткани, синовиоциты синовиальных оболочек, клетки Лангерганса кожи, беспигментные гранулярные дендроциты). В одной клетке можно обнаружить около 100 и более возбудителей. Москиты заражаются при заглатывании амастигот (безжгутиковая форма существования, обитающая в организме позвоночных) с кровью больного животного или человека. В кишечнике маскита, амостигота трансформируется в промастиготу (жгутиковая форма существования).
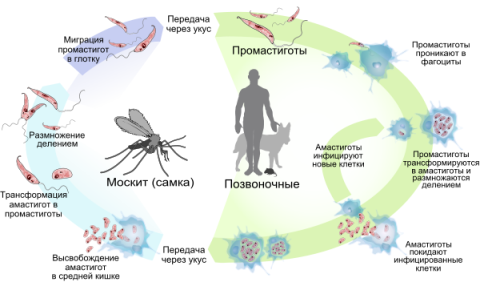
Цикл лейшманий
Устойчивость: возбудитель погибает под действием дезинфектантов, критических высоких и низких температур.
Восприимчивость и распространённость: восприимчивость всеобщая, а вот точно определить географическое распространение и частоту выявления – сложно, т.к во многих странах это заболевание не подлежит обязательной регистрации. Известно, что лейшманиозами ежегодно заболевают не менее 400 тыс человек в 80 странах мира. Существуют проекты развития новых территорий Старого Света и Нового Света – это связано с переселениями людей и как следствие этого, возникающими эпидемиями в Иране, Ираке, Израиле, Судане и других государствах. Вероятность завоза инфекции в наш регион достаточно велика, учитывая то, что лейшманиозы встречаются на путях наиболее активной торговой и туристической миграции населения.
Широкое распространение лейшманиозов, длительный инкубационный период (достигающий срока до 2 лет), тяжесть течения и большая частота неблагоприятных исходов в нелеченых случаях, слабая осведомлённость практических врачей — все это осложняет диагностику и лечение лейшманиозов.
Эпидемиология зоонозного кожного лейшманиоза
На значительной части ареала L. major основным резервуаром возбудителей является большая песчинка (Rhombomys opimus). Установлена естественная зараженность краснохвостой и полуденной песчанок, тонкопалого суслика и других грызунов, а также ежей и некоторых хищных животных (ласка). Переносчиками являются москиты нескольких видов рода Phlebotomus, главным образом Ph. papatasi, они становятся заразными через 6-8 дней после кровососания на грызунах.
Человек заражается через укус инвазированного москита. Характерна четкая летняя сезонность заболеваемости, совпадающая с летом москитов. Возбудитель встречается в сельской местности, к нему имеется всеобщая восприимчивость. В эндемических районах максимальная заболеваемость выявляется у детей и приезжих, так как большая часть местного населения переболевает в детстве и становится иммунной. Возможны эпидемические вспышки, иногда значительные. Повторные заболевания крайне редки.
Зоонозный кожный лейшманиоз распространен в странах Северной и Западной (возможно и других районах) Африки, Азии (Индия, Пакистан, Иран, Саудовская Аравия, Йеменская Арабская Республика и большинство других стран Западной Азии), встречается также в Туркменистане и Узбекистане.
Висцеральный лейшманиоз в мире
Висцеральный лейшманиоз – это паразитарное заболевание, которое передаётся трансмиссивным путём, то есть через кровь. Его причиной становится разнообразные виды лейшманий. Болезнь характеризуется периодическим повышением температуры тела, увеличением селезёнки, истощением организма и нарушение клеточного состава крови в сторону анемии.
Некоторые учёные утверждают, что трансмиссивный путь передачи для лейшманиоза не единственный. Возможна передача при незащищенном половом контакте с больным или поцелуе. Заражение через поцелуй объясняется наличие возбудителей лейшманиоза в слизистой ротовой полости.
Этим заболеванием также страдают и животные, поэтому если скушать зараженное мясо можно заразиться болезнью. В некоторых источниках рассказывается об успешном эксперименте по заражению висцеральным лейшманиозом через втирание в кожу кровососущих насекомых, что говорит о возможно заражении через укус зараженного москита. Это подтверждает теорию о том, что переносчиками лейшманиоза являются животные и насекомые.
Важно! Особую опасность представляет для людей с иммуносупрессивным состояние различного генеза. Зачастую эту инфекцию диагностируют у людей, зараженных вирусом иммунодефицита человека
В зависимости от возбудителя и особенностей болезни висцеральный лейшманиоз у человека можно поделить на несколько групп:
- Средиземноморский висцеральный лейшманиоз, который имеет несколько синонимов (детский лейшманиоз или детский кала-азар). Распространён во странах Европы, Северной Африке, о. Мальта, Ираке, Иране и Саудовской Аравии. Много случае болезни в Северных районах Китая.
- Индийский висцеральный лейшманиоз, который по другому называют индийский кала-азар или лихорадка дум-дум, болезнь Сикари, Сенария, тропическая лихорадка, кахектическая лихорадка, ассамская лихорадка. Встречается в западных областях Индии и Бангладеш. Отличием данной вида лейшманиоза является тёмная кожа, что и дало название болезни.
- Африканский кала-азар, среди этой группы лейшманиозов иногда выделяют суданский кала-азар. Эта болезнь встречается в Судане и Кении. Иногда регистрируются спорадические случаи заболеваемости в республике Чад, Верхняя Вольта, Уганда, Заир и Замбия и Эфиопия.
- Американский кала-азар. Возбудитель болезни регистрируется в Бразилии, Парагвае, Аргентине, Гондурасе и Мексике.
Учитывая вышеперечисленный список, можно сделать заключение о высоком распространении висцерального лейшманиоза по всей планете. Это еще раз подтверждает тот факт, что при постановке диагноза врач должен подробно собирать эпидемиологический анамнез у больного.