Микоплазма пневмонии
Содержание:
Лечение
Учитывая трудность своевременной диагностики, особенности симптоматики и серьезность недуга, следует акцентировать внимание на важности своевременного обращения к врачу и соблюдения назначенных им предписаний. Самолечение, применение народных рецептов и самовольная замена лекарств может послужить причиной тяжелых осложнений. Острая форма болезни с респираторными симптомами лечится в стационаре
Острая форма болезни с респираторными симптомами лечится в стационаре
Самолечение, применение народных рецептов и самовольная замена лекарств может послужить причиной тяжелых осложнений. Острая форма болезни с респираторными симптомами лечится в стационаре.
Микоплазменная пневмония у детей и взрослых успешно лечится антибиотиками, проявляющими чувствительность к возбудителю. Врач назначает их по результатам анализов и, при необходимости, лечение корректируются.
Применяются препараты из следующих групп:
- Макролиды — антибиотики бактериостатического действия с низким уровнем токсичности.
- Фторхинолоны — противомикробные средства искусственного происхождения.
- Тетрациклины — одни из первых антибиотиков природного и полусинтетического происхождения.
Важное значение при лечении ребенка имеет его возраст. Лечение новорожденных основано на антибиотиках из группы макролидов: азитромицине, эритромицине
При обострениях инфекций назначаются тетрациклиновые антибиотики, однако доксициклином нельзя лечить детей младше 12 лет и при массе тела менее 45 кг. Лечение также включает обильное питье, дезинтоксикацию организма, физиопроцедуры, массаж, применение отхаркивающих средств в виде сиропов или микстур.
Лечение также сопровождается симптоматической терапией и общеукрепляющими мероприятиями: физиопроцедуры, массаж, обильное питье, отхаркивающие средства. Микоплазменная пневмония у детей редко протекает в тяжелой форме и практически всегда заканчивается выздоровлением.
Для взрослых также подходят антибиотики из группы фторхинолонов: афеноксин, левофлокс, офлоксацин. Наиболее безопасными считаются макролиды, они подходят в том числе беременным женщинам.
Чаще всего врач назначает ступенчатый прием препаратов: первые трое суток в виде внутривенных инъекций, затем это же средства (или другое из его класса), но уже перорально
Для предупреждения рецидива очень важно продолжать лечение в течение двух-трех недель
В дополнение к лечению микоплазмы у взрослых могут быть также прописаны следующие препараты:
- отхаркивающие сиропы и микстуры;
- анальгетики;
- жаропонижающие средства;
- иммуномодуляторы;
- антигистаминные;
- бронходилататоры.
Методы лечения
Лечить ребенка с атипичными формами пневмонии рекомендуется в условиях больницы. В первую очередь назначается антибактериальная терапия. Выбор препарата обусловлен особенностями строения и жизнедеятельности возбудителя. Учитывая отсутствие клеточной стенки, M pneumoniae обладает высокой степенью устойчивости к целому ряду антибиотиков: пенициллинам, цефалоспоринам.
В стандарты лечения респираторного микоплазмоза в настоящее время входят следующие группы антибактериальных препаратов:
Антибиотики
- макролиды – допускаются к применению с рождения;
- фторхинолоны – разрешены с 5 лет;
- тетрациклины – разрешены с 8 лет.
Все эти лекарственные средства способны проникать внутрь поражённой микоплазмой клетки и, накапливаясь там, приводить к гибели патогена. В современной педиатрии чаще всего применяются макролидные препараты, так как они имеют наименьшее число противопоказаний. При наличии у ребенка индивидуальной непереносимости препарат заменяют.
Дозировку и длительность антибиотикотерапии определяет лечащий врач, учитывая возраст ребёнка, тяжесть течения заболевания. При атипичных формах пневмонии длительность приема может составлять от 5 до 14 дней.
Для облегчения самочувствия больного ребенка применяют также симптоматическую терапию с обезболивающими, противовоспалительными, сосудосуживающими, муколитическими, отхаркивающими средствами.
Эпидемиология
Микоплазменная пневмония распространена по всему миру и встречается в любое время года. Возбудители респираторных инфекций склонны вызывать острые и непродолжительные вспышки; в отличие от них микоплазменная пневмония широко распространена в крупных группах людей, проживающих совместно, и вызывает эпидемии с интервалом в 4-7 лет. Среди небольших групп, проживающих совместно, заболеваемость спорадическая с длительными нерегулярными вспышками.
Организм связывается с ресницами в дыхательных путях, вызывая накопление или потерю ресничек, а также чрезмерную продукцию слизи. Таким образом, мукоцилиарный аппарат скомпрометирован, уменьшая зазор вдыхаемых частиц и делая дыхательные пути более восприимчивыми к оппортунистическим инфекциям. Хио часто встречается одновременно с другими вирусными и бактериальными инфекциями.
Это иммуносупрессивный и лимфоцитарный стимулятор. Легкая хроническая пневмония с непродуктивным кашлем, спаржа с низким ростом и слабый аппетит. При наличии вторичных бактериальных инфекций клинические признаки более серьезны. Повышенный респираторный кашель.
. Поперечный разрез легочной доли — множественные бледные очаги в пораженных лепестках, указывающие на бронхиальную ориентацию пневмонии.
Заболеваемость микоплазменной пневмонией частично зависит от возраста и наличия иммунитета после перенесенной инфекции. Инфекции с яркой клинической картиной, как правило, наблюдаются у детей старше 3 лет. У младших детей микоплазменные инфекции протекают легко или бессимптомно, часто возникает реинфекция. Заболеваемость микоплазменной пневмонией наиболее высока у школьников. У детей 3-15 лет данный микроорганизм вызывает 4-30% всех внебольничных пневмоний. Повторные инфекции развиваются редко.
Профилактика зависит прежде всего от подхода к достижению идеальной среды — с особым вниманием к качеству воздуха, вентиляции, температуре и плотности животных. Слишком поздно или раннее лечение неэффективно, поэтому его часто следует продлевать на более длительный период времени
Очень важны разделение по возрасту и использование всей системы.
. Вот почему это называется атипичной пневмонией. Диагностика пневмонии может быть специальным исследованием мокроты, где можно обнаружить микоплазму.
В настоящее время микоплазма, вызывающая болезнь у людей, насчитывает более 40 различных видов. Инфекция может инфицировать гениталии, может вызывать выкидыши или преждевременные роды, различные осложнения после родов, патологию плода в матке и может передаваться новорожденному во время родов. Микоплазменная пневмония передается от больного или из инфекционного средства. Инкубационный период.
Риск заражения у членов семьи велик, причем у значительной части заразившихся инфекция протекает в виде пневмонии. Заражение происходит воздушно-капельным путем, причем микоплазма распространяется с крупными каплями. Считается, что инкубационный период составляет 1-3 нед. Микоплазменная пневмония способна вызывать как вспышки в закрытых коллективах (новобранцы, дети в летних лагерях, интернатах), так и эпидемии среди совместно проживающих сообществ.
Микоплазменная пневмония длится около двух недель или меньше. Инфекция происходит через воздушные капли, так как отмечаются случаи домашней инфекции. В основном микоплазменная пневмония поражает молодых людей и детей. Люди старше 45 лет страдают от этого крайне редко и абсолютно без случаев заболевания у пациентов старше 65 лет. Симптомы.
Симптомы пневмонии очень похожи на общую острую респираторную болезнь. Температура слегка возрастает и, как правило, имеет низкое качество, но иногда может достигать и 38 градусов. Есть кашель, насморк, боль в горле. Умеренность иногда начинается не раньше второй недели с момента начала заболевания, а иногда наблюдается следов крови.
Диагностика и лечение
Для диагностирования заболевания на анализ берется мокрота и слизь из носоглотки. Анализ проводится методом полимеразной цепной реакции. Кроме этого, применяются посевы мазков на питательные среды.
Лечение микоплазмы пневмонии в основном состоит из применения антибиотиков. Кроме этого в терапевтический медикаментозный курс обязательно включаются иммуномодулирующие препараты и витаминные комплексы.
Хотя влияние антибиотиков на микоплазмы пневмонии у детей остается спорным 11, антибиотики кандидатов для детей с инфекцией микоплазмы, резистентных к макролидам являются фторхинолоны и тетрациклины, которые больше не используются у детей, подчеркивая необходимость в более контролируемых исследований.
Ранее сообщалось, что применение иммуномодуляторов у больных с микоплазменной пневмонией, резистентных к антибиотикам была очень эффективна в улучшении клинических и рентгенологических результатов 12. Другие исследования показали, что лечение кортикостероидами является полезным в микоплазма пневмонии неразрешимыми 2. Кроме того, стандарты пневмонии как при микоплазме, так и при гриппозных инфекциях были сходными, хотя пневмоинфильтраты появляются быстрее в первых после наступления фебрильной болезни.
Высокочувствительна микоплазма пневмонии
к эритромицину и новым макролидам (Азитромицин, Кларитромицин). Не менее эффективны в лечении респираторных микоплазмозов тетрациклины.
К пенициллиновым антибиотикам микоплазма проявляет устойчивость. Препараты против кашля применяются на начальной стадии заболевания, в период сухого кашля. Отхаркивающие препараты выбираются под контролем врача.
Травма легочной ткани, вызванная бактериями или вирусами, может быть причиной ухудшения повреждения легких иммунными клетками, предрасполагающих к другим бактериальным инфекциям. Таким образом, для пациентов с пневмонией с гипериммунной реакции хозяина, ранние иммуномодуляторы могут быть полезны в снижении иммунного ответа, что может вызвать ухудшение повреждения легких 9. Применение иммуномодуляторов в эмпирической подходящей дозе в течение короткого периода, и таким образом, Ранняя диагностика может быть полезна для снижения заболеваемости и смертности от антибиотикорезистентной микоплазменной пневмонии и некоторых вирусных пневмоний.
Несмотря на то что пневмония может пройти самостоятельно, без применения антибиотиков, длится она может достаточно долго. Кроме того, отсутствие лечения микоплазмы пневмонии чревато возникновением тяжелых осложнений. При малейших признаках заболевания необходимо пройти полное медицинское обследование, по возможности ограничив круг общения, во избежание распространения болезни.
Микробиологические и воспалительные факторы, связанные с развитием пневмококковой пневмонии. Клинические, рентгенографические и гематологические характеристики пневмонии микоплазменной пневмонии. Разработка и подтверждение клинического прогноза бактерий отличает от вирусной пневмонии у детей.
Значение клинических особенностей при дифференциации вирусной, пневмококковой и атипичной бактериальной пневмонии у детей. Гиперактивные иммунные клетки могут быть ответственны за острую травму легких при инфекциях вируса гриппа: потребность в ранних иммуномодуляторах для тяжелых случаев.
В дыхательных путях человека обнаружено пять видов микоплазм, однако патогенность доказана лишь для одного — Mycoplasma pneumoniae. Данный микроорганизм является основным возбудителем пневмонии у детей и молодежи.
Методы лечения
Универсальным лекарственным средством, который часто назначается пульмонологами и инфекционистами, является эритромицин. Он выпускается исключительно по рецепту, следует отметить, что:
- взрослым его следует использовать не более 250–500 мг внутрь один раз 6 часов;
- детям – 20–50 мг на килограмм в течение 24 часов внутрь в рамках 3-4 приемов;
- в случае с детьми старшего возраста и взрослыми его допустимо заменять тетрациклином (250–500 мг каждые 6 часов) или доксицилином (100 мг внутрь спустя 12 часов).
Еще одним средством является клиндамицин, который активен в плане микоплазы, но проявляет требуемую эффективность не всегда, в связи с чем лекарственным средством выбора, облегчающим лечение, являться не может. Купировать агрессивные проявления помогают фторхинолоны, которые не могут использоваться детьми.
Учитывая, что микоплазмы растут в медленном темпе, при их развитии необходима более продолжительная терапия антибактериального типа, чем в рамках инфекционных поражений другого происхождения.
Рекомендуемая пульмонологами и инфекционистами длительность терапии составляет 14 – 21 дней. Лечение и его продолжительность зависят от множества нюансов:возраста пациента, вторичных форм инфекций, сопутствующих заболеваний и других форм.
Диспансеризация
Диспансерное наблюдение необходимо для 5 групп пациентов:
- подверженные риску пневмонии;
- практически здоровые;
- страдающие хроническими заболеваниями;
- находящиеся на стадии декомпенсации и инвалиды;
- подверженные частым заболеваниям.
Лица, которые переболели пневмонией, и которых врачи посчитали выздоровевшими, наблюдаются по второй группе диспансерного учета на протяжении полугода. Обследование нужно пройти через 30 дней, а второй — спустя 3 месяца после выздоровления.
Третий раз пациент обследуется через 6 месяцев после выписки из стационара.
Диспансерное обследование подразумевает осмотр доктором, проведение общего анализа крови, исследование крови на сиаловые кислоты, С-реактивный белок, серомукоид, фибриноген и гаптоглобин.
Если патологические изменения не выявлены, пациента переводят в первую группу. Если изменения присутствуют, человека оставляют во второй группе на протяжении 12 месяцев, чтобы реализовывать оздоровительные меры.
Те, у кого была микоплазменная пневмония с затяжным течением, и лица, у которых при выписке из стационара были остаточные изменения в легких, биохимические изменения в крови и СОЭ выше нормы, должны наблюдаться в 3-й группе на протяжении года.
Причем посещения врача нужны спустя 1, 3, 6 и 12 месяцев после выписки из стационара, во время которых проводится как осмотр врачом, так и лабораторные исследования. Некоторым пациентам может понадобиться консультация онколога или фтизиатра.
После полного выздоровления человека причисляют к первой диспансерной группе. Если в легких сохранились изменения, обнаруживаемые на рентгенограмме, то больного причисляют ко второй диспансерной группе.
Во время диспансерного наблюдения проводится комплекс лечебно-профилактических мероприятий (дыхательные упражнения, ежедневная утренняя гимнастика, массаж, сауна, при необходимости — физиотерапия, рекомендуется прием адаптогенов и других лекарств, которые повышают иммунную и общебиологическую реактивность).
Лечение микоплазменной пневмонии
Нельзя забывать о том, что у Mycoplasma pneumoniae отсутствует клеточная стенка.
В силу этого обстоятельства бактерия устойчива к цефалоспоринам и пенициллинам (это β-лактамные антибиотики).
Сегодня микоплазменная пневмония лечится целым рядом мероприятий.
Антибиотики при микоплазме пневмония
Антибиотики широкого спектра:
- ципрофлоксацин и офлоксацин (фторхинолоны);
- азитромицин (относится к макролидам). Макролиды безопасны для младенцев и маленьких детей, а также не противопоказаны при беременности и грудном вскармливании;
- тетрациклины.
Особенно хорошо показала себя ступенчатая терапия антибиотиками:
- внутривенно на протяжении 2-3 дней;
- затем перорально тот же препарат либо другой макролид.
Внимание: лечение антибиотиками должно длиться не менее 2-х недель и строго под контролем врача, который заменит препарат в случае аллергических реакций или низкой эффективности.
Другие препараты:
- иммуномодуляторы;
- антипиретики;
- отхаркивающие средства;
- анальгетики;
- бронходилататоры.
 Микоплазма пневмония у взрослых лечение
Микоплазма пневмония у взрослых лечение
Немедикаментозное лечение микоплазменной пневмонии
Помимо лекарств:
- витаминные и минеральные комплексы, направленные на общее укрепление организма;
- аппаратная физиотерапия (УФ-облучение, УВЧ);
- санаторно-курортное лечение в сухом и теплом климате (включая массаж, ЛФК, дыхательную гимнастику, аэтотерапию);
- дополнительные меры, которые подавляет симптомы заболевания — антибактериальные травяные сборы, гомеопатические средства противомикробной направленности. Полезны клюквенный морс, настой плодов шиповника, следка подкисленная вода, соки, ягодные компоты, щадящая диета;
- хорошая аэрация помещения;
- постельный режим при лихорадке и тяжелом течении пневмонии.
Внимание: в легких могут сформироваться бронхоэктазы после исчезновения воспалительного субстрата. Есть вероятность развития пневмосклероза
Поэтому лечение должно быть комплексным и глубоким, а не поверхностным.
При острой форме микоплазменной пневмонии
Если симптомы говорят об остром течении болезни, тогда микоплазменная пневмония лечится только в стенах лечебного учреждения.
Стационарные условия позволяют одновременно:
- проводить лечение;
- отслеживать динамику;
- корректировать лечебную программу;
- обеспечить комплексный подход (включая лекарства, диету, физиотерапию, своевременные лабораторные анализы).
Профилактические меры
Микоплазмоз респираторного тракта – одно из самых распространённых заболеваний среди детей до 5 лет. Сезонные вспышки инфекции в детских общественных учреждениях довольно часто заканчиваются карантином.
Специфических мер профилактики микоплазменной инфекции не существует. Создание прививки до сих пор не завершено. Чтобы обезопасить себя и ребенка от заражения, рекомендуется соблюдать простые правила:
- соблюдать личную гигиену;
- мыть руки с мылом;
- обрабатывать поверхности предметов мебели и детские игрушки дезинфицирующими растворами;
- промывать нос солевыми растворами;
- укреплять иммунитет закаливанием, средствами народной медицины;
- внимательно наблюдать за симптомами ОРЗ у ребенка;
- своевременно обращаться за врачебной помощью.
Бактерия Mycoplasma pneumoniae вызывает воспаление легких преимущественно в детском возрасте, поражая легкие ребенка до 5 лет. Школьники и подростки с данной формой пневмонии встречаются гораздо реже, но вероятность заражения продолжает оставаться достаточно высокой. В организм микоплазмы пневмонии попадает воздушно-капельным путем. Распространение в детских коллективах бывает очень стремительным, а лечение – тяжелым.
На начальных этапах данную форму заболевания сложно отличить от гриппа или аденовирусной инфекции. Это опасное явление, поскольку микоплазма в детском возрасте особенно опасна.
Жизненный цикл микоплазмы пневмонии
Микоплазма – это одноклеточный организм, занявший промежуточное положение на эволюционной лестнице, расположившись между вирусами и бактериями. Присутствие их отмечается практически везде:
- в почве и воде;
- на поверхности растений;
- в организмах животных.
Большая часть подобных клеток полностью безвредна, и только пневмония по типу микоплазмоза несет опасность развития воспаления легких. Существуя вместе с человеком, одноклеточное приспосабливается к режиму функционирования организма и дает о себе знать в период снижения иммунитета.
- Симптоматика заболевания у детей
- Диагностика
- Лечение микоплазменной пневмонии у детей
- Возможные осложнения
Характеристика возбудителя болезни
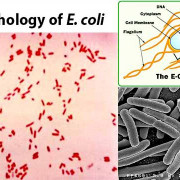
Возбудителями тяжелой патологии являются микоплазмы. Что это за инфекция? Микоплазмами называются самые мелкие прокариоты, обитающие в человеческом организме. Это микроскопические одноклеточные существа, не имеющие ни ядра, ни других внутренних клеточных структур.
Они способны размножатся в бесклеточной среде, то есть вне организма хозяина, воспрепятствовать их распространению не могут даже антибактериальные фильтры.
Обнаружены патогенные микроорганизмы были в начале 20-го века в коровах и быках, зараженных плевропневмонией. Семейство Микоплазмы (Mycoplasmataceae) входит в класс Мягкокожие бактерии (Mollicutes). Поражают болезнетворные прокариоты организм не только человека, но и крупных рогатых животных, домашних питомцев, некоторых птиц. Когда скот массово заболевает микоплазменной пневмонией, фермерские хозяйства терпят серьезные убытки.
Лечить заболевание крайне сложно, поскольку метаболизм одноклеточных существ совершенно не зависим от организма хозяина. Микоплазмы разрушаются под воздействием антибиотических препаратов тетрациклиновой группы.
Но так как бактерии не имеют плотной оболочки, а покрыты только тонкой мембраной, они не реагируют на антибиотики пенициллиновой группы, разрушающие структуру клеточных стенок. Погибают патогенные микроорганизмы в течение 15 минут при температуре 45 – 55°C. Также восприимчивы микоплазмы к ультразвуковым волнам, антибиотикам группы макролидов, иссушению, дезинфицирующим средствам.
Микоплазмы – распространенные грамотрицательные бактерии, размножающиеся бинарным делением, при котором из одной материнской клетки образуются две равноценные дочерние клетки. В оптическом микроскопе рассмотреть микроорганизмы невозможно, они видимы только в электронном приборе. Для нормальной жизнедеятельности прокариотов необходимы следующие условия:
- густая и жидкая питательная среда;
- температура не выше 37°C;
- наличие углекислого газа, стимулирующего рост патогенных клеток;
- недельный период, за который формируется полноценная колония бактерий.
Причины
Микоплазменную пневмонию вызывают высоковирулентные штаммы анаэробных микроорганизмов рода Мycoplasma – M. pneumoniae. Возбудитель представлен мелкими (по размеру сравнимыми с вирусными частицами), не имеющими клеточной стенки (аналогично L-формам бактерий), прокариотическими организмами. Микоплазмы легко адсорбируются на поверхностных рецепторах клеток-мишеней (эпителиоцитов трахеи и бронхов, альвеолоцитов, эритроцитов и др.) и паразитируют на мембране или внутри клетки-хозяина. Интеграция микоплазмы в клеточную мембрану или ее проникновение внутрь клетки превращает последнюю в иммунологически инородную, что провоцирует развитие аутоиммунных реакций. Именно аутоантителообразование служит причиной нереспираторных проявлений микоплазменной инфекции.
Микоплазмы способны длительно персистировать в эпителиальных клетках и лимфоглоточном кольце; легко передаются воздушно-капельным путем от больных и бессимптомных носителей со слизью из носоглотки и респираторного тракта. Микоплазмы малоустойчивы во внешних условиях: чувствительны к перепаду pH, нагреванию и высушиванию, ультразвуку и УФО, не растут на недостаточно влажных питательных средах.
Кроме микоплазменной пневмонии, микроорганизмы также могут стать причиной острого воспаления верхних дыхательных путей (фарингита), бронхиальной астмы, обострений хронического обструктивного бронхита и развития нераспираторной патологии (перикардита, отита, энцефалита, менингита, гемолитической анемии) у практически здоровых людей.
Отсутствие клеточной оболочки обеспечивает микоплазмам резистентность к β-лактамным антибиотикам – пенициллинам, цефалоспоринам. При микоплазменной инфекции отмечается развитие локального воспаления с выраженной иммуноморфологической реакцией, местным антителогенезом (всех классов иммуноглобулинов – IgM, IgA, IgG), активацией клеточного иммунитета. Симптомы микоплазменной пневмонии обусловлены преимущественно агрессивной ответной воспалительной реакцией макроорганизма (постинфекционной гиперсенситивностью, опосредованной Т-лимфоцитами).
Другие препараты
Назначение других лекарственных средств производится, исходя из имеющихся клинических симптомов. Для устранения лихорадочного синдрома и снижения температуры можно дать ребенку «Парацетамол» («Панадол»). Детям первого года жизни удобно давать лекарство в форме сиропа, но оно противопоказано при склонности к аллергическим реакциям из-за наличия в составе сильного клубничного и апельсинового ароматизатора. Если ребенок еще слишком мал, можно использовать ректальные свечи «Парацетамол» или «Цефекон».
Если температура очень высокая, лучше воспользоваться нестероидными противовоспалительными средствами на основе ибупрофена («Нурофен», «Ибуфен», «Ибупрофен»).
Нестероидное противовоспалительное средство Ибупрофен
Смягчить боль в горле можно при помощи средств местного действия. Хорошо и быстро помогают спреи:
- «Ингалипт»;
- «Тантум верде»;
- «Каметон».
Хорошим обезболивающим действием обладают полоскания. Их можно делать при помощи спиртовых настоек лекарственных средств (календулы, зверобоя) или специальных антисептических растворов («Хлоргексидин», «Мирамистин», «Фурацилин»). Полоскать горло необходимо 8-10 раз в день. Маленьким детям можно проводить обработку ротовой полости и миндалин при помощи стерильной салфетки, смоченной лекарственным раствором.
Антисептический раствор Мирамистин
Для борьбы с сухим кашлем и улучшения отхождения мокроты могут использоваться муколитики и отхаркивающие препараты
Применять их нужно очень осторожно, так как неправильное использование может стать причиной осложнений и ухудшения самочувствия. К препаратам данной группы относятся:
- «Алтейка»;
- «Корень солодки»;
- «Амброксол»;
- «Лазолван»;
- «Карбоцистеин»;
- «Флюдитек».
Чтобы быстрее справиться с интоксикацией и облегчить болезненный кашель, необходимо следить за питьевым режимом ребенка. Количество жидкости, выпиваемой за день, не должно быть меньше 1,2-1,5 л. При заболеваниях нижних дыхательных путей ребенку показана чистая вода, травяные чаи, компоты из кураги и инжира, морсы из брусники, клюквы и вишни. Можно пить свежие соки и отвар шиповника – они помогают восстановить баланс витаминов в организме, укрепить иммунитет и ускорить выздоровление.
Инфекционные заболевания — общая информация на News4Health.ru
Инфекционные болезни включают обширную группу заболеваний, вызываемых специфическими патогенными (болезнетворными) возбудителями и передаваемых от зараженного индивидуума к здоровому. Особенностями инфекционных болезней служат их контагиозность (заразность), способность к массовому эпидемическому распространению, цикличность течения и образование постинфекционного иммунитета. Однако эти особенности у разных инфекционных болезней выражены в различной степени.
Инфекционные болезни развиваются в результате сложного биологического процесса взаимодействия патогенного микроорганизма с восприимчивым макроорганизмом в определенных условиях. В развитии инфекционных болезней выделяют несколько периодов: инкубационный (скрытый), продромальный (период предвестников), период развития клинических проявлений, период исхода заболевания. Исход инфекционного процесса может развиваться по нескольким вариантам: реконвалесценция (выздоровление), летальность, бактерионосительство, переход в хроническую форму.
Инфекционные болезни составляют от 20 до 40% в общей структуре заболеваний человека. Изучением, лечением и профилактикой инфекций занимаются многие медицинские и микробиологические дисциплины: собственно инфекционные болезни, эпидемиология, венерология, урология, гинекология, терапия, фтизиатрия, отоларингология, иммунология, вирусология и др.
Число известных науке инфекционных болезней постоянно увеличивается и насчитывает в настоящее время более 1200 единиц. За свою жизнь человек контактирует с огромным количеством микроорганизмов, однако вызвать инфекционные процессы способна лишь 1/30000 часть этого сообщества. Свойствами патогенности обладают вирусы, риккетсии, бактерии, грибки.
В зависимости от места преимущественной локализации процесса и определенного механизма передачи инфекционные болезни делятся на кишечные (дизентерия, холера, сальмонеллез, эшерихиоз, паратифы А и В, брюшной тиф, пищевые токсикоинфекции); инфекции дыхательных путей (ОРВИ, грипп, ветряная оспа, корь, микоплазменная респираторная инфекция); наружных покровов (рожа, сибирская язва, чесотка); кровяные инфекции (ВИЧ-инфекция, малярия, желтая лихорадка, возвратный и сыпной тиф); инфекции с множественными путями передачи (энтеровирусные инфекции, инфекционный мононуклеоз).
По природе возбудителя различают инфекционные болезни: вирусные (вирусные гепатиты А, В, D, Е и С, грипп, краснуха, корь, цитомегаловирусная и герпетическая инфекции, ВИЧ-инфекция, менингококковая инфекция, геморрагические лихорадки); бактериальные (стафилококковая и стрептококковая инфекция, холера, сальмонеллез, чума, дизентерия); протозойные (малярия, трихомониаз, амебиаз); микозы или грибковые инфекции (аспергиллез, кандидоз, эпидермофития, криптококкоз).
Инфекционные болезни подразделяются на антропонозные и зоонозные. К антропонозам относят инфекции, свойственные исключительно людям и передающиеся от человека к человеку (натуральная оспа, дифтерия, брюшной тиф, корь, дизентерия, холера и др.). Зоонозы являются болезнями животных, которыми могут заразиться и люди (ящур, сибирская язва, бешенство, туляремия, чума, листериоз, лептоспироз, бруцеллез).
Заболевания, вызываемые возбудителями животного происхождения – паразитами (клещами, насекомыми, простейшими), называются инвазионными или паразитарными.
Среди инфекционных болезней выделяют группу особо опасных (карантинных) инфекций с высокой степенью заразности, склонностью к быстрому распространению, тяжелому эпидемическому течению и высоким риском летального исхода в кратчайшие сроки от момента заражения. К особо опасным инфекциям Всемирной организацией здравоохранения отнесены чума, натуральная оспа (считается искорененной в мире с 1980 года), холера, желтая лихорадка (и сходные с ней по эпидемиологии лихорадки Марбург и Эбола). В нашей стране к особо опасным инфекциям также причислены туляремия и сибирская язва.
Лечение пациентов с инфекционными болезнями проводится в специализированных стационарах или отделениях, в легких случаях – в домашних условиях. Обязательным условием успешного лечения инфекций является соблюдение строгого противоэпидемического режима. Профилактикой большинства инфекционных болезней является соблюдение санитарно-гигиенических правил и специфическая иммунизация.
Симптомы микоплазмы у детей
Симптомы инфекции Mycoplasma pneumoniae часто неспецифичны. Начало обычно похоже на ОРВИ, с жаром, недомоганием, головной болью и кашлем. Кашель является отличительной чертой инфекции М. pneumoniae. Частота и тяжесть кашля могут увеличиться в течение нескольких дней после начала заболевания, влажный кашель может быть длительным. У пациентов, у которых инфекция прогрессирует до заболевания нижних дыхательных путей, симптомы сохраняются и ухудшаются, кашель становится сильнее. В некоторых случаях в результате повреждения слизистых может присутствовать белая или с прожилками крови мокрота и боль в груди. Средний отит и синусит встречаются редко. Постинфекционный бронхит может сохраняться неделями. Инфекция M. pneumoniae может осложнять астму и усугублять хроническую обструктивную болезнь легких. На фоне микоплазменной инфекции может впервые обостриться астма.
Заражение генитальными микоплазмами может иметь различные проявления, в том числе со жгучей болью при мочеиспускании (негонококковый уретрит); болью внизу живота, лихорадкой и ознобом (наводящим на мысль о пиелонефрите). У девочек могут быть выделения из влагалища; симптомы воспаления тазовых органов, лихорадка. У новорожденных могут быть симптомы кашля, менингита или абсцесса мозга.
Пациенты с инфекцией M. pneumoniae обычно не кажутся больными, и болезнь часто называют «ходячей пневмонией». Глотка может быть красной, но лимфоузлы не увеличены. Прослушивание грудной клетки и легких выявляет небольшие отклонения. Отличительная черта микоплазменной пневмонии — это несоответствие между физическими данными (относительно немного) и рентгенографическими данными о пневмонии. Может возникнуть одышка, особенно у детей с астмой. Редко может возникнуть молниеносная пневмония с дыхательной недостаточностью.
Физические признаки генитальной микоплазменной инфекции варьируют в зависимости от типа инфекции. У новорожденных, особенно недоношенных детей, могут отмечаться свистящее дыхание, синева вокруг рта и дыхательная недостаточность или признаки менингита/абсцесса мозга (например, судороги, летаргия, крики и плач).
Внелегочные проявления микоплазменной инфекции могут включать следующее:
- красную сыпь в виде мелких бугорков;
- красные пятна;
- мелкие пузырьки по телу;
- синдром Стивенса-Джонсона (с или без классических поражений кожи);
- крапивницу — феномен Рейно.
Возможны сердечные проявления в виде аритмии или нарушения ЭКГ (дефекты проводимости), перикардит, миокардит, эндокардит. В редких случаях инфекция приводит к менингиту или энцефалиту, острому артриту, панцитопении.