Mycoplasma pneumoniae, IgG
Содержание:
- Лечение
- Список литературы
- Наши специалисты
- Цены на лечение микоплазменной пневмонии
- Осложнения
- Лечение с помощью физиотерапии
- Возможные последствия
- Расшифровка результатов анализа ИФА
- Категории
- Общие принципы лечения
- Диагностика
- Диагностика микоплазменной пневмонии
- Возможные последствия
- Диагностика микоплазменной пневмонии
- Эпидемиология микоплазмоза
- 5 ответов
- Определение антител и их важность
Лечение
- доксициклин нельзя назначать детям до 10 лет;
- фторхинолоны – до окончания периода роста, противопоказаны беременным и кормящим женщинам.
Автор
Илья Андреевич Гудков
Анестезиолог-реаниматолог, кардиолог, врач функциональной диагностики
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- «Болезни органов дыхания». Руководство под ред. акад. РАМН, проф. Н.Р.Палеева. М., Медицина, 2000г.
- Дыхательная недостаточность и хроническая обструктивная болезнь легких. Под ред. В.А.Игнатьева и А.Н.Кокосова, 2006г., 248с.
- Илькович М.М. и др. Диагностика заболеваний и состояний, осложняющихся развитием спонтанного пневмоторакса, 2004г.
Наши специалисты
Александр Вячеславович Аверьянов
Доктор медицинских наук, профессор, врач высшей квалификационной категории
Владимир Владимирович Квасовка
Врач-терапевт, гастроэнтеролог, кандидат медицинских наук. Заместитель генерального директора по медицинской части.
Наталья Сергеевна Видяева
Врач-эндоскопист
Цены на лечение микоплазменной пневмонии
<?xml encoding=»UTF-8″>
| Наименование услуги | Стоимость |
|---|---|
| Прием (осмотр, консультация) врача-пульмонолога, к.м.н., первичный | 5150 руб. |
| Прием (осмотр, консультация) врача-пульмонолога, к.м.н., повторный | 3600 руб. |
| Прием (осмотр, консультация) врача-пульмонолога, д.м.н./профессора, первичный | 15450 руб. |
| Прием (осмотр, консультация) врача-пульмонолога, д.м.н./профессора, повторный | 15450 руб. |
| Определение уровня свободной жидкости в брюшной или плевральной полости | 1650 руб. |
| Бронхоскопия диагностическая | 14000 руб. |
| Бронхоскопия санационная | 6000 руб. |
| Бронхоальвеолярный лаваж | 4400 руб. |
| Удаление инородного тела трахеи, бронха или легкого | 8965 руб. |
| Рентгенография одной области (без контраста) | 5800 руб. |
| Рентгенография одной области (с контрастом) | 13860 руб. |
| Полисомнография ночная стандартная (11 ЭЭГ-каналов) | 18130 руб. |
| Подбор терапии положительным давлением, ночной неинвазивной вентиляции стационарно под контролем стандартной полисомнографии | 23690 руб. |
| Подбор параметров неинвазивной вентиляции | 4530 руб. |
| Подбор маски | 1135 руб. |
| Суточное мониторирование температуры тела (интрааурикулярная, интраректальная) | 16480 руб. |
| Длительное мониторирование кислотности желудочного сока (трансэзофагеальная РН-метрия) | 12360 руб. |
| Множественный тест латенции ко сну | 7930 руб. |
| Тест поддержания бодрствования | 6800 руб. |
| Расшифровка полисомнографии (для внешних исследований) | 4530 руб. |
| Расшифровка полиграфии (для внешних исследований) | 2265 руб. |
| Подбор кислородотерапии | 4530 руб. |
| Полисомнография ночная расширенная (32 ЭЭГ) | 20600 руб. |
| Кардио-респираторный мониторинг | 11330 руб. |
| Полиграфия ночная стандартная (12-20 каналов) | 10195 руб. |
| Полиграфия ночная респираторная (4 канала) | 5665 руб. |
| Длительное неинвазивное мониторирование АД (от удара к удару) с помощью полисомнографа | 5665 руб. |
| Актиграфия суточная | 5665 руб. |
| Подбор терапии положительным давлением амбулаторно под контролем респираторной полиграфии | 13390 руб. |
| Исследование функции внешнего дыхания | 3400 руб. |
| Побудительная спирометрия | 1500 руб. |
| Функция внешнего дыхания и газы крови | 4500 руб. |
| Исследование функции внешнего дыхания с бронхолитиком | 5665 руб. |
Посмотреть весь прайс-лист
Мы работаем круглосуточно
Запишитесь на консультацию по телефону +7 (495) 104-20-16 или направьте запрос через форму
Осложнения
Очень часто дети сталкиваются с геморрагическими поражениями слизистой оболочки, кожи, высыпаниями и воспалением конъюнктивы. Часть представленных симптомов проходит самостоятельно к концу 2 недели заболевания.
При осложнениях кардиального характера возникает миокардит, перикардит. Встречаются такие болезни редко.
Также дети подвержены таким симптомам, как рвота, тошнота, понос. Они проявляются в 25% случаев микоплазменной пневмонии.
Бывают осложнения на суставы, которые выражаются возникновением артрита.
После перенесенного микоплазменного воспаления органов дыхания рекомендуют диспансерное наблюдение у врача – пульманолога на протяжении 1-2 месяцев.
Лечение с помощью физиотерапии
При лечении пневмонии физиотерапия незаменима. Она обладает противовоспалительным, противоотечным, бактериостатическим и десенсибилизирующим действием, благотворно влияет на иммунную систему.
С помощью физиопроцедур приводятся в действие местные, рефлекторные и генерализованные реакции. Физиотерапия влияет на нервные окончания. Осуществляется стимуляция органов, отвечающих за эндокринную систему.
Производится выброс большого количества гормонов в кровь. Генерализованная реакция запускает процесс стимуляции клеток иммунной системы. Происходит более активное образование антител. Идет формирование гуморального и клеточного иммунитета.
При этом типе заболевания часто используют:
- Ультразвуковые ингаляции. В них добавляют растворы с различными лекарственными препаратами. Это будут антибиотики, муколитики, гепарин или глюкокортикостероиды. Выбор препарата зависит от чувствительности пациента. Следите, чтобы не было аллергических реакций. Длительность процедуры должна быть от 10 до 15 минут. Рекомендованный курс лечения 10-12 процедур.
- Электрофорез. В него так же добавляют разные препараты. Это и антибиотики, и отхаркивающие, и низкомолекулярные гепарины. Электроды при таком лечении располагаются поперечно. Один сеанс длится 15-20 минут. Процедура повторяется через день в течение 2 недель.
- Дециметровое волновое лечение. Его отличие от предыдущих процедур состоит в том, что ее можно проводить сразу после лихорадки. Действие процедуры заключается в воздействии электромагнитного поля 35-45 Вт. Длительность 5 минут. Для достижения результата процедура делается на протяжении недели каждый день.
- Массаж грудной клетки. Массаж основан на применении различной вибрации. Это стимулирует отхождение мокроты из легких. Нужно минимум 10 сеансов массажа, что бы он дал должный эффект.
Возможные последствия
Несмотря на то, что микоплазма пневмония чаще всего проходит без каких-либо последствий для здоровья ребенка, определенные негативные последствия все-таки возможны. Чаще всего они затрагивают сердечно-сосудистую систему. У детей, перенесших микоплазменную пневмонию, могут прослушиваться шумы в сердце, часто возникает аритмия, появляется одышка. Если эти симптомы проявляются постоянно, носят интенсивный характер и сопровождаются болезненными ощущениями в области грудной клетки, ребенка срочно нужно показать детскому кардиологу.
Почти в половине случаев наблюдается легкая степень малокровия и снижение количества гемоглобина в крови. Как правило, состояние ребенка нормализуется через 2-4 недели после выздоровления, но если этого не происходит, а ребенок становится вялым и отказывается от еды, следует пройти обследование и повторно сдать общий анализ крови.
Негативные реакции могут наблюдаться и со стороны желудочно-кишечного тракта, но связаны они обычно с приемом антибиотиков, поэтому важно во время лечения давать ребенку пребиотики для профилактики дисбактериоза («Линекс», «Бифидумбактерин», «Нормобакт»). В редких случаях может нарушаться выработка пищеварительных ферментов, что приводит к развитию острого панкреатита
В такой ситуации ребенку показано наблюдение и лечение у гастроэнтеролога.
Препарат Линекс
Микоплазма пневмония – особый вид микоплазм, который после попадания на слизистые оболочки дыхательных путей начинает активно развиваться и размножаться, образуя патогенные колонии. После попадания микроорганизмов в нижние отделы дыхательной системы у ребенка развивается воспаление легких или бронхопневмония. Заболевание тяжело переносится, но быстро проходит и хорошо поддается лечению, поэтому не стоит игнорировать назначения лечащего врача или затягивать с обращением за медицинской помощью. Чем раньше родители покажут ребенка специалисту, тем меньше вероятность серьезных осложнений и негативных последствий после лечения.
Расшифровка результатов анализа ИФА
- IgM — отрицательно (-), IgG – отрицательно (-) – инфекции не обнаружено;
- IgM – отрицательно (-), IgG – положительно (+) – на данный период времени в организме сформирован иммунитет. Лечение не требуется;
- IgM – положительные (+), IgG – отрицательные (-) – организм недавно инфицирован микробами, воспалительный процесс протекает в острой форме. Необходимо лечение;
- IgM –положительно (+), IgG – положительно (+) — произошло вторичное заражение организма инфекцией микоплазмы;
Что такое антитела к микоплазме класса IgA?

Антитела этого класса появляются в крови на 10 – 14 день после инфицирования.
Основной их функцией является защита слизистых от действия возбудителя.
Снижение уровня этих иммуноглобулинов начинается в промежутке от 2 до 4 месяца болезни.
Важно! Антитела к микоплазме класса IgA не снижаются при неэффективном лечении. Поэтому такой анализ может использоваться для контроля терапии.
Для чего применяется анализ на антитела IgA к микоплазме пневмония?
Данная диагностическая процедура является основной для подтверждения наличия или отсутствия протекающего в данный момент заболевания (в том числе для диагностики реинфицирования – то есть повторного инфицирования после выздоровления).
Кроме того, данный анализ необходим для подтверждения диагноза с этиологическим агентом Mycoplasma pneumoniae при персистирующей или хронической форме инфекции, когда отсутствуют манифестные проявления (явные клинические признаки наличия инфекционного процесса), при стертой клинической картине, а так же при наложении клинической картины функциональных изменений организма.
Определение антител IgA к микоплазме пневмония является основой для дифференциальной диагностики микоплазменной инфекции от других инфекций, например поражений дыхательных путей стафилококковой или стрептококковой природы.
Значение антител IgG при микоплазме пневмонии

Для подтверждения диагноза производится исследование крови на Ig к Mycoplasma pneumoniae M, A, G. Делается это с интервалом 2-4 недели.
Однократное измерение титров антител стопроцентного диагностического результата не дает. У взрослых рост уровня IgM незначительный. У детей уровень IgG нередко остается на уровне нормы. Только повышение титра антител в динамике является показателем наличия микоплазмы.
Самые ранние антитела – это специфические иммуноглобулины М. Появляются они после первой недели болезни и свидетельствуют о развитии острого процесса.
Рост IgM может наблюдаться в течение месяца. После выздоровления их в периферической крови быть не должно, однако согласно некоторым исследованиям, плавное снижение титра данных антител происходит в течение года после заболевания. Предотвратить диагностические ошибки позволяет одновременное исследование крови на содержание IgM и IgG. При повторном инициировании IgM обычно не выделяются.
Если обнаружены только антитела IgG к микоплазме пневмонии, то это говорит о перенесенной инфекции. В начале острой фазы заболевания такое явление отсутствует.
Показатель IgG к микоплазме пневмонии может оставаться положительным в течение нескольких лет после болезни. Приобретенный иммунитет стойким не является. Возможна реинфекция и повторное заражение. При этом антитела Ig к микоплазме пневмонии G будут давать прирост.
Примерные цены на услуги в платных клиниках:
| Наименование | Срок | Цена |
|---|---|---|
| Антитела к Mycoplasma hominis, IgА | 3 д. | 580.00 руб. |
| Антитела к Mycoplasma hominis, IgM | 3 д. | 580.00 руб. |
| Антитела к Mycoplasma hominis, IgG | 3 д. | 450.00 руб. |
Категории
АллергологАнестезиолог-реаниматологВенерологГастроэнтерологГематологГенетикГинекологГомеопатДерматологДетский гинекологДетский неврологДетский урологДетский хирургДетский эндокринологДиетологИммунологИнфекционистКардиологКосметологЛогопедЛорМаммологМедицинский юристНаркологНевропатологНейрохирургНефрологНутрициологОнкологОнкоурологОртопед-травматологОфтальмологПедиатрПластический хирургПроктологПсихиатрПсихологПульмонологРевматологРентгенологСексолог-АндрологСтоматологТерапевтТрихологУрологФармацевтФитотерапевтФлебологХирургЭндокринолог
Общие принципы лечения
При диагностировании воспаления легких пациенты подлежит госпитализации в отделение пульмонологии. До устранения лихорадки и проявлений общей интоксикации рекомендовано:
- Соблюдать постельный режим.
- Ввести в ежедневный рацион питания пациента продукты питания, богатые витаминами, аминокислотами: фрукты, овощи, кисломолочные продукты, орехи, сухофрукты и т.д.
- Соблюдать питьевой режим: употреблять большое количество теплой жидкости для того, чтобы ускорить выведение токсинов и мокроты из организма.
- Поддерживать нормальный микроклимат в помещении, где находится пациент. Для этого требуется регулярное осуществление проветриваний без сквозняка, ежедневная влажная уборка без использования дезинфицирующих средств с резким запахом, увлажнение воздуха с использованием специальных увлажнителей или обычного стакана воды, расположенного рядом с источником тепла.
- Рекомендовано соблюдением температурного режима: не более 22 и не менее 19 градусов тепла.
- Необходимо ограничить контакт пациента с аллергенами.
- Если обнаружены признаки, указывающие на дыхательную недостаточность рекомендовано проведение кислородных ингаляций.
Основа терапии – это лечение пневмонии антибиотиками, которое назначают еще до того, как получены результаты бактериологического исследования мокроты.
Самолечение в данном случае является недопустимым, подбор лекарства может осуществлять только квалифицированный специалист.
Дополнительно пациентам рекомендовано:
- Иммуностимулирующее лечение.
- Использование противовоспалительных и жаропонижающих средств в таблетках на основе парацетамола, нимесулида или ибупрофена. В ходе лечения пневмоний, в особенности, спровоцированных вирусными инфекциями пациентам настоятельно не рекомендован прием жаропонижающих препаратов, в состав которых входит ацетилсалициловая кислота (аспирин).
- Дезинтоксикационная терапия с использованием витаминных комплексов, в состав которых входят витамины А, Е, группа В, аскорбиновая кислота. При тяжелом течении болезни требуется проведение инфузионной терапии.
- Использование бифидум- и лактобактерий для поддержания нормальной микрофлоры кишечника: Ациолака, Хилака, Бифидумбактерина.
- Лекарственные препараты с отхаркивающим действием.
- Муколитики на основе бромгексина, амброксола (Лазолван, Амбробене), ацеилцистеина (АЦЦ).
- Лекарственные средства с антигистаминным действием: Лоратадин, Зодак, Алерон.
После того как проходит лихорадка и проявления общей интоксикации организма рекомендованы элементы физиотерапии (осуществление ингаляций, электорофореза, УВЧ, массажа), а также лечебной физкультуры под наблюдением врача.
Диагностика
Диагноз ОРЗ ставится каждому второму ребёнку, поступившему на лечение в педиатрическое отделение поликлиники. Стандартный набор терапевтических средств, предложенных для лечения, не всегда оказывается эффективным. Иногда, несмотря на четкое следование рекомендациям доктора, болезнь прогрессирует. Микоплазменная пневмония в детском возрасте развивается как следствие несвоевременной диагностики респираторного микоплазмоза. Раннее выявление возбудителя и его дифференциация от других видов активаторов пневмонии играют решающую роль для разработки эффективной схемы лечения.
Комплексный подход в диагностике неуточненной пневмонии включает несколько этапов:
 Рентген легких ребенка
Рентген легких ребенка
- физикальный осмотр;
- рентгенологическое исследование или компьютерная томография;
- лабораторная диагностика.
Эффективность физикального осмотра пациента с подозрением на пневмонию напрямую зависит от опыта и квалификации доктора. При прослушивании хрипов и шумов в легких, для уточнения причин назначают рентген или КТ. Из-за отсутствия четких критериев по интерпретации результатов, полученные в ходе инструментальных исследований данные не позволяют поставить точный диагноз.
Результаты клинического анализа крови у больных микоплазмозом имеют свою специфику. В расшифровке наблюдаются отсутствие лейкоцитоза и умеренное повышение СОЭ. Однако это тоже лишь косвенный признак.
Наиболее достоверными методами диагностики считаются ИФА и ПЦР. Суть иммуноферментного анализа (ИФА) заключается в выявлении иммунных антител, образовавшихся в крови при встрече с Mycoplasma pneumoniae. Объектом исследования выступает сыворотка крови больного ребенка. Различные стадии заболевания характеризуются образованием специфичных антител. Таким образом с помощью метода ИФА можно определить, как давно произошло заражение.
 Иммуноферментный анализ крови
Иммуноферментный анализ крови
Ещё более точный способ обнаружения Mycoplasma pneumoniae – метод полимеразной цепной реакции (ПЦР). Метод выявляет в образце биологического материала самые мельчайшие частицы ДНК-возбудителя. При микоплазмозе для исследования используют образец мокроты. ПЦР-диагностика позволяет выявить возбудителя заболевания даже в инкубационный период.
Диагностика микоплазменной пневмонии
При прослушивании органов дыхания врач может услышать неярко выраженные сухие и влажные хрипы. Но в 20 % случаев признаки воспаления лёгких не выслушиваются.
Даже при проведении рентгенографии органов грудной клетки нельзя выявить симптомы, характерные именно для микоплазменного воспаления лёгочной ткани. Врач увидит лишь усиление лёгочного рисунка и признаки воспаления, к которым могут привести любые другие инфекции.
Поэтому для диагностики необходимо прибегнуть к лабораторным методам выявления возбудителя заболевания.
Какие анализы нужно сдать, чтобы выявить микоплазму?
Иммуноферментный анализ
На сегодняшний день наличие данного типа инфекций можно обнаружить благодаря современным методам, основанным на иммунологических процессах. При нормальном иммунитете ребёнка попадание болезнетворных микробов, в данном случае микоплазмы пневмонии, в организм провоцирует выработку антител против них.
Другое название антител – иммуноглобулины (Ig). Всего их существует 5 классов. Но наиболее значимыми являются – A, M, G.
Иммуноглобулины класса A появляются в крови со 2-го недели заболевания и уходят в конце 8-ой недели. Если находятся позже, это говорит о хронизации процесса.
Главный показатель острой фазы болезни – это IgM. В крови обнаруживается уже в первую неделю недомогания и достигает своих высоких значений в течение 3-й недели. Присутствие IgM у ребёнка, больного пневмонией, свидетельствует о текущем или только что перенесённом микоплазмозе.
Антитела IgG начинают появляться через 4 недели от начала заболевания и могут определяться месяц, год, а то и всю жизнь. Их наличие говорит о когда-то перенесённой инфекции.
Вышеуказанный способ определения в крови больных людей специфических антител к микоплазмам называется иммуноферментным анализом (ИФА). Проводится он двукратно:
- в первую неделю заболевания;
- через 2 недели после первого анализа.
Так же этим методом можно обнаружить сами антигены микоплазмы пневмонии. Наиболее достоверный результат можно получить в течение 7 дней от начала болезни.
Полимеразная цепная реакция
В последние годы в лабораторной диагностике микоплазменных пневмоний отмечается распространение метода полимеразной цепной реакции (ПЦР). Для проведения анализа используется мокрота больного пневмонией человека. Метод позволяет выявить ДНК микоплазмы пневмонии.
Общий анализ крови
Использование высокочувствительных методов не исключает проведение стандартного общего анализа крови.
Для микоплазменной пневмонии будет характерно:
- нормальное количество лейкоцитов. В 10 % случаев возможен умеренный лейкоцитоз или лейкопения;
- повышение уровня лимфоцитов;
- отсутствие сдвигов лейкоформулы влево;
- повышение скорости оседания эритроцитов (СОЭ);
- при длительном течении заболевания возможно развитие анемии и тромбоцитоза.
ИФА и ПЦР являются единственным способом определения того, что ребёнок был болен микоплазменной пневмонией. Но, к сожалению, эти методы не могут служить для быстрой диагностики болезни. Так как проведение исследования занимает не менее 1 недели.
Возможные последствия
Несмотря на то, что микоплазма пневмония чаще всего проходит без каких-либо последствий для здоровья ребенка, определенные негативные последствия все-таки возможны. Чаще всего они затрагивают сердечно-сосудистую систему. У детей, перенесших микоплазменную пневмонию, могут прослушиваться шумы в сердце, часто возникает аритмия, появляется одышка. Если эти симптомы проявляются постоянно, носят интенсивный характер и сопровождаются болезненными ощущениями в области грудной клетки, ребенка срочно нужно показать детскому кардиологу.
Почти в половине случаев наблюдается легкая степень малокровия и снижение количества гемоглобина в крови. Как правило, состояние ребенка нормализуется через 2-4 недели после выздоровления, но если этого не происходит, а ребенок становится вялым и отказывается от еды, следует пройти обследование и повторно сдать общий анализ крови.
Негативные реакции могут наблюдаться и со стороны желудочно-кишечного тракта, но связаны они обычно с приемом антибиотиков, поэтому важно во время лечения давать ребенку пребиотики для профилактики дисбактериоза («Линекс», «Бифидумбактерин», «Нормобакт»). В редких случаях может нарушаться выработка пищеварительных ферментов, что приводит к развитию острого панкреатита
В такой ситуации ребенку показано наблюдение и лечение у гастроэнтеролога.

Микоплазма пневмония – особый вид микоплазм, который после попадания на слизистые оболочки дыхательных путей начинает активно развиваться и размножаться, образуя патогенные колонии. После попадания микроорганизмов в нижние отделы дыхательной системы у ребенка развивается воспаление легких или бронхопневмония. Заболевание тяжело переносится, но быстро проходит и хорошо поддается лечению, поэтому не стоит игнорировать назначения лечащего врача или затягивать с обращением за медицинской помощью. Чем раньше родители покажут ребенка специалисту, тем меньше вероятность серьезных осложнений и негативных последствий после лечения.
Бактерии, относящиеся к классу Mycoplasma, являются внутриклеточными паразитами. Микоплазма у детей проявляется как инфекционное заболевание верхних дыхательных путей, урогенитального тракта, является возбудителем атипичной пневмонии. Микробы, прочно обосновавшись внутри клеток эпителия органов, остаются недоступными элементам иммунной защиты организма. В сложных случаях необходимо длительная антибиотикотерапия.
Диагностика микоплазменной пневмонии
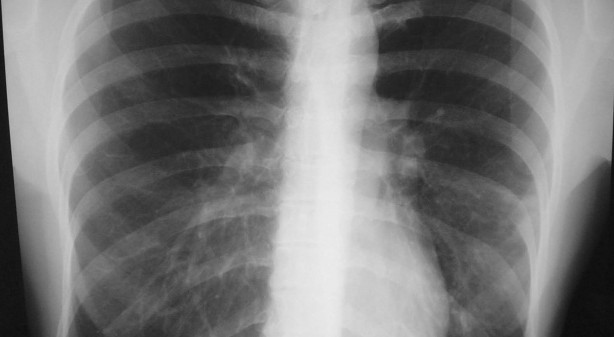
На рисунке – микоплазменная пневмония на снимке.
Как и обычно, установление какого-либо диагноза начинается со сбора жалоб и анамнеза больного. Необходимо проанализировать ведущие симптомы. В большинстве случаев, микоплазменная инфекция у детей манифестирует подостро, симптомами острой респираторной вирусной инфекции, назофарингита, трахеита, бронхита. Естественно, лечение, которое назначает больной сам себе или же то, что ему рекомендуют аптекари, не имеет должного эффекта (в лучшем случае просто купирует симптомы) и он все-таки решает обратиться за профессиональной медицинской помощью.
Под микроскопом.
Самое интересное состоит в том, что к врачу такой больной попадает с аналогичными жалобами, только отмечает, что длятся эти симптомы уже на протяжении длительного периода времени. По крайней мере, то, что у больного уже больше недели не проходит насморк, кашель остается по-прежнему сухим или малопродуктивным, стабильно держится стойкий субфебрилитет, должно насторожить врача. Проанализировав вышеизложенные симптомы и скудные проявления заболевания, которые нашли подтверждение в данных физикального осмотра (ослабление дыхание, единичные влажные хрипы), врач, как правило, назначит прохождение основных лабораторных и клинических методов исследования
К ним относятся общий анализ крови, общий анализ мочи, рентгенография грудной клетки (важно — именно обзорная рентгенограмма органов грудной клетки, а не флюорография). Для общеклинических анализов будет характерно проявление воспалительного процесса, не сильно выраженного
На рентгеновском снимке (необходимо делать в двух проекциях), — визуализируется негомогенная инфильтрация легкой или средней степени тяжести, нарушение бронхиального и сосудистого рисунка с появлением диффузных петлевидных и сетчатых элементов.
Для того, чтобы наверняка выявить возбудителя и поставить этиологический диагноз, необходимо сдать посев на микоплазму. С учетом того, что микоплазма на питательных средах растет очень и очень плохо, можно сказать о том, что проведение этого анализа нецелесообразно. Использовать определение антител в сыворотке крови у детей – эффективный вариант, однако из-за того, что анализ будет готов через неделю – другую, он будет иметь исключительно ретроспективное значение (то есть просто подтвердит диагноз, не более того). Так что, несмотря на все достижения современной науки и техники, как лечили воспаление легких чисто эмпирическими методами, так и лечат подобным образом на сегодняшний день. И, можно отметить, что вполне успешно.
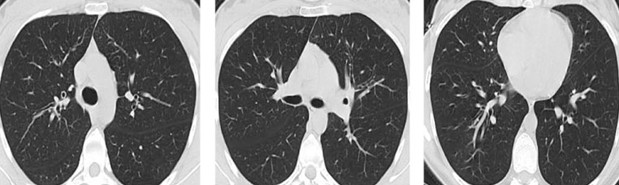
МРТ снимок.
Эпидемиология микоплазмоза
Источник возбудителя — больной человек с манифестной или бессимптомной формой инфекции M. pneumoniae. Микоплазма может выделяться из глоточной слизи в течение 8 недель и более от начала заболевания даже при наличии антимикоплазматических антител и несмотря на эффективную антимикробную терапию.
Возможно транзиторное носительство M. pneumoniae.
Механизм передачи микоплазмоза — аспирационный, осуществляется преимущественно воздушно-капельным путём. Для передачи возбудителя необходим довольно тесный и длительный контакт.
Восприимчивость к инфекции наиболее высока у детей от 5 до 14 лет, среди взрослых самая поражаемая возрастная группа — лица моложе 30–35 лет.
Продолжительность постинфекционного иммунитета зависит от интенсивности и формы инфекционного процесса. После перенесённой микоплазменной пневмонии формируется выраженный клеточный и гуморальный иммунитет длительностью 5–10 лет.
M. pneumoniae-инфекция распространена повсеместно, но наибольшее число случаев отмечается в городах. Для респираторного микоплазмоза не характерно быстрое эпидемическое распространение, свойственное респираторным вирусным инфекциям. Для передачи возбудителя требуется довольно тесный и длительный контакт, поэтому респираторный микоплазмоз особенно распространён в закрытых коллективах (воинских, студенческих и др.); во вновь сформированных воинских коллективах до 20–40% пневмоний вызвано M. pneumoniae. На фоне спорадической заболеваемости периодически наблюдаются вспышки респираторного микоплазмоза в крупных городах и закрытых коллективах, длящиеся до 3–5 мес и более.
Типичны вторичные случаи M.pneumoniae-инфекции в семейных очагах (первично заболевает ребёнок школьного возраста); они развиваются в 75% случаев, при этом частота передачи достигает 84% у детей и 41% у взрослых.
Спорадическая заболеваемость M. pneumoniae-инфекцией наблюдается в течение всего года с некоторым повышением в осенне-зимний и весенний период; вспышки респираторного микоплазмоза чаще возникают осенью.
Для M. pneumoniae-инфекции характерно периодическое повышение заболеваемости с интервалом в 3–5 лет.
5 ответов
Не забывайте оценивать ответы врачей, помогите нам улучшить их, задавая дополнительные вопросы по теме этого вопроса.Также не забывайте благодарить врачей.
Ивахненко Евгений Федоровичпульмонолог 2017-11-15 18:21
А по клинике что есть кроме боли в суставах?
Наталья 2017-11-15 20:56
Евгений Федорович, добрый вечер. Есть нечастые покашливания, ненавязчивые, обычно с утра и иногда к вечеру. Кашель сухой, но не затягивается. Педиатр говорит что это может быть остаточные явления после Орви, хрипов никто не слышит. Хотя год назад у нас была пневмония вызванная микоплазмой и хрипов тоже не было. Ребенок ходит в сад и частенько болеет. Клинический анализ крови в норме. Лейкоциты и соэ все в рамках допустимых значений.
Еще есть субфебрильная температура 37,2-37,5, она у нас уже год, проходили несколько обследований, но причину не выявили, ночью темпепатура нормализуется.
Может мы не долечили прошлую микоплпзму? Хотя по снимкам пневмония разрешилась.
В этот раз рентген не делали, т. к. за последние 4 месяца сделали уже 3 их (суставы и аденойды смотрели). Я не знаю как дальше действовать, чтобы в меньшей степени навредить здоровью малыша и помочь ему выздоровить.
Еще ряд врачей нам назначали бронхомунал курсами, мы пропили только 2. Сейчас мнения разделились пить или не пить. Как поднять иммунитет ребенку.
Ивахненко Евгений Федоровичпульмонолог 2017-11-16 20:52
Симптомы не выраженные, лечение будет без эффекта. Имеет смысл небулайзерная терапия без использования антибиотиков.
Наталья 2017-11-19 21:03
Евгений Федорович, благодарю за ответ. Скажите, какова вероятность, что другие члены семьи тоже подхватили микоплазму? Симптомов нет, никто не болеет, часть врачей утверждает, что необходимо всем членам семьи провериться, обязательно ли это?
Как долго антитела будут присутствовать в крови малыша? Или статус G теперь будет прослеживаться в каждом анализе пожизненно?
По поводу антибиотикотерапии, нам врач назначил суммамед — 10 дней, год назад мы лечили микоплазму клацидом (тоже 10 дней). Достаточно ли 10 дней чтобы убить инфекцию? В разных источниках пишут по разному, в плоть до 21 дня терапии. Сколько де дней в итоге правильнее пить лнкарство?
Заранее благодарю.
Ивахненко Евгений Федоровичпульмонолог 2017-11-19 22:28
Для лечения необходим курс не менее 21 дня. Уровень ИГG может меняться в зависимости от вирусных инфекций, других бактериальных инфекций или просто уменьшиться с течением времени.
Определение антител и их важность
Анализ крови на Ig к такому заболеванию, как микоплазменная пневмония, служит достоверным подтверждением такого диагноза, как микоплазмоз.
Следует учитывать, что однократное исследование может не давать точных сведений о наличии или отсутствии недуга. Нередко уровень иммуноглобулинов вовсе остается нормальным. Однако увеличение значений в динамике может служить гарантом позитивного ответа.
Самые ранние антитела дают о себе знать уже после семи дней от начала развития болезни.
Возрастание числа количественных значений может возникать в течении месяца. Как только человек поправится, в его крови не должно быть повышенных антител. Чтобы исключить диагностические погрешности следует в обязательном порядке провести оценку двух титров IgM и IgG.
По истечении трех недель от момента начала появления клинической симптоматики в крови больного человека можно определить IgG. Это указывает на то, что перенесенный недуг не возникает в начале обострения.
Приобретенный иммунитет не является стабильным и вероятны случаи появления вторичных заражений, о чем будет говорить увеличение количества титра антител G.