Краснуха igg положительный igm отрицательный
Содержание:
- Клиническая картина
- Предупреждение и прогнозирование инфекции
- Виды анализов крови на краснуху
- Классификация и стадии развития краснухи
- Лечебные процедуры
- Расшифровка анализа
- Этиопатогенез и эпидпроцесс
- Что могут означать показатели anti rubella igg при беременности?
- History
- WHO response
- Epidemiology
- Что представляет собой этот вирус?
- Creation of New Matonaviridae Family
- Список литературы
- Диагностика
Клиническая картина
В развитии краснухи, как и любого другого инфекционного процесса, выделяют 4 периода- инкубационный, продромальный, разгара и реконвалесценции.
- Инкубация — спокойный период для больного, но очень опасный для окружающих. Длится он в среднем три недели. В это время отсутствуют любые клинические проявления. Инфицированный человек чувствует себя хорошо и не подозревает о болезни. При этом вирус, внедрившись в организм, активно размножается, распространяется и начинает выделяться во внешнюю среду. Так происходит заражение окружающих лиц.
- Продромальный период длится трое суток и проявляется общими интоксикационными и катаральными симптомами: лихорадкой, ознобом, вялостью, разбитостью, артралгией и миалгией, мигренью, регионарным лимфаденитом, ринитом, слезотечением и светобоязнью, кашлем, болью в горле, гиперемией зева, раздражением конъюнктивы. Пациенты обычно воспринимают данное состояние и свои субъективные ощущения, как начало гриппа или простуды. У детей появляются предвестники сыпи: изменяется характер стула, они отказываются от еды, плохо спят и часто плачут. При этом катаральные явления часто отсутствуют.
- Разгар болезни характеризуется кожным зудом и появлением на коже красных пятен, последовательно покрывающих голову, туловище, конечности. Они не сливаются друг с другом, а располагаются отдельно. Размер каждого элемента составляет 5 мм. Сыпь не возвышается над кожей и не сопровождается неприятными ощущениями — дискомфортом или болью. Она сохраняется 2-3 дня и постепенно проходит. Кожный покров вокруг высыпаний не повреждается и не изменяется внешне. Отличительный признак экзантемы при краснухе — отсутствие пятен на подошвах и ладонях. Период высыпаний характеризуется стойким субфебрилитетом, полилимфаденитом, симптомами диспепсии и умеренной гепатоспленомегалией. У взрослых клинические проявления выражены сильнее – отмечаются более яркие симптомы катара, сыпь обильная и сливная, развивается полиартрит.
- Через 10-15 дней от начало болезни наступает полное выздоровление.
фото: сыпь при краснухе
Осложнения краснухи обусловлены вторичным бактериальным инфицированием организма. У больным в результате резкого снижения иммунитета развивается воспаление легких, острый тонзиллит, средний отит. Известны случаи формирования аутоиммунных процессов у лиц, перенесших краснуху. Инфекция осложняет артритом или тромбоцитопенической пурпурой. Rubella virus в особо тяжких случаях может поражать ЦНС и ткани мозга с развитием энцефалита, менингоэнцефалита, энцефаломиелита.
Предупреждение и прогнозирование инфекции
Патология обычно заканчивается выздоровлением и имеет благоприятный прогноз. Краснухой болеют преимущественно дети, которые легко переносят инфекцию. Если заболевание развивается у взрослых, прогноз становится неоднозначным. Он зависит от формы и типа недуга, состояния макроорганизма. У одних лиц болезнь протекает бессимптомно и быстро, у других — тяжело и с осложнениями. Летальность обусловлена серьезными последствиями — энцефалитом, поражением ЦНС и скелета. Врожденная краснуха приводит к глухоте, слепоте, порокам внутренних органов, которые не восстанавливаются.
Специфическая профилактика краснухи заключается в массовой иммунизации населения, которая проводится в соответствии с Национальным календарем прививок. Применяют живую ослабленную ассоциированную вакцину от кори, паротита и краснухи. Допускается введение противокраснушных моновакцин от rubella virus. Прививку ставят годовалым малышам, а затем их ревакцинируют в 6 лет.
Для проведения экстренных профилактических мероприятий используют иммуноглобулин против краснухи, который вводят детям и беременным женщинам, контактировавшим с больными.
Неспецифические меры профилактики:
Изоляция больных, Защита организма от сквозняков и переохлаждения, Исключение контактов с больными людьми, Соблюдение правил личной гигиены, Укрепление иммунитета, Здоровый образ жизни, Санитарно-просветительская работа о важности прививки. Эти предупреждающие меры малорезультативны без вакцинации, поскольку инфекция клинически проявляется не сразу, а вирус быстро распространяется до изоляции больного
Именно поэтому иммунизация взрослых и детей является основным способом защиты от Rubella. В настоящее время в нашей стране привито от краснухи около 90% населения
Эти предупреждающие меры малорезультативны без вакцинации, поскольку инфекция клинически проявляется не сразу, а вирус быстро распространяется до изоляции больного. Именно поэтому иммунизация взрослых и детей является основным способом защиты от Rubella. В настоящее время в нашей стране привито от краснухи около 90% населения.
Виды анализов крови на краснуху
На третий-четвертый день болезни иммунная система организма начинает активно вырабатывать антитела (IgM). Их количество максимально увеличивается приблизительно к третьей неделе инфекционного процесса. Потом появляются антитела группы A и G. При появлении в организме чужеродных белков вырабатываются иммуноглобулины IgG, а антитела IgA которые отвечают за уничтожение белка, формируемого вирусом краснухи.
Анализ на антитела к краснухе может выполняться методом серологической диагностики, а именно посредством РРД (реакции радиальной диффузии) и реакции торможения гемагглютинации. Серологический метод исследований нельзя назвать точными: он дает ложные результаты как минимум в 25% случаев. Помимо этого, с помощью таких способов достаточно трудно вычислить класс защитных антител, и согласно этому, получить точные данные о продолжительности заболевания и этапе его развития. Поэтому в нынешнее время серологическое исследование краснухи применяется все реже и реже.
Более достоверный метод обнаружения вируса краснухи – анализ на антитела путем иммуноферментного анализа (ИФА). С его помощью можно с достаточной точностью подтвердить наличие антител к вирусу краснухи и определить их тип, то есть узнать о том, в какой конкретно фазе протекает инфекционный процесс. Как показывает практика, иммуноферментный анализ крови чаще всего применяют для тех, кто входит в группу риска – это беременные женщины и дети младше 14 лет.
Еще одним эффективным способом, помогающим определить наличие РНК вируса в моче, крови, мокроте и других биологических материалах, считается метод ПЦР – полимеразной цепной реакции. Зачастую для анализа на краснуху этим способом используется венозная кровь, а в случае подозрения на заражение внутриутробное – кровь из пуповины, ворсинки хориона или околоплодные воды. С помощью метода ПЦР диагностики можно получить достаточно точные результаты, причем даже при слишком малом количестве следов присутствия вируса в организме. Тем не менее для анализа на краснуху чаще всего используется метод ИФА. К ПЦР прибегают только в том случае, если требуется повторный анализ для опровержения или подтверждения результатов. Это объясняется тем, что данное исследование – одно из наиболее дорогостоящих. Метод ПЦР предъявляет очень высокие требования к оборудованию для диагностики.
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания краснуха бывает:
1. Приобретённой:
- типичная;
- атипичная (без высыпаний);
- инаппарантной (субклинические формы, в основном только по выявлению антител);
2. Врождённой:
- с врождённым пороком сердца;
- с поражением нервных структур;
- с поражением слухового пути;
- с поражением глаз;
- смешанные.
Выделяют три степени тяжести краснухи:
- лёгкая;
- средняя;
- тяжёлая.
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Лечебные процедуры
Целью лечебных мероприятий при краснухе является ликвидация неприятных симптомов — лихорадки, зуда кожи, цефалгии. Этиотропная терапия инфекции не разработана. Вирус элиминируется из организма больного благодаря формированию стойкого иммунного ответа. Это приводит к самостоятельному выздоровлению пациента. Дети легко справляются с недугом без медикаментозного воздействия. Им назначают лишь постельный режим и обильное питье. Взрослым и подросткам с тяжелыми формами краснухи требуется симптоматическая и патогенетическая терапия.
Больным назначают полный покой и следующие группы препаратов:
- Десенсибилизирующие средства – «Супрастинекс», «Лорагексал», «Зодак»,
- НПВС – «Нурофен», «Ибуклин», «Нимесулид»,
- Глюкокортикостероидные препараты – «Преднизолон», «Гидрокортизон».
Гормонотерапию проводят в запущенных случаях, когда у больного имеются стойкие и не проходящие симптомы заболевания, или же развились тяжелые осложнения вирусной инфекции. Если высыпания на коже зудят и причиняют больному дискомфорт, следует использовать местные средства — гели, кремы, мази и растворы. Патогенетическое лечение заключается в проведении дезинтоксикации, применении жаропонижающих и седативных средств. Врожденная краснуха относится к неизлечимым недугам.
Расшифровка анализа
Есть этот иммунитет или нет, покажет анализ на краснуху. Его лучше сдавать еще в период планирования ребенка, т.к., если женщина не болела ей в детстве, она может сделать прививку.
Как делают анализ на краснуху? Это анализ крови, которую берут из вены. Особой подготовки к процедуре не нужно. Следует лишь отказаться от жирной пищи в течение последних 8 часов и не употреблять алкоголь (последнее и так исключается при беременности). Как и любой анализ крови, его сдают натощак.
Понять результаты не сложно, расшифровка этого анализа крови простая
Важно лишь понять, положительный анализ или отрицательный. У человека есть 2 вида антител, которые противостоят этому заболеванию
Если вы делали анализ крови на краснуху, то у вас могут обнаружить или не обнаружить антитела класса IgM, которые вырабатываются в начале заболевания, и антитела класса IgG, которые появляются после того, как человек переболел или же прошел вакцинацию. Благодаря ним повторное заражение исключено.
Есть четыре возможных варианта сочетания этих антител в крови.
- Беременной женщине ничего не угрожает: IgG +, т.е. положительный, а IgM -, т.е. отрицательный. У нее сильный иммунитет к этой болезни. Этот результат считается эталонным, т.е. это норма.
- Есть вероятность заражения при беременности, но болезни нет. Тогда оба показателя со знаком «минус», т.е. в крови нет этих антител. IgG – и IgM -. Женщина до этого не перенесла краснуху, но в данный момент она здорова. Ей необходимо ограничивать свои контакты, чтобы не заразиться. Если пациентка еще не беременна, а только планирует ребенка, стоит подумать о прививке.
- Женщина недавно перенесла краснуху. Тогда анализ крови на антитела будет положительный, т.е. и IgG+ и IgM+. У женщины уже есть иммунитет, который будет препятствовать дальнейшему заражению. Но в ее крови в этот период повышается уровень антител, что не очень хорошо для развития плода. При беременности придется пройти курс лечения, чтобы снизить уровень антител IgM. Если женщина только планирует беременность, ей лучше подождать, пока все придет в норму.
- Беременная болеет. Это самый плохой вариант из всех 4 возможных, когда IgM +, т.е. положительный, а IgG -, т.е. отрицательный. У пациента нет иммунитета к заболеванию, а повышенное количество IgM говорит о том, что заражение краснухой произошло не так давно. Точную цифру назвать сложно, могло пройти всего 3 недели после заражения, а могло и 3 месяца. Что и как делать в такой ситуации, должен решать врач, предварительно проведя дополнительные обследования.
Этиопатогенез и эпидпроцесс
Этиопатогенетические и эпидемиологические особенности инфекции в настоящее время хорошо изучены и точно определены. Краснуха относится к группе детских заболеваний. Именно этот контингент населения легче всего переносит патологию и быстро выздоравливает без развития негативных последствий. Взрослые лица тоже болеют краснухой, но намного реже. Болезнь у них протекает тяжело и часто заканчивается неблагоприятно.
Rubella virus — опасный микроорганизм, резистентный к гипотермии и чувствительный к высушиванию, нагреванию, дезинфектантам, ультрафиолету и химическим веществам. Чтобы произошло заражение, необходим тесный и долгий контакт здорового человека с больным. Это связано с абсолютной неустойчивостью микроба во внешней среде.
Источником Rubella virus является инфицированный человек. Он выделяют микробы во время чихания, кашля, разговора. Этот процесс протекает максимально активно за 7 дней до первых высыпаний, в разгар болезни и в течение 5 дней после исчезновения последних элементов. Основной путь распространения приобретенной инфекции – аэрогенный. Возможно заражение в результате прямого контакта здорового и больного человека, даже если у него отсутствуют явные клинические признаки. Контактно-бытовой путь реализуется при пользовании общей посудой или игрушками. В эпидемическом отношении этот способ заражения не является значимым.
Врожденная краснуха передается трансплацентарным путем через кровь от инфицированной матери плоду. Rubella virus поражает эндотелиальную оболочку плацентарных капилляров, что приводит к гипоксии плода, подавлению митотической активности эмбриональных клеток, генерализации инфекции и развитию мультисистемной патологии.
Краснуха отличается высокой и общей восприимчивостью. Чаще всего болезнь регистрируется у детей 3-4 лет. Группу риска также составляют:
- Члены многодетных семей,
- Медики,
- Воспитатели, учителя и их помощники,
- Лица, не болевшие краснухой и не привитые.
Вспышки краснухи регистрируются в коллективах, преимущественно детских. Чаще всего заражаются ученики одного класса и школы, воспитанники одной группы, участники клуба по интересам, посетители спортивного заведения. Постоянный и тесный контакт является причиной заражения всех, у кого нет иммунитета к Rubella virus .
Особое внимание медиков обращено на состояние беременных женщин. В начале прошлого века ученые увидели тесную взаимосвязь между врожденными пороками зрительного анализатора у ребенка и краснухой, которую при беременности перенесла его мать
На сегодняшний день доказано, что вирусы проникают через трансплацентарный барьер и поражают внутренние структуры плода.
Патогенетические звенья инфекции:
- Внедрение возбудителя в организм,
- Фиксация его на слизистой оболочке респираторного тракта,
- Проникновение микробов в регионарные лимфоузлы,
- Иих размножение и накопление,
- Вирусемия — циркуляция вирусов в кровяном русле,
- Поражение других лимфоузлов и кожи.
Что могут означать показатели anti rubella igg при беременности?
Аnti rubella igg при беременности – антитела класса IgG к вирусу краснухи, которые обеспечивают защиту от повторного инфицирования. При первичном заражении беременной, существует риск развития дефектов плода или угроза выкидыша.
Краснуха опасна при беременности тем, что это заболевание связано с внутриутробным инфицированием плода. Особую опасность для будущего младенца представляет заражение матери в начале беременности, что является показанием к искусственному ее прерыванию (аборту) .
При передаче инфекции от матери к плоду, вирус краснухи сначала поражает эндотелий капилляров плаценты, вызывая гипоксию плода (кислородное голодание будущего младенца) , а далее поражаются эмбриональные ткани, где вирус сдерживает активность клеток, что впоследствии может привести к неврологическим проблемам у новорожденного.
При инфицировании матери краснухой во 2-м триместре беременности, угроза возникновения патологий для плода минимальна, однако, опасность отставания будущего ребенка в росте, все же остается.
При заражении в более поздние сроки беременности (13-16-я недели и позже) , развитие дефектов такого рода снижается, но определенный риск существует практически до конца периода вынашивания младенца. Инфицирование на последнем месяце беременности может привести к рождению ребеночка с признаками краснухи.
Антитела, защищающие от повторной инфекции, начинают вырабатываться через несколько недель с наступления момента заражения, проявляются после окончания инфекционного заболевания и существуют пожизненно.
Чтобы избежать заражения во время беременности этим заболеванием, которое может навредить нормальному развитию будущего ребенка, проводят своевременное TоRCH-исследование на наличие группы инфекций, в число которых входит и краснуха: токсоплазмоза (toxoplasmosis) , краснухи (rubella) , цитомегаловирусной инфекции (сytomegalia) и герпеса (herpes) , считающихся вредными недугами для развития новорожденного.

Диагноз ставится на основе полученных лабораторных исследований. Для диагностики достаточно анализа на краснуху, при котором выявляются антитела IgM и IgG, позволяющие определить реакцию иммунитета к прививке.
Очень важно следить за показателями anti rubella igg при беременности. Если IgG к вирусу краснухи выявлено в концентрации до 10 Ед/мл, то это показатель низкого уровня
Показатель аnti-Rubella-IgG, составляющий 10 Ед/мл и более, говорит о том, что против данного вируса выработан иммунитет и переживать за возможное заражение не стоит. При необходимости делают дополнительные анализы. Выявленный рост показателя rubella igg при сравнении с предыдущими данными, показывает остроту процесса.
Регулярное (каждые 2-3 недели) , последовательное исследование уровня IgG-антител у беременной позволяет выявить врожденное заражение и возрастание показателей. Если уровень IgG при повторном обследовании не увеличивается, то беспокоиться не о чем, но если уровень rubella-igg возрастает – здесь вопрос уже стоит о вынужденном прерывании беременности.
Поскольку краснуха является острым вирусно-инфекционным заболеванием, при заражении беременной женщины происходит передача инфекции от матери к плоду (трансплацентарно) , что негативно отражается на развитии будущего ребенка (тяжелые пороки) и даже чревато самопроизвольным прерыванием беременности (выкидышем) .
Важно на протяжении всей беременности находиться под наблюдением врача-гинеколога. Только своевременная диагностика на наличие TОRCH-инфекций, может уберечь от нежелательных последствий
Итак, для рождения здорового ребенка, необходимо регулярно посещать медицинское учреждение и проходить диагностику на наличие инфекций класса IgG
Обследование до планируемой беременности также очень важно
По материалам provizor.org
History
Rubella was first described in the mid-eighteenth century. German physician and chemist, Friedrich Hoffmann, made the first clinical description of rubella in 1740, which was confirmed by de Bergen in 1752 and Orlow in 1758.
In 1814, George de Maton first suggested that it be considered a disease distinct from both measles and scarlet fever. All these physicians were German, and the disease was known as Rötheln (contemporary German Röteln), Rötlich means «redish» or «pink» in German. The fact that three Germans described it led to the common name of «German measles.» Henry Veale, an English Royal Artillery surgeon, described an outbreak in India. He coined the name «rubella» (from the Latin word, meaning «little red») in 1866.
It was formally recognised as an individual entity in 1881, at the International Congress of Medicine in London. In 1914, Alfred Fabian Hess theorised that rubella was caused by a virus, based on work with monkeys. In 1938, Hiro and Tosaka confirmed this by passing the disease to children using filtered nasal washings from acute cases.
In 1940, there was a widespread epidemic of rubella in Australia. Subsequently, ophthalmologist Norman McAllister Gregg found 78 cases of congenital cataracts in infants and 68 of them were born to mothers who had caught rubella in early pregnancy. Gregg published an account, Congenital Cataract Following German Measles in the Mother, in 1941. He described a variety of problems now known as congenital rubella syndrome (CRS) and noticed that the earlier the mother was infected, the worse the damage was. Since no vaccine was yet available, some popular magazines promoted the idea of «German measles parties» for infected children to spread the disease to other children (especially girls) to immunize them for life and protect them from later catching the disease when pregnant. The virus was isolated in tissue culture in 1962 by two separate groups led by physicians Paul Douglas Parkman and Thomas Huckle Weller.
There was a pandemic of rubella between 1962 and 1965, starting in Europe and spreading to the United States. In the years 1964–65, the United States had an estimated 12.5 million rubella cases. This led to 11,000 miscarriages or therapeutic abortions and 20,000 cases of congenital rubella syndrome. Of these, 2,100 died as neonates, 12,000 were deaf, 3,580 were blind, and 1,800 were intellectually disabled. In New York alone, CRS affected 1% of all births.
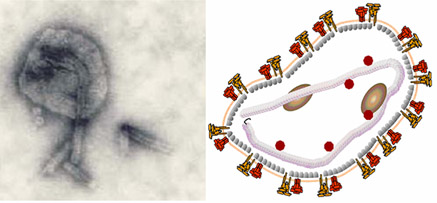
In 1967, the molecular structure of rubella was observed under electron microscopy using antigen-antibody complexes by Jennifer M. Best, June Almeida, J E Banatvala and A P Waterson.
In 1969, a live attenuated virus vaccine was licensed. In the early 1970s, a triple vaccine containing attenuated measles, mumps and rubella (MMR) viruses was introduced. By 2006, confirmed cases in the Americas had dropped below 3000 a year. However, a 2007 outbreak in Argentina, Brazil, and Chile pushed the cases to 13,000 that year.
On January 22, 2014, the World Health Organization (WHO) and the Pan American Health Organization declared and certified Colombia free of rubella and became the first Latin American country to eliminate the disease within its borders. On April 29, 2015, the Americas became the first WHO region to officially eradicate the disease. The last non-imported cases occurred in 2009 in Argentina and Brazil. Pan-American Health Organization director remarked «The fight against rubella has taken more than 15 years, but it has paid off with what I believe will be one of the most important pan-American public health achievements of the 21st Century.» The declaration was made after 165 million health records and genetically confirming that all recent cases were caused by known imported strains of the virus. Rubella is still common in some regions of the world and Susan E. Reef, team lead for rubella at the C.D.C.’s global immunization division, who joined in the announcement, said there was no chance it would be eradicated worldwide before 2020. Rubella is the third disease to be eliminated from the western hemisphere with vaccination after smallpox and polio.
WHO response
WHO recommends that all countries that have not yet introduced rubella vaccine should consider doing so using existing, well-established measles immunization programmes. To-date, four WHO regions have established goals to eliminate this preventable cause of birth defects. In 2015, the WHO Region of the Americas became the first in the world to be declared free of endemic transmission of rubella.
The number of countries using rubella vaccines in their national programme continues to steadily increase. As of December 2018, 168 out of 194 countries had introduced rubella vaccines and global coverage was estimated at 69%. Reported rubella cases declined 97%, from 670 894 cases in 102 countries in 2000 to 14 621 cases in 151 countries in 2018. CRS rates are highest in the WHO African and South-East Asian regions where vaccination coverage is lowest.
In April 2012, the Measles Initiative – now known as the Measles & Rubella Initiative – launched a Global Measles and Rubella Strategic Plan which covers the period 2012-2020. The Plan includes a series of global goals for 2020.
By the end of 2020
Achieve measles and rubella elimination in at least 5 WHO regions.
Based on the 2018 Global Vaccine Action Plan (GVAP) Assessment Report by the WHO Strategic Advisory Group of Experts (SAGE) on Immunization, rubella control is lagging, with 26 countries still do introduce the vaccine, while two regions (African and Eastern Mediterranean) have not yet set rubella elimination or control targets.
SAGE recommends that rubella vaccination should be incorporated into immunization programmes, as quickly as possible, to ensure additional gains in controlling rubella can be made. As one of the founding members of the Measles & Rubella Initiative, WHO provides technical support to governments and communities to improve routine immunization programmes and hold targeted vaccination campaigns. In addition, the WHO Global Measles and Rubella Laboratory Network supports the diagnosis of rubella and CRS cases and tracking of the spread of rubella viruses.
Epidemiology
Rubella occurs worldwide. The virus tends to peak during the spring in countries with temperate climates. Before the vaccine against rubella was introduced in 1969, widespread outbreaks usually occurred every 6–9 years in the United States and 3–5 years in Europe, mostly affecting children in the 5-9 year old age group. Since the introduction of vaccine, occurrences have become rare in those countries with high uptake rates.
Vaccination has interrupted the transmission of rubella in the Americas: no endemic case has been observed since February 2009. Vaccination is still strongly recommended as the virus could be reintroduced from other continents should vaccination rates in the Americas drop. During the epidemic in the U.S. between 1962–1965, rubella virus infections during pregnancy were estimated to have caused 30,000 stillbirths and 20,000 children to be born impaired or disabled as a result of CRS.
Universal immunisation producing a high level of herd immunity is important in the control of epidemics of rubella.
In the UK, there remains a large population of men susceptible to rubella who have not been vaccinated. Outbreaks of rubella occurred amongst many young men in the UK in 1993 and in 1996 the infection was transmitted to pregnant women, many of whom were immigrants and were susceptible. Outbreaks still arise, usually in developing countries where the vaccine is not as accessible. The complications encountered in pregnancy from rubella infection (miscarriage, fetal death, congenital rubella syndrome) are more common in Africa and Southeast Asia at a rate of 121 per 100,000 live births compared to 2 per 100,000 live births in the Americas and Europe.
In Japan, 15,000 cases of rubella and 43 cases of congenital rubella syndrome were reported to the National Epidemiological Surveillance of Infectious Diseases between October 15, 2012, and March 2, 2014 during the 2012–13 rubella outbreak in Japan. They mainly occurred in men of ages 31 to 51 and young adults aged 24–34.
Что представляет собой этот вирус?
Распространение вируса Эпштейна — Барр чрезвычайно высоко, особенно в странах африканского континента. Для этой территории характерно заражение более чем 95 % населения. Наиболее часто болеют маленькие дети и подростки.
Данный вирус относится к семейству герпес-вирусов. Чаще всего он вызывает такое заболевание, как инфекционный мононуклеоз. Но может также быть причиной злокачественных лимфом, назофарингеальной карциномы (злокачественного новообразования носоглотки), синдрома хронической усталости.
Особенностью его является то, что он долгое время способен находиться в организме в «спящем состоянии», а именно в В-лимфоцитах. Далее в зависимости от уровня иммунного ответа возможно несколько исходов заболевания. Во-первых, вирус и дальше до конца жизни человека может находиться в лимфоцитах, не вызывая никаких симптомов. Во-вторых, возможна самостоятельная эллиминация, то есть удаление вируса из организма. В-третьих, вирус может выйти из лимфоцита в кровь, что вызывает активный иммунный ответ и выраженные симптомы. Чаще всего они протекают по типу инфекционного мононуклеоза. И наиболее неблагоприятный вариант — тот, при котором В-лимфоциты вдруг начинают неконтролируемо делиться, что приводит к развитию опухолевого процесса.

Until 2018, Rubiviruses were classified as part of the family Togaviridae, but have since been changed to be the sole genus of the family Matonaviridae. This new family is named after George de Maton, who in 1814 first distinguished rubella from measles and scarlet fever. This change was made by the International Committee on the Taxonomy of Viruses (ICTV), the central governing body for viral classification. Matonaviridae remains part of the realm that it was already in as Togaviridae, Riboviria, because of its RNA genome and RNA dependent RNA polymerase. There were several reasons given for the change.
Transmission
The other members of the Togaviridae were the genus Alphavirus. These are usually arthropod-borne (ARBO) viruses. RuV, on the other hand, is a respiratory-transmitted between humans.
Morphology
While alphavirus virions are spherical and contain an icosahedral nucleocapsid, RuV virions are pleiomorphic and do not contain icosahedral nucleocapsids.
Список литературы
-
Всемирная организация здравоохранения. Краснуха. Информационный биллютень, ноябрь 2017. . Дата обращения: 27.03.2018.
-
Авидность иммуноглобулина G к вирусу краснухи при поствакцинальном и постинфекционном иммунитете / Р.Г. Десятскова, А.И. Заргарьянц, A.B. Степанов, В.В. Зверев // Журн. микробиол. 2007. — № 4. — С. 6-11.
-
Бектимиров, Т.А. Мировой опыт иммунопрофилактики краснухи / Т.А. Бектимиров // Вакцинация. Новости вакцинопрофилактики. — 2004. Т. 6, № 36. — С. 3-4.
-
Казанцев, А.П. Внутриутробные инфекционные заболевания детей и их профилактика / А.П. Казанцев, Н.И. Попова. Л. : Медицина, 1980.-232 с.
-
Клинические проявления врожденной краснухи / JI.JI. Нисевич, Е.В. Бахмут, A.M. Миракилова и др. // Педиатрия. — 1992. — № 10. -С. 6-11.
-
Особенности краснухи у детей. / Г.И. Тюнников, Л. Н. Яшина, С. В. Серегин, В. А.Терновой и др. // Журнал эпидемиологии, микробиологии и иммунологии. — 2007. — №6. — С.26-29.
-
СП 3.1.2952 -11 «Профилактика кори, краснухи и эпидемического паротита».
https://probolezny.ru/static/logo_pb.png
Выберите свой город
Вход в личный кабинет
Диагностика
Краснуха схожа по проявлению с многими другими заболеваниями, например, с человеческим парвовирусом, энтеровирусом, некоторыми арбовирусами и аденовирусами, вирусом Эпштейн-Барр, скарлатиной и токсическими реакциями на лекарства.
Для подтверждения инфицирования человека обычно делается один из трех тестов. Краснуха с положительным IgG результатом будет указана в случае текущего недуга.
Острая форма инфекции может быть идентифицирована положительной вирусной культурой. Для этого метода исследуются образцы из носовых пазух, горла, крови, мочи или спинномозговой жидкости пациента. Хотя данный способ очень точен, этот тест весьма трудоемкий и обычно не применяется для простой идентификации вируса.
Метод ПЦР проводится при появлении сыпи для определения РНК вируса и исключения других возможных причин у самого больного и у контактирующих с этим человеком. При этом рассматриваются кровь и материалы из носоглотки.
Серологические тесты самые популярные, и именно они обычно проводятся для женщины, которая уже вынашивает малыша или только собирается это сделать. Они обнаруживают антитела, которые вырабатывает иммунная система в ответ на чужеродное вторжение. Принято выполнять тест для антигенов иммуноглобулинов G и M групп.
Острая форма болезни подтверждается, когда уровень антител IgG к вирусу краснухи положительный и, кроме того, установлено присутствие веществ класса IgM.