Бронхиальная астма
Содержание:
Лечение
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
Как лечат астму
Цель лечения бронхиальной астмы, во-первых, быстрое купирование начавшегося приступа, и второе, профилактика нового приступа, что обозначается как контроль заболевания, желательно длительный контроль. Лечение астмы ступенчатое, где каждая ступень включает в себя различные лекарственные варианты, начинаясь с простого и минимально вредного препарата, постепенно продвигаясь в терапии к более сложному сочетанию лекарств и токсичному. Без лекарств астму невозможно вылечить и пока это данность.
Сегодня появились лекарственные средства достаточной эффективности, что даже позволяют многочисленным астматикам норвежских лыжных команд занимать призовые места на всех соревнованиях. И норвежские лыжники и весь мир сегодня для предотвращения и профилактики приступов астмы на первой ступени терапии использует удобные портативные ингаляционные устройства.
В ингаляторе содержится лекарство, расширяющие просвет бронха, и снимающие аллергическую реакцию гормональные компоненты, то есть вся лекарственная начинка воздействует именно на механизм развития патологического процесса. Ингаляторы бывают порошковые и аэрозольные, а клапан позволяет точно дозировать препарат. Это удобное и безопасное устройство, пользоваться им может даже ребёнок, но главное, препарат подаётся именно туда, где происходит неладное.
Таблетки и инъекции используются позже, когда бронхиальная астма тяжелее и плохо реагирует на лечение. Растворы для инъекций и таблетки также расширяют бронхи и снимают аллергический компонент, и конечно, купируют воспалительную реакцию, но как любое лекарство имеют и побочное токсическое действие, чего практически лишены ингаляционные формы.
Когда у пациента впервые диагностируется астма или только подозревается, то сразу же приступают к её лечению. Если реакция на применение ингаляционных средств почти никакая, то продолжают обследование для выяснения истинной причины — другого заболевания.
Когда пациент жалуется на симптомы, но они как бы похожи на астму, но всё-таки не характерны для неё, то есть вероятность астмы по диагностическим критериям невысока, тоже могут назначить ингаляционные средства, и если результата не будет, то тогда с полной уверенностью астму отметают.
Если у пациента фифти-фифти, то есть столько же «за» астму, сколько и «против» астмы, то тоже начинают лечение. В данной ситуации руководствуются принципом: если поможет — астма, не поможет — не астма.При тяжёлой астме, во время обострения обязательна госпитализация, потому что астма может привести к смерти, и после выписки таких пациентов должны прицельно наблюдать в течение года
Лечение в больнице предлагается и при неэффективности амбулаторной терапии, здесь учитывается и психологический момент — не так страшно на глазах у врачей, что немаловажно для психосоматического заболевания
Лечение бронхиальной астмы
Основу лечения астмы вне зависимости от частоты и интенсивности приступов составляют:
- соблюдение элиминационной диеты;
- прекращение контакта с возможными аллергенами;
- рациональное трудоустройство.
Для уменьшения выраженности сенсибилизации организма проводят специфическую (если аллерген известен) или неспецифическую (если аллерген не установлен) гипосенсибилизирующую терапию.
Для купирования приступов удушья пациентам обычно назначают бета-адреномиметики в аэрозольной форме. Достаточно эффективны и аэрозоли м-холинолитиков.
С целью профилактики приступов удушья используют ксантиновые производные в форме таблеток с пролонгированным эффектом действия.
В последние годы для лечения астмы стали применять антагонисты кальция и препараты, препятствующие дегрануляции тучных клеток.
В комплексную терапию тяжелых форм заболевания включают кортикостероидные гормоны в таблетированном или инъекционном виде.
С целью улучшения отхождения мокроты могут назначаться муколитические и отхаркивающие препараты.
Обязательно проводят активное лечение других заболеваний дыхательной системы (бронхопневмонии, хронические бронхиты).
 Отмечается рост заболеваемости астмой у детей
Отмечается рост заболеваемости астмой у детей
По мере улучшения состояния пациента врач постепенно снижает дозировки лекарственных средств.
Консервативные методы лечения
Взрослый человек имеет мало шансов на полное излечение бронхиальной астмы. Основная задача терапии – увеличение периода ремиссии (спокойствия). Для этого необходимо принимать лекарства симптоматического и базисного воздействия.
Некоторые взрослые опасаются принимать препараты базисного лечения из-за гормонов и других сильнодействующих веществ в их составе. Однако врачи объясняют, что только таким способом можно контролировать бронхиальную астму, уменьшать воспалительные процессы, предотвращать появление сильного кашля.
Острые приступы астмы купируют препаратами короткого действия («Сальбутамол», «Фенотерол»). Они мгновенно блокируют бронхоспазм, расслабляют гладкую мускулатуру, расширяют дыхательный просвет, предотвращают появление отека. Такие лекарства облегчают состояние взрослого, но не воздействуют на причину болезни.
Для ослабления приступов кашля применяют препараты симптоматического лечения. Муколитики («Мукалтин», «АЦЦ») разжижают мокроту в бронхах, а отхаркивающие средства («Термопсис», «Алтейка») стимулируют выталкивание слизи.
Бронхиальная астма требует постоянного контроля. Взрослые больные регулярно посещают врача, рассказывают о длительности и особенностях кашлевых симптомов, проходят диагностические обследования. На основании их результатов пульмонолог корректирует схему лечения путем изменения дозировки или введения препаратов последнего поколения.
Причины
Причины бронхиальной астмы заключаются в повышенной чувствительности бронхов к внешним раздражителям, которая может быть врожденной аномалией или приобретенным фактором. Если это наследственная предрасположенность или врожденные нарушения в работе организма, то такая астма носит атопический характер.
Более конкретно можно выделить следующие причины болезни:
- Работа на вредном производстве. Профессиональная вредность является распространенной причиной возникновения бронхиальной астмы. Если человек работает на производстве, где воздух загрязнен пылью, постоянными химическими испарениями и другими примесями, то болезнь может проявиться достаточно скоро. Также заболевание может развиться при работе в помещениях с холодным или горячим воздухом без проветривания.
- Вирусные и бактериальные инфекции. Астма у взрослых может быть спровоцирована тяжелой болезнью, например, длительным бронхитом с обструкцией. Вирусы и бактерии, попадая в организм, провоцируют повышение реактивности гладкомышечных компонентов бронхов, что и является причиной появления астмы.
- Курение. Практически каждый курильщик может «похвастаться» хроническим бронхитом, на фоне которого развивается и хроническая бронхиальная астма. Это один из сильнейших факторов, поддерживающих в бронхах постоянный воспалительный процесс.
- Экологическая обстановка в месте проживания. Влажный и холодный климат негативно сказывается на состоянии бронхов. Также вредное влияние оказывает наличие вблизи места проживания промышленных предприятий, крупных транспортных магистралей. Реже болеют бронхиальной астмой люди из сельской местности, а также проживающие в сухом и теплом климате.
- Медикаменты. Лекарственные препараты вполне могут вызвать приступ, а затем и хроническое течение бронхиальной астмы. К таким медикаментам относятся аспирин и другие нестероидные противовоспалительные препараты.
Причины бронхиальной астмы заключаются в повышенной чувствительности бронхов к внешним раздражителям
Также на появление заболевания оказывают влияние тяжелые физические нагрузки вкупе со сниженным иммунитетом, постоянная нервозность и стрессы, неграмотное лечение других болезней.
Перспективы излечения
На вопрос пациентов, лечится ли бронхиальная астма, врачи отвечают отрицательно – в организме происходят необратимые изменения. Как вылечится от астмы медицина не знает, но на вопрос возможно ли сделать так, чтобы она прошла на некоторое время и не мешала жить, ответ есть
Врачам важно объяснить пациентам, что бронхиальную астму можно вылечить так, чтобы самочувствие улучшилось и не мешало полноценной жизнью
Главное – соблюдать правила базисной терапии и профилактические меры – это замедлит развитие патологии. Бронхиальная астма требует от астматиков наличия ингалятора. Когда заболевание находится в легкой фазе для лечения достаточно соблюдать диету и профилактические меры.
Астма – патология хронической формы, прогрессирует через воспалительный процесс в бронхах, вызванный неправильной реакцией иммунной системы. Этот процесс не проходит приемом лекарственных препаратов.
Как возникает астма
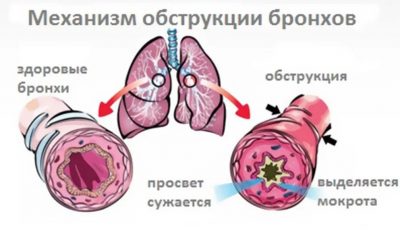
Бронхиальная астма зиждется на воспалении дыхательных путей, причём воспаление может вызываться и бактериями, и вирусами, и простейшими микроорганизмами — кем угодно. Но очень часто первый приступ болезни возникает именно после перенесённой инфекции, а поскольку каждый человек в среднем шесть раз за год переносит вирусную инфекцию — простуду, повод для развития астмы возникает довольно часто. Сам приступ удушья возникает непосредственно из-за резкого сужения просвета бронхов, как правило, на фоне уже имеющегося воспалительного сужения.
Слизистая в состоянии воспаления пропитана избытком жидкости и во множестве собираются иммунные клетки, по малейшему поводу выбрасывающие биологически активные вещества. Залетевший с воздушным потоком крохотный аллерген падает на рыхлую отёчную слизистую, и тут же к нему устремляются толпы иммунных клеток, выбрасывающих продукты, которые должны убить аллерген, но аллерген не живой организм, его нельзя убить. Слизистая ещё больше отекает, суживая просвет, и воздух может пройти по бронху только при приложении усилия. Начинается удушье, все нормальные люди боятся смерти от недостатка воздуха, а от выброса «гормонов страха» приступ ещё больше усиливается.
Факторы развития астмы
Существует целый ряд факторов риска, способствующих возникновению и развитию бронхиальной астмы у определённых лиц.
Наследственность
Генетическому фактору уделяется большое внимание. Описаны случаи конкордантности, то есть когда оба из однояйцевых близнецов болели бронхиальной астмой
Часто в клинической практике встречаются случаи астмы у детей, матери которых больны астмой; или случаи в нескольких поколениях одной и той же семьи. В результате клинико-генеалогического анализа обнаружено, что у 1/3 больных заболевание носит наследственный характер. Существует термин атопическая бронхиальная астма — аллергическая (экзогенная) бронхиальная астма, имеющая наследственный характер. В этом случае, при наличии астмы у одного из родителей, вероятность астмы у ребёнка составляет 20—30 %, а если больны оба родителя, эта вероятность достигает 75 %.
Исследование PASTURE, в рамках которого наблюдали за формированием атопии у новорождённых в семьях фермеров и у монозиготных близнецов показало, что, несмотря на генетическую предрасположенность, развитие заболевания можно предотвратить, исключая провоцирующие аллергены и путём коррекции иммунного ответа в период беременности. Норвежскими учёными (Matthias Wjst et al.) установлено, что место и время рождения не влияют на формирование аллергических реакций и бронхиальной астмы.
Профессиональные факторы. Влияние биологической и минеральной пыли, вредных газов и испарений на возникновение респираторных заболеваний исследовалось у 9144 человек в 26 центрах в исследовании ECRHS. Женщины в основном контактировали с биологической пылью, а мужчины в 3—4 раза чаще, чем женщины, — с минеральной пылью, вредными газами и испарениями. Хронический кашель с выделением мокроты чаще возникал у лиц, контактировавших с вредными факторами, именно в этой популяции зарегистрированы случаи впервые возникшей бронхиальной астмы. С течением времени неспецифическая гиперреактивность бронхов у лиц с профессиональной астмой не исчезает, даже при уменьшении контакта с вредным профессиональным фактором. Установлено, что тяжесть профессиональной астмы в основном определяется продолжительностью заболевания и выраженностью симптомов, не зависит от возраста, пола, вредного профессионального фактора, атопии, курения.
Экологические факторы. 9-летнее эпидемиологическое исследование ECRHS-II, включившее 6588 здоровых лиц, подвергавшихся в течение указанного периода воздействию ряда неблагоприятных факторов (выхлопные газы, дым, повышенная влажность, вредные испарения и др.), показало, что у 3 % наблюдаемых в конце исследования возникли жалобы, соответствующие поражению дыхательной системы. После статистического анализа демографических, эпидемиологических и клинических данных был сделан вывод, что от 3 до 6 % новых случаев заболевания провоцируются воздействием поллютантов.
Питание. Исследования во Франции, Мексике, Чили, Великобритании, Италии по влиянию характера питания на течение заболевания показали, что лица, употребляющие продукты растительного происхождения, соки, богатые витаминами, клетчаткой, антиоксидантами, имеют незначительную тенденцию к более благоприятному течению бронхиальной астмы, в то время как употребление продуктов животного происхождения, богатых жирами, белками и рафинированными легкоусваиваемыми углеводами, связано с тяжёлым течением заболевания и частыми обострениями.
Моющие средства. 10-летнее исследование ECRHS в 10 странах Евросоюза показало, что моющие средства для пола и чистящие аэрозоли содержат вещества, провоцирующие астму у взрослых; с применением этих средств связывают около 18 % новых случаев.
Микроорганизмы. Долгое время существовало представление о существовании астмы инфекционно-аллергической природы (классификация Адо и Булатова).
Избыточный вес. По данным различных исследований, у детей, которые страдают от ожирения, риск развития бронхиальной астмы увеличивается на 52 %.
Симптомы и признаки астмы, фото

Симптомы астмы, фото
Так как астма бывает сердечной, бронхиальной или лекарственной, то и симптомы различаются. Однако первые признаки астмы одинаковы – сильный сухой кашель и затрудненное дыхание.
При аллергической астме симптомы следующие:
- Появляется кашель;
- При дыхании возникает свист;
- Человек совершает вдохи и выдохи с частотой более 16/минуту;
- В области грудной клетки возникают болезненные ощущения;
- Эти признаки очевидны при контакте пациента с аллергеном.
Для сердечной астмы характерны следующие симптомы:
- Приступы кашля и удушья возникает ночью во сне;
- В горизонтальном положении дыхание становится затрудненным, поэтому человек принимает положение полусидя;
- Могут возникать и другие признаки, характерные для сердечной недостаточности (отеки, затрудненный вдох);
- При физических нагрузках возникает одышка, живот увеличивается, кожа вокруг носа и губ принимает синюшный оттенок.

Ингалятор при приступе, фото 2
Симптомы бронхиальной астмы ярко выражены:
- Сухой сильный кашель;
- Одышка, которая становится сильнее при возникновении приступа;
- Для приступов характерны сильный кашель и одышка, после чего выделяется обильная мокрота;
- Сдавленность и тяжесть в грудной клетке;
- Приступы заканчиваются резко, как и начинаются;
- Ночью происходят обострения из-за затрудненного дыхания в горизонтальном положении. В результате пациент может всю ночь задыхаться от кашля;
- Во время дыхания слышны характерные свисты.
При обнаружении любых симптомов нужно обязательно обратиться к специалисту для верной постановки диагноза и, при необходимости, начать лечение.
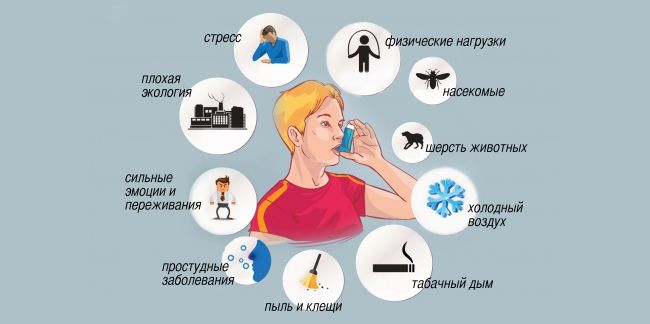
Провокаторы астмы
Причин для возникновения астмы много, её сегодня специалисты определяют как «гетерогенное» заболевание, буквально, разнородное или много причинное. Но точно известно, что на фоне хронического воспаления слизистых дыхательных путей возникает большинство случаев астмы, но отнюдь не все заболевания можно объяснить только этим. При астме организм неадекватно реагирует на какие-то определённые раздражители, когда ответ на присутствие неродного ему фактора больше, чем следует.
В роли запускающего болезнь чаще всего выступают аллергены, наполняющие внешнюю среду. Как правило, это природные аллергены, такие как домашняя пыль, шерсть животных, чешуйки хитинового покрова насекомых, споры грибов. Для возбуждения процесса достаточно микроскопической дозы аллергена, даже грамма не требуется. Кстати, научные исследования подтверждают, что чем реже ребёнок сталкивается с такими аллергенами, то есть чем чище окружающий его мир, тем больше вероятность развития у него астмы при первой встрече с ранее недоступным компонентом внешней среды. Так изгнали из квартир тараканов и у следующих поколений людей, никогда не встречавших домашних тараканов, участилась реакция на их аллергены.
Способствует формированию астмы, но не вызывает её, загазованность, профессиональные вредные вещества, табачный дым, продукты питания. Триггерами считают холодный сырой климат, значительные физические, а по факту почти спортивные у нетренированного человека, нагрузки. Сами по себе все они не являются аллергенами, но помогают аллергенам вредить, тоже сужая просвет бронхов. Существует даже астма физического усилия, проявляющаяся при физической нагрузке, как правило, связанная с неадекватным лечением.
У многих из нас существуют причины для возникновения астмы, связанные с работой, вернее, с обстановкой на рабочем месте. Эта форма так и называется — астма на рабочем месте. Веществ, способных вызвать заболевание — сотни, пыль домашняя совсем не похожа на пыль библиотечную, или уличную, или офисную. При рабочей астме к развитию приступа приводит «трудовая» пыль офиса, по составу не совпадающая с домашней. Аналогично происходит на каком-нибудь производстве, где в пыли имеются частицы красок и химических веществ, отсутствующие в квартирах. И получается, что для астмы всегда найдётся повод.
Бронхиальная астма – симптомы (клиническая картина)
Классическое описание этого заболевания принадлежит Г. И. Сокольскому (1838). При аллергической ее форме приступы удушья начинаются внезапно в резкой форме и обычно быстро прекращаются. Состояние больных в межприступный период вполне удовлетворительное. Приступы удушья, возникающие на фоне хронических инфекционных поражений дыхательных путей и обусловленные эндогенными аллергенами (инфекционно-аллергическая бронхиальная астма), часто бывают не особенно тяжелыми, но затяжными. У таких больных в межприступный период определяются признаки хронического бронхита, пневмосклероза, эмфиземы легких. Появление приступа в ночное время можно связать с преобладанием тонуса блуждающего нерва над симпатическим.
Приступы удушья обычно однотипны, возникают внезапно, постепенно нарастая, и продолжаются от нескольких минут до многих часов и даже нескольких суток. Затянувшийся приступ удушья называют астматическим состоянием (лат. Status asthmaticus). Во время приступа удушья при бронхиальной астме, больной занимает вынужденное положение, обычно сидит в постели, руками опирается о колени, дышит громко, часто со свистом и шумом, рот у него открыт, ноздри раздуваются. При выдохе появляется набухание вен шеи, которое уменьшается или исчезает во время вдоха. В разгар приступа удушья при бронхиальной астме, появляется кашель с трудно отделяющейся тягучей и вязкой мокротой. Грудная клетка во время приступа удушья при бронхиальной астме, расширяется и занимает инспираторное положение. В акте дыхания активно участвуют вспомогательные дыхательные мышцы. Перкуторно над легкими определяется коробочный звук, смещение нижних границ легких во время вдоха и выдоха резко ограничено. При аускультации на фоне ослабленного везикулярного дыхания выслушивается масса свистящих хрипов, которые в фазе выдоха слышны на расстоянии. Обычно отмечается тахикардия, границы абсолютной тупости сердца из-за острого вздутия легких не определяются, тоны резко ослаблены. К моменту стихания приступа удушья при бронхиальной астме, мокрота разжижается, лучше откашливается, количество высоких сухих хрипов в легких, определяемых при аускультации, уменьшается; на их фоне появляются низкие жужжащие и нередко влажные незвучные разнокалиберные хрипы; постепенно удушье проходит.
При исследовании крови во время приступа удушья отмечается умеренный лимфоцитоз и эозинофилия. В мокроте находят много (до 60%) эозинофилов и часто спирали Куршмана и кристаллы Шарко-Лейдена. При рентгеноскопии органов грудной клетки во время удушья при бронхиальной астме, определяется повышенная прозрачность легочных полей и ограничение подвижности диафрагмы.
Больные с неосложненной бронхиальной астмой в межприступный период жалоб не предъявляют. При физикальном, рентгенологическом и лабораторном исследовании никаких изменений не выявляется, за исключением эозинофилии крови.
Диагностика
Диагноз обычно ставиться путем оценки состояния пациента, проведения полного физического обследования, тщательного изучения истории болезни и исследования функций легких.
Проводят обследование с использованием стетоскопа, выслушивают звуки в лёгких. Дополнительно назначают различные физиологические исследования для оценки функций легких:
- спирометрию;
- анализ максимальной пропускной способности бронхов пиковым расходомером;
- бронхиальный провокационный тест.
Кроме того, проводят дополнительные исследования, чтобы исключить другие возможные заболевания. Некоторые из таких исследований:
- рентген синусов;
- аллергологические пробы (тесты на аллергию);
- оценка гастроэзофагеального рефлюксного заболевания.
Гастроэзофагеальная рефлюксная болезнь может выступать в качестве инициирующего фактора и ухудшать состояние астматика, поэтому оценка возможностей для нее бывает абсолютно необходимой.