Мокрота с кровью при кашле
Содержание:
- Бывает ли кашель с кровью при коронавирусе?
- В мокроте прожилки крови
- К какому врачу обратиться
- При каких патологиях с мокротой выделяется кровь?
- Причины кашля с кровью
- Опасные признаки рвоты с кровью
- Заболевания с выделением мокроты
- Болезни, характерные появлением опасного симптома
- Сопутствующие признаки
- Диагностика причин появления кашля с кровью
- Кровь в мокроте
- Почему появляется кашель с кровью
- Кашель с кровью, что делать – первые шаги
- Возможные заболевания при кашле с кровью
- Кровь в мокроте – причины
- Что вызывает кашель с кровью?
Бывает ли кашель с кровью при коронавирусе?
При COVID-19 чаще возникает боль в горле и сухой кашель без крови. У большинства заболевших инфекция протекает в легкой форме, поэтому никакого повреждения сосудов не происходит. Около 5% людей переносят болезнь в тяжелой форме, у них возможно тотальное поражение бронхолегочной системы, одним из проявлений которого является кровохарканье.
Симптом в основном возникает у людей, которые до заражения коронавирусом имели хроническую патологию органов дыхания или сердечно-сосудистой системы. На фоне COVID-19 изменяется давление в системе легочных вен и артерий, поэтому при кашле выделяется мокрота с кровью.
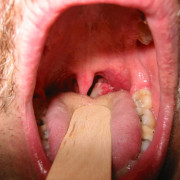
В мокроте прожилки крови
Мокрота с кровью отхаркивается в тех случаях, когда повреждены кровеносные сосуды. Таким образом, кровь попадает в просвет бронхов и, в конечном итоге, происходит ее откашливание. Если такое проявление случается крайне редко, то оно не представляет опасности для здоровья. Скорее всего, это связано с повреждением сосуда во время резкого, интенсивного откашливания и может означать нехватку витаминов в организме.
Если прожилки крови появляются регулярно, это значит, что необходимо комплексное обследование, проводимое в стационарных условиях. Поводом к такому обследованию служат следующие симптомы, появляющиеся вместе с кровяными прожилками:
- Слабый аппетит, приводящий к снижению веса.
- Человек ощущает слабость и усталость.
- Даже в спокойном состоянии присутствует одышка, а кашель становится продолжительным.
- Затяжной кашель сопровождается интенсивными болями в груди.
К какому врачу обратиться
Если кашель с кровью появился недавно и ее в мокроте лишь незначительное количество, то можно полечиться самостоятельно, используя народные методы. Немедленное обращение к врачу необходимо при появлении таких симптомов:
- кровь из горла ярко-алого цвета;
- сильная боль в груди при кашле;
- приступы удушья;
- резкое снижение веса;
- полное отсутствие аппетита;
- сильное снижение иммунитета;
- пенистые выделения с кровью;
- часто появляющаяся одышка.
В этом случае вероятно наличие серьезного заболевания и для того, чтобы установить точный диагноз, необходимо пройти диагностическое обследование. Наиболее информативными являются: рентген грудной клетки, анализ крови, исследование мокроты, бронхоскопия, спирометрия.
Бронхоскопия позволяет детально рассмотреть состояние слизистой оболочки бронхов, измерить величину просвета, увидеть наличие новообразований. Процедура проводится в стационаре с использованием современного компьютерного оборудования. Назначается при подозрении на хронический бронхит, бронхоэктальную болезнь, рак гортани или легкого.
Анализ крови позволяет определить наличие активных воспалительных процессов, а также уровень кислорода в крови. А при помощи исследований мокроты можно выявить патологические микроорганизмы, которые являются возбудителями заболевания и даже проверить их устойчивость к определенным группам лекарственных препаратов.
Самые точные результаты дает компьютерная томография легких. Она позволяет делать срезы толщиной в несколько микрон и детально исследовать состояние органов и тканей. По результатам можно точно поставить диагноз, определить степень развития заболевания и назначить эффективный курс лечения или принять решение о необходимости хирургического вмешательства.
При каких патологиях с мокротой выделяется кровь?

Для начала нужно определить источник «кровяного потока». Рвота и кашель с примесью крови возникают по разным причинам. Перед появлением кашля с кровью в горле ощущается жжение и покалывание, после чего появляется пена с алой слизью. При кровяной рвоте больного тошнит, и возникают боли (дискомфорт) в брюшной полости, а затем идут выделения густые и темно-красные.
В ходе пневмонии наблюдается субфебрильная температура, одышка, слабость. Развиваются боли в области груди, у больного плохой аппетит, высокое потоотделение, общая интоксикация. Через 2 недели сухой кашель переходит во влажный. Появляющиеся выделения становятся коричневыми с алыми вкраплениями.
При абсцессе легкого развивается болевая чувствительность за грудиной. Причиной общей слабости становится интоксикация и потеря веса. При абсцессе мокрота отходит с гноем и неприятным запахом. Кашель продолжается долго, между приступами наблюдается одышка.
Наиболее опасен туберкулез, поскольку кашель с гноем и сукровицей появляется на последних стадиях болезни. Сильно мучает больного по утрам. К симптоматике относятся и другие признаки:
- немного повышенная температура тела;
- нежелание принимать пищу и постепенное похудение;
- слабое или вялое состояние;
- анемия как результат потери крови при периодическом, надрывном кашле;
- ночное потоотделение.
При онкологии в легких на фоне характерных признаков болезней легких наблюдается тяжелый и продолжительный кашель. В слизи хорошо заметны алые прожилки. После приступа облегчение не наступает, больной испытывает удушье, обильное выделение пота, боль за грудиной.
Цвет мокроты зависит от конкретного заболевания:
- При бронхите выходит гной с красными густыми вкраплениями.
- При застойных явлениях в кровяном русле развивается кашель с кровью.
- Эмболия легочной артерии чревата кровяными выделениями.
- При простуде выделяется вязкая мокрота и сопли из носовой полости.
Существуют разные заболевания, при которых возможны выделения разного цвета и вязкости, определить природу которых может только врач.
Причины кашля с кровью
Хотя кашель с кровью может быть пугающим, большинство причин оказываются несерьезными. Мокрота с прожилками крови часто встречается при многих нетяжелых респираторных заболеваниях, таких, как инфекции верхних дыхательных путей и вирусный бронхит. Иногда причиной является кровь из носа, которая стекает в горло, а затем отхаркивается. Такое кровотечение не считается гемоптизисом.
— Распространенные причины кашля с кровью.
Наиболее распространенной причиной является инфекция. У взрослых от 70 до 90% случаев вызваны:
- бронхитом;
- бронхоэктазией — патологическим необратимым расширением части дыхательных трубок или дыхательных путей (так называемых бронхов);
- пневмонией.
У детей распространенные причины включают:
- инфекции нижних дыхательных путей;
- инородное тело, которое вдохнули.
— Менее распространенные причины кашля с кровью.
Рак легких, который начинается в легких, является важной причиной у курильщиков старше 40 лет. Однако рак, который распространился в легкие из других частей тела, редко вызывает кровохарканье
Грибковые инфекции, вызванные микроорганизмом Aspergillus (так называемый «аспергиллез»), все чаще выявляются в качестве причины, однако не так часто, как рак. Возможной причиной является туберкулез легких.
Другие причины включают сгусток крови в артерии в легком (тромбоэмболия легочной артерии) и, реже, воспаление кровеносных сосудов (васкулит) в легких, например, синдром Гудпасчера или гранулематоз с полиангиитом.
— Массивное кровохарканье.
Массивное кровохарканье — это выделение более 600 миллилитров крови в течение 24 часов. Наиболее распространенные причины включают следующие:
- рак легкого;
- бронхоэктатическая болезнь;
- некоторые виды пневмонии, в том числе туберкулез.
Факторы риска
Некоторые состояния увеличивают риск того, что кровохарканье обусловлено серьезным заболеванием:
- инфекция, вызванная вирусом иммунодефицита человека (ВИЧ) (для саркомы Капоши, туберкулеза и грибковых инфекций);
- использование лекарственных препаратов, которые подавляют иммунную систему, так называемых иммунодепрессантов (при туберкулезе и грибковых инфекциях);
- воздействие туберкулеза;
- продолжительное курение в анамнезе (для рака);
- недавний постельный режим или хирургическое вмешательство, онкологическое заболевание, недавний эпизод или семейный анамнез какого-либо нарушения свертываемости крови, беременность, употребление лекарственных препаратов, которые содержат эстроген, и недавняя дальняя поездка (для тромбоэмболии легочной артерии).
Опасные признаки рвоты с кровью
Общие признаки соответствуют обычным проявлениям рвотного синдрома. При гематемезисе, сразу отмечаются признаки общего нарушения состояния здоровья, проявляясь резким упадком сил и слабостью, неприятными ноющими болями в желудочной области.
Кровавые сгустки не сразу можно заметить, они смешиваются со слизью, остатками еды и слюной. Почувствовать присутствие кровавых включений возможно по специфическому металлическому привкусу во рту. Появляется легкий жгучий симптом в гортани и пищеводе (признак раздражение слизистых оболочек).
Цвет рвотных масс варьируется от розовых оттенков, до коричневых. Все зависит от свежести крови и времени ее коагуляции.
Обильные геморрагии и частые приступы рвоты способны спровоцировать синдром хронической усталости, жажду, артериальную гипотензию, холодный пот и признаки головокружений. При генезисе носовых геморрагий, либо токсических отравлениях, могут отмечаться потери сознания. При тяжелых процессах – кровавые прожилки в кале, лихорадка и все признаки кишечного отравления или несварения желудка.
Большая роль в диагностике отводится осмотру больного и объективным данным при его обследовании, характеризующими уровень и продолжительность кровопотерь, продолжение либо прекращение рвоты с кровью.
1) При длящихся кровотечениях: пациенты напуганы, беспокойны и возбуждены. Они не находят удобного положения в кровати, их мучит жажда, присутствует частая зевота и потеря сознания, что свидетельствует о мозговой гипоксии, при большой кровопотере – сухость ротовой полости.
Отмечается холодность конечностей, синюшность кожного покрова (акроцианоз) и губ. Дыхание поверхностное и частое.
2) Прекращение процессов кровотечений: характеризуется относительным спокойствием больных. У них правильная пространственная и временная ориентация, иногда присутствуют признаки адинамии (бессилия) и подавленность психики.
Характерна бледность кожных покровов и слизистых оболочек в зоне видимости. А при значительной потери крови – цианоз ногтевых пластин и слизистых покрытий.
3) Пациенты с массивной и продолжительной геморрагией отличаются побледнением кожного покрова конечностей, отечностью, обусловленной нарушением обменных процессов (водно-электролитного и белкового).
При легком надавливании появляется характерный признак «Бурштейна» (медленно исчезающее бледное пятно). При генезисе, обусловленном сосудистыми проблемами, наблюдается распластанность живота и заметное расширение сосудов под кожей в передней зоне брюшины.
Длящиеся геморрагии способны спровоцировать кишечные шумы – признак локализации крови в кишечнике.
Заболевания с выделением мокроты
В данном вопросе сможет помощь специалист, поэтому нужно обратиться в клинику. Ведь появление мокроты и ее оттенок может многое рассказать о присутствие заболевания, патологии в организме человека. Поэтому терапию медикаментами и использование народной медицины может назначить врач, отталкиваясь от симптомов и выяснив болезнь.
Люди, которые много курят могут отметить, что в горле по утрам образовывается и отхаркивается коричневая мокрота. По причине вдыхания вредного дыма сигарет размеры выделений возрастают. К тому же такая привычка вредить здоровью, поскольку совместно с дымом в бронхи поступает колоссальное число вредных веществ. В данном случае организм старается вывести все опасные для здоровья элементы
Обратите внимание, что даже обычное простудное заболевание порождает отхаркивание
Мокрота — это слизь болезненных процессов в дыхательных путях и легких, которая при кашле выбрасывается. Однако, если присутствуют осложнения в организме обычная прозрачная слизь может включать гной. Если такие выделения родители заметили у ребенка, необходимо не откладывать визит к врачу, ведь такой симптом для ребенка опасен. Когда у пациента врач обнаружил отхождение коричневой мокроты, то можно говорить о бронхите.
Мокрота с примесью, коричневыми вкраплениями появляется по причине наружных условий: пыль, краски либо другие раздражители слизистой. Слизь при туберкулезе особого характера – у пациента присутствуют кровянистые прожилки, гнойные выделения со слизью. Слизь при пневмонии зачастую смешивается со слюной и может включать бактерии, клеточный детрит, клетки иммунной системы, пылеобразование, элементы крови. Тон выделений зависит от болезненного процесса и его стадии. Таким образом, мокрота представляет огромное многообразие цветов, таких как белый, желтый, сероватый, зеленоватый, розоватый, алый, бурый, темный, окрас ржавчины. Каждый оттенок которой указывает на определенное заболевание дыхательной системы.
Болезни, характерные появлением опасного симптома
Патологий, которые сопровождаются кровью в мокроте при отхаркивании, существует более десятка. Среди них мы выделим распространенные, а затем встречающиеся редко. Итак, о каких же недугах приходится вести речь?
Травматические поражения органов дыхательной системы (легких, бронхов, трахеи) .
В структуре указанной причины наиболее распространены химические повреждения и разрушения мелких капилляров при интенсивном кашле. Во втором случае опасности для жизни и здоровья нет, капиллярные кровотечения останавливаются сами.
Также речь может идти об огнестрельных, ножевых и осколочных ранениях при переломе ребер. В таких ситуациях нередким осложнением становится пневмоторакс: проникновение атмосферного воздуха в структуры грудной клетки.
Состояние характеризуется интенсивной болью в месте повреждения, нарушениями дыхания (пациент может вдохнуть, но не способен выдохнуть), падением артериального давления, наличием примеси крови в отделяемом при кашле.
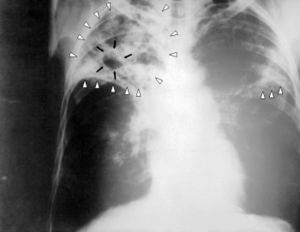
Распространенное инфекционное заболевание, провоцируемое проникновением в дыхательные пути микробактерии туберкулеза (так называемой палочки Коха). Для патологии характерен интенсивный, «забивающий» кашель, который усиливается в светлое время суток и несколько ослабевает ночью.
В первый месяц от начала болезни кашель сухой, непродуктивный. Поднимается температура тела до уровня 37.5-38 градусов Цельсия. На протяжении всего времени течения недуга фебрильные и субфебрильные значения термометра сохраняются .
Далее начинает выделяться кровь при кашле, а в структуре мокроты наблюдается не только гематологическая жидкость, но и гной желтого или зеленоватого оттенка.
Пациенты отмечают общую слабость, постоянное желание спать, снижение работоспособности, выпадение волосяного покрова. На последних стадиях при кашле интенсивно отхаркивается кровь (сгустками), что приводит к смерти больного.
Некоторые разновидности гельминтов оседают в легких. Они разрушают легочную ткань, провоцируя становление опасных для жизни и здоровья симптомов. Больных беспокоят: кашель, температура, кашель с примесью крови, слабость, интенсивные аллергические реакции даже на вещества, на которые ранее не было иммунного ответа, бронхоспазмы.
Типичные симптомы включают в себя кровохарканье (на первой же стадии), слабость, боли при дыхании, бронхоспазмы, субфебрильную температуру (до 38 градусов), повышенную потливость, резкое изменение массы тела в сторону уменьшения и другие.
Распознать неопластический процесс нужно как можно раньше, дабы назначить верное лечение и предотвратить метастазирование основной опухоли. Наиболее интенсивная кровопотеря наблюдаются при локализации злокачественного образования в центральной части легкого.
Кровь в мокроте при отхаркивании может быть по причине грибковых заболеваний легочных структур .
В данной ситуации на ранних стадиях интенсивность кровотечений минимальная, позднее возможны разрывы крупных сосудов и развитие шока, а также обструкции бронхов.
Аденоматоз бронхов и легких .
Аденома считается доброкачественной опухолью. Но подобная ее «доброкачественность» заключается лишь в отсутствии метастазирования. В остальном же наблюдается характерный компрессионный эффект с развитием все тех же проявлений, что и у рака органов дыхательной системы. Требуется срочное лечение.
Бронхоэктатическая болезнь характеризуется возникновением в полости бронхов альвеолярных расширений пузырькового вида. Подобные пузырьки заполнены серозной жидкостью, кровью и гноем. При интенсивном кашле эктазы разрываются, и их содержимое изливается, эвакуируясь из организма. Отсюда присутствие крови в мокроте без температуры. Гипертермия наблюдаюется в очень редких случаях.
Она же воспаление легких. Сопровождается повышением температуры тела до фебрильных отметок (38.1-39°C), болями за грудиной, одышкой и удушьем.
Язвенные заболевания пищеварительного тракта сопровождаются внутренним кровотечением. Кашель всегда сухой, образующаяся кровь имеет темный цвет, и отхаркивается в виде сгустков, без мокроты.
Перечень причин велик, однако он не исчерпывающий.
Сопутствующие признаки
В зависимости от основного заболевания кашель с кровью может сочетаться с различными симптомами.
|
Заболевание |
Сопутствующие симптомы |
|
Бронхит |
У больного отмечается кашель со слизистой или слизисто-гнойной мокротой, в которой могут присутствовать прожилки крови. Температура тела повышена. |
|
Пневмония |
Пациенты предъявляют жалобы на высокую температуру тела, выраженную общую слабость, одышку. При кашле отхаркивается мокрота ржавого цвета, но иногда в ней могут присутствовать и небольшие прожилки крови алого цвета. |
|
Абсцесс легкого |
Лихорадка гектического типа, боль в груди, отсутствие аппетита. Мокрота зловонная, гнойная с примесью крови. |
|
Бронхоэктатическая болезнь |
В данном случае кашель сохраняется длительное время. Мокрота гнойная, периодически в ней появляется примесь крови. |
|
Туберкулез легких |
У больного человека отмечаются плохой аппетит, слабость, повышенная потливость, снижение массы тела, субфебрильная температура. Мокрота гнойная с кровью. |
|
Характерно наличие боли в области грудной клетки, нарастающая слабость, отсутствие аппетита, резкое похудение. Кашель с обильной мокротой сохраняется длительное время. При прорастании опухоли в кровеносные сосуды происходит повреждение их целостности и в мокроте появляется кровь (от незначительных включений до массивного легочного кровотечения, опасного для жизни). |
|
|
Хроническая сердечная недостаточность с явлениями застоя по малому кругу кровообращения |
Кашель с прожилками крови появляется под влиянием физических нагрузок. По мере прогрессирования заболевания он начинает возникать в ночное время при нахождении человека в горизонтальном положении. |
|
Тромбоэмболия ветвей легочной артерии |
Внезапно возникают сильные загрудинные боли, а через несколько часов к ним присоединяется кашель с кровью. |
|
Муковисцидоз |
У больного часто возникают острые респираторные заболевания. Кашель сопровождается откашливанием очень вязкой гнойной мокроты с примесями крови. Помимо этого, пациенты также страдают заболеваниями желудочно-кишечного тракта. |
|
Травматические повреждения органов дыхательной системы (послеоперационные травмы, после бронхоскопии, биопсии) |
Для этих состояний характерен кашель с отхаркиванием сгустков алого цвета. |
Диагностика причин появления кашля с кровью
Для установления причин кровохарканья используются следующие методы диагностики:
1. Рентгенологическое исследование грудной клетки. Если на снимке видны затемнённые участки, то это говорит о наличии воспалительного процесса; об эмболии легочной артерии; о раке лёгкого. Если на снимке видно, что форма тени сердца изменилась — это говорит о сердечных нарушениях.
2. Метод бронхоскопии целесообразен для диагностики бронхоэктатической болезни, рака лёгких. Суть метода состоит в определении изменений в просвете бронха (при опухолях, патологических расширениях бронха, просвет сужается, и на снимке это заметно). С помощью эндоскопического инструмента бронхоскопа можно:
- Извлечь инородные тела из бронхов.
- Ввести в бронхи лекарства.
- Осмотреть искривленные бронхи.
- Провести биопсию.
3. Метод рентгеновской компьютерной томографии позволяет осматривать и оценивать состояние лёгких и выявлять наличие диссеминированных процессов в лёгких. Заболевания лёгких с диссеминацией (с обширным распространением возбудителя болезни) — очень трудно правильно диагностировать; велика вероятность допустить ошибку. Именно поэтому обследование больного надо проводить с помощью сразу нескольких взаимодополняющих методов, чтобы быть уверенным в правильности установленного диагноза.
4. Анализ мокроты дает возможность выявить воспалительные процессы в бронхах и другие патологии, при которых появляется кровь в мокроте. Если врач обнаружит в мокроте микобактерии туберкулёза (палочки Коха), то это объективный показатель развития туберкулёза. Если анализ мокроты показал высокое содержание бактерий, то есть основания предполагать пневмонию, бронхоэктатическую болезнь, либо абсцесс легкого.
5. Анализ пота применяет для выявления муковисцидоза. Это наследственное генетическое заболевание является первопричиной разных патологий дыхательной системы и желудочно-кишечного тракта.
Муковисцидоз приводит к патологическим изменениям в анатомии лёгких, к хроническому бронхиту, к образованию бронхоэктазов (расширений стенок бронхов).
6. Общий анализ крови помогает выявить наличие воспалительного процесса. Увеличенные по сравнению с нормой показатели уровня лейкоцитов и СОЭ (скорости оседания эритроцитов) являются объективным подтверждением наличия воспаления.
7. Коагулограмма позволяет оценить нарушения свёртываемости крови. Если свёртываемость нарушена, то происходит сгущение крови, могут образовываться тромбы – сгустки крови, нарушающие нормальный кровоток. Тромбоз, инсульт, инфаркт – все это может произойти вследствие нарушений свёртываемости. Для проведения коагулограммы необходимо произвести забор крови из вены.
8. Одной из причин возникновения кашля с кровью могут являться нарушения сердечной системы. Проверить это можно с помощью электрокардиограммы.
9. Фиброэзофагогастродуоденоскопия – это эндоскопическое исследование желудка, пищевода и двенадцатиперстной кишки. Если у больного, например, патологически расширены вены пищевода, то сгустки крови могут подниматься в верхние отделы, и отхаркиваться при кашле.
Кровь в мокроте
Если в мокроте наблюдаются прожилки красновато-ржавого цвета, значит, в неё попала кровь. Иногда причиной этого является разрыв мелкого кровеносного сосуда в лёгких – в таком случае это явление не представляет особой угрозы здоровью. Но возможно, кровь в мокроте сигнализирует об инфекционных процессах в лёгких (таких как пневмония, опухоль лёгкого, туберкулёз).
Если самочувствие нормальное, и выкашливание мокроты с редкими прожилками крови несистематическое, то нет причин подозревать серьёзные заболевания. Если же кровь в мокроте появляется регулярно в течение некоторого времени – надо обратиться в поликлинику.
Если у больного в анамнезе, например, хронический бронхит, то не стоит связывать симптом крови в мокроте только с этим заболеванием. Причиной появления крови в мокроте может являться совсем другое, еще не диагностированное, заболевание.
Иногда прожилки крови появляются в слюне. Это явление может быть симптомом опасных заболеваний, таких как пневмония, острый бронхит, рак лёгких.
Почему появляется кашель с кровью
По данным медицинской статистики, среди терапевтических больных кровохарканье в 60-70% случаев возникает на фоне простуды, бронхита или пневмонии. Во время сильного приступа кашля стенка кровеносного сосуда в слизистой оболочке бронхов может разорваться, и небольшое количество крови поступит в дыхательные пути, откуда откашливается в виде прожилок в мокроте. В данном случае кашель с кровью не представляет серьезной опасности, так как после стихания острого воспалительного процесса он исчезает без каких-либо последствий.
Другой причиной появления этого симптома является тромбоэмболия (закупорка тромбом) легочной артерии или ее ветвей.
- туберкулез;
- бронхоэктазы;
- абсцесс легкого;
- травматические повреждения легкого (тупая травма грудной клетки, перелом ребер);
- муковисцидоз;
- амилоидоз легкого;
- ятрогенные повреждения в ходе выполнения диагностических или лечебных процедур (бронхоскопия, катетеризация легочной артерии, трансбронхиальная биопсия).
Появление кашля с кровью далеко не во всех случаях связано с заболеваниями бронхолегочной системы. Нередкой причиной его возникновения являются болезни ЛОР-органов (синуситы, фронтиты, опухоли глотки или гортани).
Сердечная недостаточность также может сопровождаться кровохарканьем. Это связано с застоем крови в сосудах малого круга кровообращения и повышением в них давления.
Кашель с кровью, что делать – первые шаги
Если определить у взрослого характер кашля не составляет особого труда (инфекционный или же простудный тип), то при откашливании с выделением крови необходима оперативная диагностика. То есть, отвечая на вопрос кашель с кровью, что делать, в первую очередь следует сразу же обратиться к специалисту, который направит больного на обследование. Наличие кашля с кровью может свидетельствовать о начале опасного процесса в организме, локализирующегося в верхних дыхательных путях.
В поисках ответа на вопрос – кашель с кровью, что делать следует отметить, что это может быть повреждение кровеносных сосудов, что и вызывает кровяные выделения при откашливании. Это могут вызывать такие недуги, как пневмония, туберкулез, а также некоторые заболевания сердца. Помимо этого, существует еще ряд причин, вызывающих при кашле мокроту с кровью, поэтому для качественного и эффективного лечения недуга следует знать точный диагноз, который сможет поставить исключительно специалист.
В некоторых случаях, факторы такой симптоматики кроются даже в обыкновенной простуде и причина этому несвоевременное лечение заболевания. При кашле с кровью ни в коем случае не следует заниматься самолечением, поскольку это может только усугубить проблему. Только точная диагностика и последующее комплексное лечение помогут максимально действенно избавить от возникшей проблемы.
Возможные заболевания при кашле с кровью
В первую очередь кровь может выделяться из-за абсцесса легкого или развития пневмонии. В таком случае источник кровохарканья – легкие, а не бронхи. Также подобное явление может наблюдаться при:
- развитии сопутствующих болезней, таких как трахеит, ларингит, тонзиллит. Для этих заболеваний характерно появление прожилок крови в слизи;
- туберкулезе. Болезнь также сопровождается сильными приступами кашля с кровянистыми выделениями. Отличить туберкулез от бронхита можно по их цвету: в первом случае кровь бледно-розовая;
- некоторых сердечно-сосудистых заболеваниях. Причина выделений – легочная гипертензия, при которой происходит скопление в этом органе крови с ее последующим выводом наружу;
- онкологических заболеваниях дыхательных путей. Могут выделяться небольшие сгустки крови;
- патологиях желудочно-кишечного тракта. Некоторые болезни, затрагивающие ЖКТ, сопровождаются выделением крови в пищевод во время рвоты. Отличительный признак в этом случае – болевые ощущения в области живота. Сама кровь пенистая, темного цвета.
В некоторых случаях источником появления крови является слизистая полости рта или десна. Наличие выделений объясняется развитием патологии или механическими повреждениями.
Кровь в мокроте – причины
Существует множество заболеваний, которые могут вызвать данный симптом.
Основными из них являются следующие:
- Туберкулез легких. Не все больные туберкулезом кашляют кровью, но встречается этот симптом достаточно часто. На самом деле, при туберкулезе кровохарканье появляется только на поздних стадиях, когда инфекционный процесс достигает стенки сосудов. До этого больного длительное время мучает кашель с небольшим количеством прозрачной мокроты и субфебрильная температура.
- Пневмония. Не каждое воспаление легких сопровождается кровохарканьем. Как правило, оно бывает при наиболее тяжелых формах заболевания – крупозной и гриппозной пневмонии. В обоих случаях у пациента наблюдается высокая лихорадка, значительное недомогание и сильный кашель.
- Рак легкого. Это одна из наиболее частых причин кровавой мокроты у пожилых людей. До появления кровохарканья пациента вовсе может ничего не беспокоить.
- Бронхит. Данное заболевание не часто сопровождается появлением крови в мокроте. Как правило, это симптом хронического бронхита с тяжелым течением и частым кашлем. Мелкие сосуды просто разрываются из-за постоянного повышения давления в легких.
- Тромбоэмболия мелких ветвей легочной артерии. Тромбы из вен нижних конечностей могут попадать в легочные артерии. Мелкие части тромба закупоривают ветви легочной артерии, из-за чего возникают участки инфаркта легкого. Кровь изливается в эти участки и выделяется с мокротой.
- Паразитарные заболевания. Кровохарканье могут вызвать два паразита – амеба и легочный сосальщик. Амебиаз передается от человека к человеку фекально-оральным путем, а легочный сосальщик – при поедании речных раков и крабов. Для обоих заболеваний характерна умеренная лихорадка и симптомы пневмонии.
- Травмы грудной клетки. Появление крови в мокроте может быть следствием повреждения легочного сосуда во время травмы. При этом к кровохарканью могут привести как открытые ранения, так и закрытый ушиб легких.
- Ятрогенные вмешательства. Кровь в мокроте может появиться после бронхоскопии из-за травмы слизистой. Кроме того, некоторые препараты, разжижающие кровь, также могут вызвать кровохарканье.
Что вызывает кашель с кровью?
Бронхит, в любой форме – острой или хронической. Если кашель с кровью сопровождается высокой температурой, скорее всего воспаление слизистой эпителиальной оболочки бронхиального дерева протекает остро. Хроническая форма бронхита характеризуется продолжительным периодом кашлевого симптома, порой более трех-четырех месяцев, температура, как правило, не повышается, а кровь в мокроте присутствует в виде небольших вкраплений, часто сочетающихся с гноем.
Бронхоэктазии или бронхоэктатическое заболевание – гнойный процесс в деформированных бронхах, сопровождающийся упорным длительным кашлем. В бронхиальном секрете содержатся небольшие прожилки с гноем и кровью. Также эндобронхит может сопровождаться субфебрильной температурой, одышкой и общей слабостью
Кардиопатология – ревматизм клапанов, пороки. Кашель с кровью вызывается изменениями в циркуляции кровотока и застойными респираторными явлениями. В легких также образуется застой крови (гипертензия), что приводит к одышке и отхождению мокроты с вкраплениями крови.
Воспалительный процесс в легких, пневмония. Первыми симптомами воспаления легких могут быть гипертермия (повышение температуры тела), болевые ощущения в области груди (грудина или спина), позже к ним присоединяется кашель с кровью.
Травматические повреждения трахеи, бронхов. Травма может быть связана как с бытовой причиной (удар), так и с неизбежным микроповреждением слизистых оболочек при проведении диагностических процедур – биопсии, бронхоскопии. Кашель с кровью в таких случаях не является угрожающим симптомом, он считается допустимым побочным следствием хирургического способа исследования.
Болезни желудочно-кишечного тракта, локализующиеся в пищеварительном тракте, его верхних зонах — язвенные процессы пищевода, эрозивные повреждения двенадцатиперстной кишки, язва желудка. Кашель с кровью нередко путают с рвотными выделениями, типичными для язвенных повреждений пищеварительной системы. Кровь в выделениях присутствует в виде сгустков темного, красноватого оттенка.
Муковисцидоз – тяжелое заболевание, связанное с генным дефектом, приводящим к патологическому накоплению слизи и мокроты. Типичный симптом муковисцидоза – упорный кашель, часто сопровождающийся выделениями со сгустками слизи и крови.
Онкологическая патология легких. Кашель с кровью – один из самых характерных признаков рака легких. Кровавые нитевидные вкрапления в выделениях (мокроте), повышенное потоотделение, одышка, постепенное снижение массы тела являются угрожающими признаками онкопроцесса.
Гнойный абсцесс легких чаще всего является следствием затяжной пневмонии. Кашель с кровью, регулярные скачки температуры тела, повышенная потливость, болезненные ощущения в грудине, отхождение мокроты с гноем, характерный неприятный запах – все это симптомы застойного гнойного процесса.
Туберкулез, который редко проявляется клиническими признаками на первом этапе развития, можно заподозрить при кашлевом симптоме с отхождением мокроты с кровавыми прожилками.
Закупорка, блокирование артерий легких – эмболия. Чаще всего эмболия не является самостоятельным синдромом, она развивается вследствие венозной недостаточности при сосудистых или гемолитических патологиях (тромбофлебита, тромбозе), либо оперативного вмешательства. Эмболия развивается стремительно и сопровождается острой болью в груди, затем кровохарканием.