Культуральные свойства. тинкториальные свойства
Содержание:
- Отличительные свойства актиномицетов
- ГЛАВА IV. МИКРОСКОПИЯ БАКТЕРИЙ В ЖИВОМ СОСТОЯНИИ
- Симптоматика
- Особенности строения мицелиальных форм
- Подготовка образца и его окраска
- Общетерапевтические мероприятия
- Филогенетическая классификация актинобактерий
- Самые распространенные красители
- Этиология
- Поствитальный способ
- Общая характеристика
- Патогенез
- Структурные особенности микробов
- Культура живая или мертвая
- Обнаружение микробов
- Эпидемиология
Отличительные свойства актиномицетов
Кроме способности образовывать мицелий актиномицетов характеризуют следующие особенности:
- Липофильная клеточная стенка, позволяющая хорошо переносить высушивание.
- Возможность роста в воздушной среде.
Актиномицеты — бактерии с очень высокой продуцирующей способностью. Они способны производить огромное количество биологически активных соединений, включая антибиотики. По этой причине микробиология актиномицетов занимает особое место в биотехнологии. Большинство натуральных антибиотиков были выделены именно из этой группы микроорганизмов.
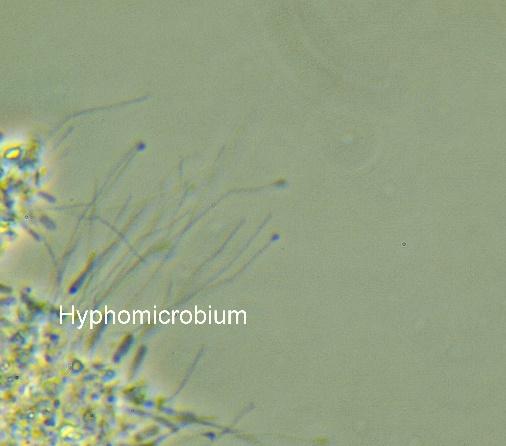
Способность к формированию тонких нитей не является уникальным признаком актиномицетов, поскольку некоторые представители других групп микроорганизмов обладают таким же строением. Например, род Hifomicrobium, относящийся к филуму протеобактерий.
ГЛАВА IV. МИКРОСКОПИЯ БАКТЕРИЙ В ЖИВОМ СОСТОЯНИИ
Исследование микроорганизмов в живом состоянии применяется главным образом для изучения формы и подвижности бактерий, при выявлении запасных веществ клетки. Определение формы и подвижности бактерий из свежевыделенной культуры проводится в препаратах «раздавленной» или «висячей» капли, т. е. в капле на предметном стекле, покрытом покровным.
МЕТОДЫ ПРИГОТОВЛЕНИЯ НАТИВНЫХ ПРЕПАРАТОВ
I. Метод «раздавленной капли». Для приготовления препарата «раздавленной капли» необходимо использовать хорошо обезжиренные стекла, т. к. на поверхности пыльных и жирных стекол микробные клетки не фиксируются.
Материалы:
1) предметное стекло;
2) покровное стекло;
3) изотонический раствор хлорида натрия;
4) пробирка/чашка с культурой бактерий, выросших на плотной/ жидкой питательной среде;
5) бактериологическая петля или стерильная пастеровская пипетка;
6) спиртовка.
Техника приготовления:
1. На середину обезжиренного предметного стекла бактериологической петлей или стерильной пастеровской пипеткой наносят бульонную культуру и равномерно распределяют на площади в 1 см2.
Для приготовления мазка из агаровой культуры на предметное стекло наносят каплю физиологического раствора и в ней эмульгируют одну петлю микробов, взятой со среды.
2. Накрывают покровным стеклом, края которого смазаны вазелиновым маслом, и прижимают его к предметному так, чтобы не образовывались пузырьки воздуха, и жидкость не вышла за края стекла. Капля «раздавливается» между ними. Стеклянной палочкой прижимают покровное стекло к предметному.
3. На покровное стекло наносят каплю иммерсионного масла и микроскопируют с объективом х90, окуляром х7 при слегка опущенном конденсоре.
При работе с относительно крупными бактериями можно пользоваться сухими объективами х40 и даже х8 и обойтись без иммерсионного масла.
Недостаток метода «раздавленной капли» — быстрое высыхание препарата, поэтому его надо микроскопировать сразу после приготовления.
II. Метод «висячей капли» при определении подвижности бактерий выполняется по тому же принципу, но с различием в монтаже камеры.
Материалы:
1) предметное стекло с лункой;
2) покровное стекло;
3) изотонический раствор хлорида натрия (NaCl);
4) пробирка/чашка с культурой бактерий, выросших на плотной/ жидкой питательной среде;
5) бактериологическая петля или стерильная пастеровская пипетка;
6) спиртовка.
Техника приготовления:
1. Берут покровное (не предметное), стекло, наносят на него 1 каплю исследуемой микробной взвеси.
2. Накрывают перевернутым предметным стеклом с лункой, но с таким расчетом, чтобы капля оказалась в ее центре. Для сцепления стекол края лунки смазывают вазелиновым маслом. Предметное стекло слегка прижимают к покровному, в результате чего оба стекла склеиваются. После этого препарат переворачивают покровным стеклом кверху. Капля оказывается висячей над лункой. Получается герметически закрытая камера, в которой капля долго не высыхает.
3. Микроскопию проводят так же, как в предыдущем методе.
Оценка результата: неподвижные микробы в препаратах «раздавленной» и «висячей» капли создают картину броуновского движения, подвижные — проходят с одинаковой скоростью большие пространства, иногда через все поле зрения «вращаясь» вокруг своей оси.
III. Прижизненная окраска бактерий. Для такой окраски применяются сильно разбавленные растворы красителей, которые не оказывают токсического действия на бактерии.
Материалы:
1) предметное стекло;
2) покровное стекло;
3) 0,001% раствора метиленового синего;
4) пробирка/чашка с культурой бактерий, выросших на плотной/ жидкой питательной среде;
5) бактериологическая петля или стерильная пастеровская пипетка;
6) спиртовка.
Техника приготовления:
1. На середину предметного стекла наносят каплю 0,001% раствора метиленового синего, в которую следует внести взвесь бактерий.
2. После чего приготовить препарат «раздавленная капля» и микроскопировать его.
Симптоматика
Симптоматика заболеваний, вызванных Streptococcus pneumoniae, зависит от локализации очага поражения. У детей чаще всего патология развивается в носу, горле, легких.
- Ринит проявляется обильными слизисто-гнойными выделениями, стойким субфебрилитетом, ухудшением общего самочувствия, раздражительностью, потерей аппетита.
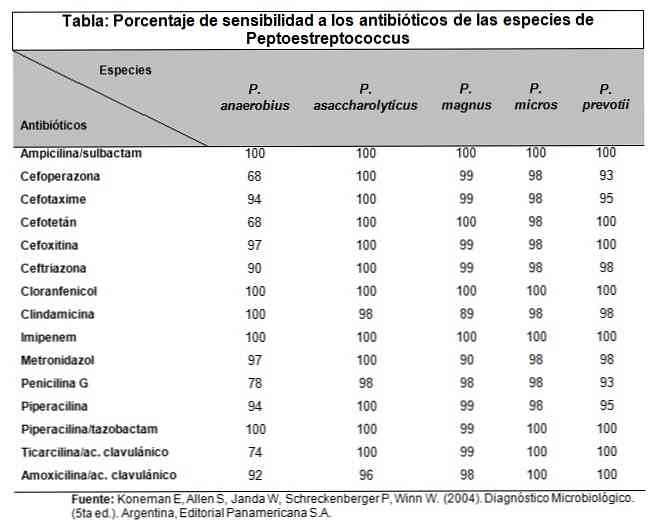
- Фарингит вызывает массу проблем: боль в горле, беспокойство при глотании, отказ от еды, вялость, регионарный лимфаденит, покашливания, осиплость голоса. ЛОР-врач, обследуя больного, обнаруживает гиперемию глотки, точечные геморрагии, отечные миндалины с рыхлым налетом, увеличение лимфоузлов.
- При воспалении слизистой зева развивается ангина. У больных увеличиваются миндалины и покрываются гнойным налетом, который легко снимается шпателем. Поднимается температура тела, возникает нестерпимая боль при глотании, озноб, слабость, миалгия, цефалгия, недомогание, затрудняется дыхание.
- Пневмококковое воспаление легких проявляется резких подъемом температуры до фебрильных значений, сотрясающим ознобом, одышкой, гипергидрозом, прочими признаками астенизации и интоксикации. У лихорадящих больных появляется мучительный кашель с густой гнойной мокротой. Одна половина грудной клетки заметно отстает при дыхании, кожа бледнеет, появляется акроцианоз. Боль в груди, диспепсия, приступы удушья, сыпь на коже, аритмия, помрачение сознания – признаки развившихся осложнений.
- Острый гнойный отит, вызванное Streptococcus pneumoniae, проявляется шумом в ушах, ощущением заложенности ушей, резкой болью в ухе, снижением слуха, признаками интоксикации, гнойным отделяемым из слухового прохода.
- Гнойный пневмококковый менингит — грозное заболевание, приводящее к инвалидизации и смерти больных. У них возникает цефалгия, неукротимая рвота, лихорадка, дезориентация, ригидность затылочных мышц, судороги, параличи и парезы, обмороки.
- Пневмококковый сепсис проявляется интоксикацией, лихорадкой, тахикардией, гипотонией, цианозом, одышкой, сыпью на коже и слизистых, помрачением сознания, заторможенностью или гипервозбудимостью.
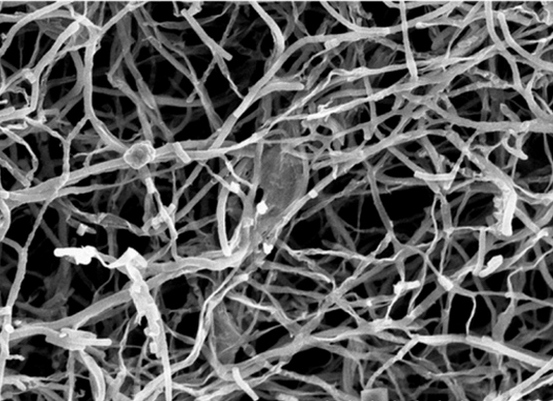
Особенности строения мицелиальных форм
Мицелий актиномицетов формируют гифы. Это тонкие ветвящиеся нити, которые удлиняются в результате апикального (верхушечного) роста. Гифы содержат большое количество нуклеоидов.

В процессе роста и ветвления гиф не происходит клеточного деления, однако могут возникать перегородки. В зависимости от этого мицелий делится на 2 вида:
- Несептированный (не имеет перегородок).
- Септированный — содержит перегородки, которые обычно расположены в поперечном направлении.
Мицелий может быть как стабильным, так и периодически фрагментироваться на палочки или коки, как у рода Nocardia. Ветвление тонких нитей (гиф) у разных групп актиномицетов выражено в разной степени. Актиномицеты способны образовывать как субстратный, так и воздушный мицелий.
Подготовка образца и его окраска
Независимо от того, какую методику окрашивания практикует исследователь, данная процедура состоит из ряда обязательных стадий:
- Приготовление образца. В каплю воды, размещенную на предметном стекле, с помощью бактериологической петли вносят изучаемый материал.
- Сушка мазка. Проводится при комнатной температуре, либо в потоке теплого воздуха (но не слишком близко к источнику тепла).
- Фиксация. Предполагает закрепление микроорганизмов на стекле, с целью усиления их восприимчивости к окрашиванию.
- Окраска. На исследуемый образец наносят краситель и дают ему какое-то время постоять. Затем остатки красителя удаляют и промывают образец водой.
- Сушка. Заключительная стадия, позволяющая избавиться от остатков воды после промывки. После сушки образец готов к изучению под микроскопом.
Общетерапевтические мероприятия
Чтобы избавиться от патологии и ее основных проявлений, необходимо воздействовать на причинные факторы, а именно уничтожить бактерии. Для этого больным назначают противомикробные препараты — антибиотики. Патогенетическое лечение направлено на дезинтоксикацию и коррекцию водно-электролитного баланса. Симптоматическая терапия — применение жаропонижающих, антигистаминных, местных антисептических средств. Дополнительно проводят лечение иммуномодуляторами и иммуностимуляторами.
Лихорадящим больным показан строгий постельный режим, обильное питье для выведения токсинов и правильное питание — исключение грубой и термически раздражающей пищи, преобладание в рационе пюре, разваренных каш, молочной продукции. Переход к традиционному питанию возможен только после снятия острых симптомов инфекции.
После купирования интоксикации назначают физиопроцедуры – электрофорез, УВЧ, индуктотермию, СВЧ-терапию, аэроионотерапию, ингаляции, а также массаж грудной клетки, иглоукалывание, ЛФК.
Своевременное и правильное лечение делает прогноз инфекции благоприятным. В противном случае заболевание приобретает затяжное течение, развиваются тяжелые осложнения, возможен смертельный исход.
Филогенетическая классификация актинобактерий
На основании анализа сходства гена 16-s-рРНК 130 родов филума актинобактерий объединены в один класс — Actinobacteria, в котором выделяют 5 подклассов, 6 порядков и 10 подпорядков.
Первые четыре подкласса сильно дивергировали и содержат всего лишь по одному роду. Пятый подкласс, который называется Actinobacteridae, делится на два порядка:
- Actinomycetales (актиномицеты).
- Bifidobacteriales (бифидобактерии).
Порядок бифидобактерий включает одноименное семейство с 3 родами, а порядок актиномицетов разбивается на 10 подпорядков:
- Actinomycinae.
- Micrococcineae.
- Corinebacterine.
- Micromonosporineae.
- Propionibacterineae.
- Pseudonocardineae.
- Streptomycineae.
- Streptosporangineae.
- Francineae.
- Glycomycineae.
Многие из этих групп соответствуют фенотипической классификации актинобактерий. Последняя подразделяет актиномицеты на основании совокупности морфологических, культуральных, физиологических и биохимических признаков. Фенотипические группы актиномицетов описаны во втором томе определителя бактерий Берджи (2001 г).
Самые распространенные красители
Чаще всего используются красители на основе анилина с разными значениями кислотных показателей (рН). Большинство красителей – порошки, которые разводят в спирте.
Красители, в которых красящими агентами являются катионы, называются основными (рН больше 7). С их помощью можно окрасить микроорганизмы в красный (фуксин, сафранин), фиолетовый (метилвиолет, тионин), синий (метиленовая синь), зеленый (малахитовая зелень), коричневый (хризоидин) и черный (индулин) цвета.
Красители, в которых красящими агентами являются анионы, называются кислотными (рН меньше 7). Они покрасят образец в красный (эозин), желтый (пикрин) или черный (нигрозин) цвета.
Есть группа нейтральных красителей (например, родамин В), где красящими агентами выступают и катионы, и анионы.

Этиология
Streptococcus pneumoniae впервые был выделен Пастером в 1881 году. Френкель и Вайхзельбаум спустя три года доказали роль этого микроорганизма в этиологии бактериального воспаления легких.
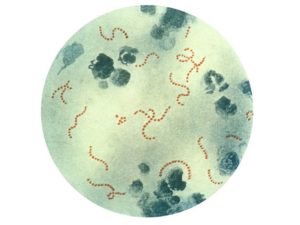
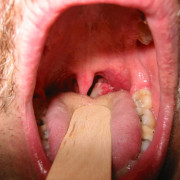
Streptococcus pneumoniae под микроскопом
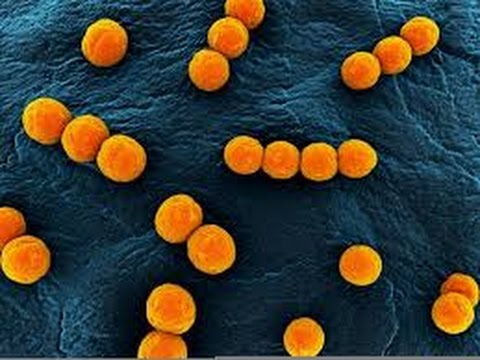
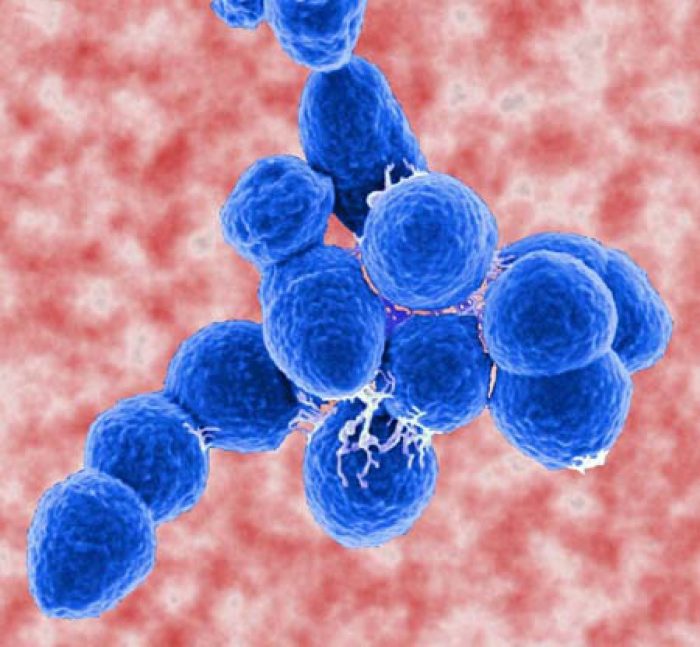
Морфология. Streptococcus pneumoniae — бактерии сферической или продолговатой формы, образующие пары. Эти диплококки неподвижны и аспорогенны. Клеточная стенка пневмококка имеет в своем составе пептидогликан, углеводы, тейхоевые кислоты, липопротеины, поверхностные белки. Мощная полисахаридная капсула защищает бактерии от фагоцитоза.
Тинкториальные свойства. Streptococcus pneumoniae окрашиваются по Грамму в синий цвет. В мазке из биоматериала имеют ланцетовидную форму и попарное расположение. Колонии, полученные в лабораторных условиях искусственным путем, состоят из округлых бактерий, расположенных короткими цепочками.
Физиологические свойства. Streptococcus pneumoniae свободно растут и развиваются как в присутствии кислорода, так и в бескислородных условиях. Они размножаются путем митотического деления и наследуют генетический набор хромосом от родительской клетки. Бактерии не устойчивы в окружающей среде и быстро погибают при нагревании до 60 градусов, воздействии дезинфицирующих и антибактериальных средств, а также желчи и оптохина. Эти вещества широко применяются для идентификации бактерий. Микробы сохраняют жизнеспособность при замораживании и высыхании. Чем дольше они находятся во внешней среде, тем менее выраженными становятся их болезнетворные свойства.
Культуральные свойства. Streptococcus pneumoniae требователен к питательным средам. Для выращивания бактерий в лабораторных условиях требуется высокая концентрация углекислоты. Растут они исключительно на специальных средах, содержащих компоненты крови. Эти вещества Streptococcus pneumoniae используют в качестве источника энергии. Инкубируют посевы в термостате при 37 °С, хотя бактерии способны расти и в более широком диапазоне температур. На кровяном агаре спустя сутки образуются полупрозрачные сероватые очень мелкие колонии с зеленящим гемолизом по периферии. В бульонеStreptococcus pneumoniae растут в виде диффузной мути и осадка на дне пробирки.
Биохимия. Streptococcus pneumoniae являются каталазо- и оксидазоотрицательными. Они ферментируют лактозу, аргинин, раффинозу и трегалозу.
Антигены. Streptococcus pneumoniae имеют соматический и капсульный антигены.
К факторам патогенности относится капсула, М-белок клеточной стенки, эндотоксин, ферменты. Они обеспечивают адгезию на эпителии слизистой оболочки, инвазию в эпителиоциты, подавление фагоцитоза, развитие воспаления.
Поствитальный способ
В отличие от предыдущего варианта, здесь окрашивание производят после умерщвления микроорганизмов. Методы поствитального окрашивания подразделяют на простые и сложные. Простые позволяют определить морфологические свойства исследуемых организмов: форму, размер, локализацию, взаиморасположение. Сложные же методы являются узконаправленными и позволяют получить сведения о структуре микроорганизма. Чаще всего сложные способы окрашивания носят имена своих создателей. Из них наибольшей популярностью пользуются следующие методики.
Метод Грама. Способ, разработанный еще в конце 19 века, базируется на дифференциации микробов по проницаемости клеточных стенок. С помощью обработки образца анилиновыми красителями (генциановым фиолетовым или метиловым) и последующей промывки исследователь получает два типа микробов: грамположительные (характерная синяя окраска) и грамотрицательные (обеспеченные). Для того чтобы получить более полную картину, используется также красный краситель, после обработки которым даже грамотрицательные микроорганизмы приобретают окраску – от розовой до красной.
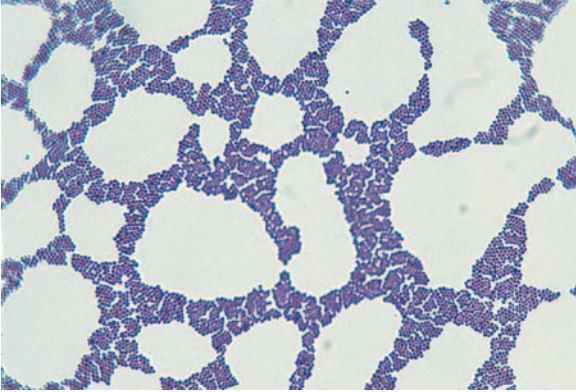
Методика Грама позволяет классифицировать микробы и провести их разделение по тинкториальным свойствам. Это один из наиболее простых и распространенных методов подготовки образца для микроскопирования. Прикладное значение данной методики заключается в диагностике различных инфекционных заболеваний.
Метод Циля-Нильсена. Этот способ был разработан также в конце XIX века. Он основывается на определении кислотоустойчивости бактерий с помощью окрашивания. Этим методом, благодаря тинкториальными свойствам микроорганизмов, можно выявить возбудители туберкулеза, лепры и микобактериоза.
Методика Романовского-Гимзе. Этот способ был разработан уже в начале двадцатого века. Его суть состоит в том, что после окрашивания образца специальным красителем ацидофильные бактерии приобретают различные оттенки красного цвета, а базофильные – от пурпурного до синего.
Ацидофилами называют молочно- и уксуснокислые бактерии, для жизнедеятельности которых необходима низкая кислотность среды. Базофилы же представляют собой микробов, которые могут быть окрашены основными красителями. Таким образом, метод базируется на разделении микробов по значению кислотности среды. Его широко применяют в изучении морфологии простейших и спирохет.
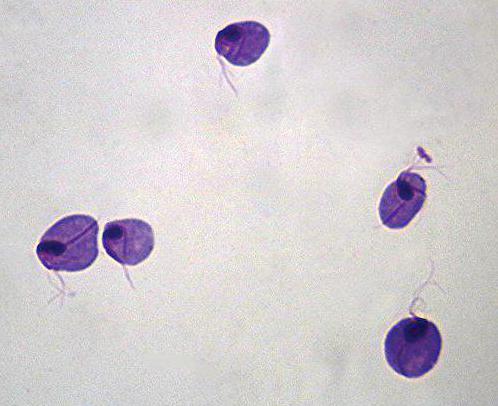
Методика Бурри-Гинса. Позволяет определить наличие у бактерий капсул.
Метод Морозова. Данный способ окраски дает возможность сделать жгутики бактерий видимыми. Для этого необходимо произвести такие манипуляции:
- Обработать образец кислотой, чтобы жгутики разрыхлились.
- Зафиксировать разрыхленные ткани танином.
- Окрасить образец азотнокислым серебром.
В результате бактерия, со всеми своими жгутиками, становится видимой. Ее цвет может колебаться от желтого до коричневого.
Общая характеристика
Актинобактерии очень разнообразны как в физиологическом, так и в морфологическом отношении. В этой группе встречаются следующие формы бактерий:
- Кокки.
- Палочки.
- Ветвящиеся нити.
- Развитый мицелий.
Все актиномицеты грамм-положительны и не образуют эндоспор. Однако наличие экзоспор является их очень распространенным признаком. Большинство представителей этой группы являются аэробами, но встречаются также облигатные и факультативные анаэробы.
Актинобактерии заселяют различные места обитания и используют для жизнедеятельности практически все варианты энергетического и конструктивного метаболизма. В этой таксономической группе присутствуют представители всех типов питания бактерий, кроме фототрофного.
Фенотипически актинобактерии делятся на 2 группы:
- Низшие актиномицеты — не образуют спор. В эту группу входят одиночные бактерии мицелиального и немицелиального строения.
- Высшие актиномицеты — образуют экзоспоры и включают только мицелиальные формы (как одноклеточные, так и многоклеточные).
Средой обитания для большинства актинобактерий служит почва, а также пресноводные и морские илы. Есть представители, живущие в экстремальных условиях с большим содержанием солей или высокими температурами (галофилы, термофилы).
Средой обитания некоторых актиномицетов является организм животных и человека. Такие представители могут быть патогенны для людей и потому являются предметом изучения медицинской микробиологии. Актиномицеты способны вызывать следующие заболевания:
- Эндокардит.
- Фарингит.
- Пародонтоз.
- Легочный нокардиоз.
- Актиномицетоз.
- Туберкулез.
- Проказа.
Среди актиномицетов встречаются и патогены растений, например, род Streptomyces, вызывающий паршу картофеля. Некоторые представители являются бактериями-симбионтами.
В экологической микробиологии актиномицеты рассматриваются, как важнейшие участники круговорота веществ. Большая часть этой функции выполняется актиномицетами, обитающими в почве.
Патогенез
Патогенетические звенья пневмококкового воспаления легких:
- Воздействие провоцирующего фактора,
- Снижение иммунной защиты,
- Проникновение бактерий в организм,
- Фиксация их на эпителии респираторного тракта,
- Размножение микробов в эпителиоцитах,
- Выработка бактериями белка, подавляющего иммунные клетки,
- Развитие местного воспаления,
- Образование язв и очагов некроза на слизистой трахеи и бронхов,
- Секреция геморрагического экссудата,
- Распространение инфекции в бронхолегочный аппарат,
- Поражение плевральной зоны и скопление гнойного экссудата в плевральной полости,
- Появление очагов воспаления в легких,
- Поражение межальвеолярных перегородок,
- Слияние мелких очагов,
- Развитие долевой пневмонии,
- Отек легочной ткани,
- Нарушение продвижения воздуха по дыхательным путям,
- Развитие дыхательной недостаточности,
- Гипоксия и сердечная дисфункция,
- Гематогенная диссеминация возбудителя из первичного очага в перикард, мозговые оболочки, суставы.
Структурные особенности микробов
Клетка микроорганизма обычно состоит их стенок (оболочка), цитоплазматической мембраны, цитоплазмы, содержащей в своем составе нуклеотид и включения. Некоторые разновидности микробов также обладают жгутиками, фимбриями или ресничками, и могут образовывать капсулы или споры.
Оболочка микроорганизма обусловливает его форму, а также защищает его от неблагоприятной окружающей среды и осмотического внутреннего давления. Стенки микробов имеют довольно сложные химический состав и структуру. У грамположительных и грамотрицательных клеток они отличаются. Первые имеют толстую клеточную стенку, содержащую тейхоевые кислоты и немного липидов. Стенка вторых состоит их полипептидного и полисахаридного слоев.
Снаружи клеточная стенка покрывается слизистым слоем. У некоторых микробов он может увеличиваться (набухать) образуя капсулу, состоящую преимущественно из полисахаридов, а иногда, полипептидов. Она маловосприимчива к окрашиванию. Именно поэтому такие микробы изучают с помощью метода Бурри-Гинса. У некоторых патогенных микробов (к примеру, пневмококка) капсула образуется только в организмах животных либо человека.
При исследовании микробов под микроскопом внимание также обращается на окрашиваемость цитоплазмы и ее структур. Цитоплазма может окрашиваться гомогенно (однородно) или гетерогенно (присутствуют включения органической или неорганической природы)
Для изучения включений используют специальные методики окрашивания (например, по Нейссеру). Кроме того, в составе цитоплазмы определяют наличие ядра или нуклеотида.
Узнав, что это – тинкториальные свойства и то, как они помогают в микроскопировании, рассмотрим особенности некоторых распространенных микробов.
Культура живая или мертвая
Методы окрашивания делятся на две группы в соответствии с жизненной формой исследуемого образца.
- Витальное (прижизненное) окрашивание. Этот метод исследования свойств микроорганизмов используется при изучении живых тканей, что позволяет наблюдать за процессами жизнедеятельности микробов. Для такого окрашивания используются красители с низкой токсичностью и высокой проникающей способностью.
- Поствитальное окрашивание. Это окрашивание мертвых или умерщвленных микроорганизмов. Благодаря тинкториальным свойствам бактерий, микробиологи определяют их структуру. Именно такое окрашивание применяется наиболее широко.
Обнаружение микробов
Диагностика заболеваний, вызванных Streptococcus pneumoniae, вызывает определенные трудности у специалистов. Они связаны с особенностями строения микробной клетки, биохимическими свойствами возбудителя, стремительным развитием патологического процесса, острым началом и короткой инкубацией, а также недостаточным уровнем знаний в области современных диагностических методов.
Микробиологическое исследование материала от больного позволяет определить этиологию заболевания. Для этого в бактериологическую лабораторию доставляют биоматериал: при рините — выделения из носа, при фарингите — отделяемое слизистой зева, при ангине — мазок с миндалин, при пневмонии — мокроту, при плеврите — плевральный экссудат. При подозрении на генерализацию инфекции и появление септических очагов в организме исследуют кровь и ликвор.
- Первый этап — изучение биоматериала под микроскопом после его окрашивания и фиксации. Streptococcus pneumoniae — грампозитивные кокки слегка продолговатой формы, расположенные парами или цепочками и окруженные микрокапсулой.
- Затем засевают материал на кровяной агар для первичной идентификации и сахарный бульон для накопления культуры, инкубируют 24 часа.
- На следующий день просматривают чашки и изучают характер роста. На кровяном агаре растут мелкие, прозрачные с сероватым оттенком колонии, окруженные зоной зеленящего гемолиза. В сахарном бульоне обнаруживают рост в виде диффузной мути и легкого осадка.
- Для постановки специальных тестов чистую культуру накапливают на скошенном кровяном или сывороточном агаре. Streptococcus pneumoniae не растет в присутствии оптохина и желчи, ферментирует инулин.
- На основании полученных в ходе исследования данных выделенный микроб относят к виду Streptococcus pneumoniae. Затем определяют его чувствительность к антибиотикам и фагам.
Биопроба на лабораторных мышах — метод выделения чистой культуры возбудителя. Из мокроты, ликвора или другого биоматериала готовят взвесь с помощью физраствора. Надосадочную жидкость вводят белым мышам интраперитонеально. Если мыши погибают в течение 3 суток, готовят мазки-отпечатки из органов и крови, а затем делают вывод об этиологической роли Streptococcus pneumoniae в данной патологии.
Серологическое исследование заключается в выявлении в крови больного антител к Streptococcus pneumoniae. К экспресс-методам относятся латекс–агглютинация и ИФА.
ПЦР-диагностика позволяет поставить диагноз в кратчайшие сроки. Этот быстрый и универсальный диагностический метод направлен на выявление генетического материала Streptococcus pneumoniae в исследуемом образце.
Эпидемиология
Пневмококк — это естественный обитатель верхних дыхательных путей у 5-40% людей. Поскольку 40-70% людей в свое время являются носителями вирулентных пневмококков, нормальная слизистая оболочка дыхательных путей обладает большой естественной устойчивостью.
Пациенты, страдающие пневмококковой инфекцией, приобретают краткосрочный иммунитет. Тяжесть заболевания самая высокая среди самых молодых и самых старых слоев населения, а также в менее развитых странах. Взрослые серотипы 1-8 ответственны за около 75% пневмококковой пневмонии и более половины всех случаев смерти от бактериемии. Типы 6, 14, 19 и 23 наиболее распространены у детей.
Streptococcus pneumoniae является важным возбудителем, вызывающим:
Предрасполагающими факторами являются перенапряжение, усталость или нарушение функции очищения эпителиального эпителия верхних дыхательных путей. Инфекция может распространяться через кровь, что может привести к сепсису или воспалению других тканей и органов.
Пневмококковая пневмония составляет около 60% всей бактериальной пневмонии. Типичные локализации:
стрептококковая пневмония в горле; стрептококковая пневмония в носу.
Симптомы пневмококковой болезни зависят от локализации инфекционного процесса. Они могут включать: