Жёлтая лихорадка
Содержание:
Диагностика жёлтой лихорадки
Как поставить диагноз жёлтая геморрагическая лихорадка? Этим занимаются врачи и чаще всего в инфекционной больнице. В период развития эпидемии намного проще определиться с точным диагнозом. Во время вспышек заболевания этот процесс не затруднителен. Собирают полный анамнез развития болезни.
Распознают жёлтую лихорадку благодаря следующим признакам.
- Проживание или временное пребывание человека в местах с частыми вспышками инфекции.
- Помогают типичные клинические проявления заболевания: двухфазное течение, поражение печени, жёлтое окрашивание кожи.
 Поставить правильный диагноз можно только после клинических исследований. Для этого изучают кровь больного человека:
Поставить правильный диагноз можно только после клинических исследований. Для этого изучают кровь больного человека:
- в самом начале болезни высевают возбудителя жёлтой лихорадки;
- в более позднем периоде определяют антитела в крови к вирусу, для чего проводят серологические исследования РСК или РПГА.
Чем раньше врачи смогут поставить диагноз жёлтая лихорадка — тем быстрее начнётся лечение и больше шансов на более благоприятный исход заболевания.
Описание
Лихорадка — повышение температуры тела свыше 37,2°С при измерении в подмышечной впадине.
Лихорадка не является болезнью. Обычно это признак борьбы нашего организма с инфекцией, или же лихорадка может возникать как симптом заболевания неинфекционной природы (например, онкологическое заболевание, инфаркт миокарда, аутоиммунный процесс). Кроме того, лихорадочное состояние может возникнуть после приема таких препаратов, как противозачаточные средства, антибиотики, средства для лечения артериальной гипертензии. Также повышение температуры тела появляется при нарушении равновесия между процессами теплопродукции и теплоотдачи при нормальном состоянии центра терморегуляции (гипоталамуса). Такое состояние возникает при тепловом ударе.
Нормальная температура тела у людей варьирует и зависит от таких факторов, как еда, физическая нагрузка, сон и время суток. Высокое значение температуры достигается около 6 часов вечера и максимально снижается около 3 часов ночи. Разница между утренней и вечерней температурой у здоровых людей не превышает 0,6° С.
В зависимости от причины возникновения выделяют инфекционную и неинфекционную лихорадку.
По степени повышения температура тела бывает:
- субфебрильная (37,2 — 37,9 °С);
- фебрильная (38,0 – 38,9 °С);
- высокая или пиретическая (39,0 – 40,9 °С);
- чрезмерная или гиперпиретическая (41 °С и выше).
Субфебрильная температура не требует медикаментозного вмешательства, прием лекарственных средств при температуре до 38,0 °С рекомендуется лишь в тех случаях, когда имеются субъективные ощущения, приносящие дискомфорт. В остальных случаях, когда температура повышается свыше 38,0 °С, необходимо назначение лекарственных средств, действие которых направлено на нормализацию температуры.
Важно помнить, что лихорадка может быть симптомом не только простуды, но и многих других серьезных заболеваний. Поэтому, даже если удалось самостоятельно в домашних условиях снизить температуру, необходимо все равно обратиться к врачу для выяснения причины, послужившей развитию лихорадочного состояния
История
Историки медицины расходятся в определении самого старого источника, в котором идёт речь именно о жёлтой лихорадке. Некоторые склонны считать таковым запись г. о гибели воинов Георга Клиффорда, графа Камберленда, на острове Пуэрто-Рико, от «тропической лихорадки». Однако в этой записи речь могла идти и о малярии, которая в те времена также называлась «тропической лихорадкой» и эпидемии которой тоже вспыхивали в «сезон дождей». Поэтому обычно отсчёт ведут от описания эпидемии на полуострове Юкатан в г.
«Эпизод эпидемии жёлтой лихорадки в Буэнос-Айресе», картина Хуана Мануэля Бланеса, 1871 год
В то время население Центральной Америки и островов Карибской области страдало от тяжёлых, повторяющихся эпидемий, и именно тогда на острове Барбадос английскими врачами было предложено название болезни — жёлтая лихорадка (англ. yellow fever). Испанцы употребляли название «чёрная рвота» (исп. vomito negro). Среди английских моряков и солдат, больше всего болевших ею, в обращении было название «Жёлтый Джек» .
Возбудитель жёлтой лихорадки
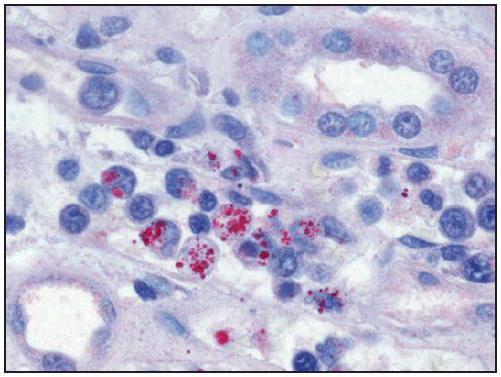
Вирус жёлтой лихорадки относится к флавивирусам, но именно это заболевание вызывает арбовирус. Возбудители, относящиеся к данному роду, виновны в возникновении лихорадки Денге, клещевого и японского энцефалита. Любая из этих инфекций характеризуется особенным течением и поражением жизненно важных органов.
вирус жёлтой лихорадки
В чём особенности этого вируса?
- Он поражает печень, почки и сердце.
- При низких температурах вирус сохраняется годами в замороженном состоянии, а также если его высушить.
- Возбудитель жёлтой лихорадки ежегодно поражает более 200 тысяч человек, несмотря на то, что он крайне неустойчив во внешней среде и погибает под действием большинства дезинфектантов, ультрафиолета и при нагревании до 60 °C.
- Самка комара после укуса больного человека может заражать окружающих в течение 12 дней.
Возбудитель жёлтой лихорадки легко инактивируется доступными недорогими средствами. Почему всё-таки нужно помнить о заболевании?
- В прошлом инфекция нередко была причиной массовой гибели населения.
- Каждый человек находится в группе риска по данному заболеванию при выезде в неблагополучные районы.
- Вспышки жёлтой лихорадки фиксируются и в наше время каждый год с различной степенью интенсивности.
Отличие природной инфекции от городской
Чем отличается природная инфекция от городской?
- Источником инфекции в городских условиях является больной человек. Комары служат переносчиками в период вирусемии или присутствия возбудителя жёлтой лихорадки в крови.
- В случае развития природной или джунглевой формы резервуаром заболевания служат преимущественно обезьяны мармозеты, иногда возбудитель обнаруживался в крови ежей, грызунов и сумчатых животных.
- Природная форма инфекции возникает преимущественно в джунглевых лесах и чаще появляется у людей, временно пребывающих в данной местности.
Эпидемии жёлтой лихорадки регистрируется при развитии заболевания в населённых пунктах. Но в последние годы их количество встречается всё реже.
Существует перечень стран, для путешествия в которые любому человеку понадобится вакцинация против жёлтой лихорадки. Их список можно легко найти в любых СМИ. При выезде из данных регионов человек нуждается в дополнительном обследовании на предмет наличия вируса жёлтой лихорадки в крови, даже если он был там проездом в краткосрочной командировке. Передать заболевание могут близкие люди или члены семьи, побывавшие в странах Африки и Америки и заразившиеся там жёлтой лихорадкой.
Профилактика
Вакцинация людей, выезжающих в эндемичные районы. Вакцина содержит ослабленный (аттенуированный) вирус штамма 17D. Желтолихорадочная вакцина считается одной из самых безопасных и высокоэффективных вакцин в истории вакцинологии. Надёжный иммунитет развивается в течение одной недели у 95 % привитых и сохраняется в течение 30—35 лет (возможно пожизненно). В настоящее время во многих странах ревакцинация производится каждые 10 лет.
Вакцина противопоказана:
- детям в возрасте до 9 месяцев при регулярной иммунизации (или до 6 месяцев во время эпидемии);
- беременным женщинам — за исключением времени вспышек жёлтой лихорадки, когда высок риск инфицирования;
- лицам с тяжёлой аллергией на яичный белок;
- лицам с тяжёлым иммунодефицитом в результате симптоматических ВИЧ/СПИДа или других причин, или при наличии заболеваний вилочковой железы.
Больной является источником заражения даже при лёгких формах заболевания и должен быть абсолютно защищен от укусов комаров. С этой целью вокруг постели устанавливают сетки, металлические или марлевые. Такая изоляция больного необходима на протяжении первых 4 дней, так как позже этого срока он уже не является источником заражения комаров.
Неспецифическая профилактика включает предотвращение укусов комаров и дезинсекцию близлежащих водоёмов.
Перечень стран, требующих международное свидетельство о вакцинации против жёлтой лихорадки.
- 1. Бенин
- 2. Буркина-Фасо
- 3. Габон
- 4. Гана
- 5. Демократическая Республика Конго
- 6. Камерун
- 7. Конго
- 8. Коста-Рика
- 9. Кот-д’Ивуар
- 10. Либерия
- 11. Мавритания
- 12. Мали
- 13. Нигер
- 14. Перу (только при посещении районов джунглей)
- 15. Руанда
- 16. Сан-Томе и Принсипи
- 17. Того
- 18. Французская Гвиана
- 19. Центральноафриканская Республика
- 20. Боливия
Перечень стран, имеющих эндемичные по этой инфекции зоны, при въезде в которые рекомендуется иметь международное свидетельство о вакцинации против жёлтой лихорадки:
Страны Южной Америки
- 1. Венесуэла
- 2. Боливия
- 3. Бразилия
- 4. Гайана
- 5. Колумбия
- 6. Панама
- 7. Суринам
- 8. Эквадор
Страны Африки
- 1. Ангола
- 2. Бурунди
- 3. Гамбия
- 4. Гвинея
- 5. Гвинея-Бисау
- 6. Замбия
- 7. Кения
- 8. Нигерия
- 9. Сенегал
- 10. Сомали
- 11. Судан
- 12. Сьерра-Леоне
- 13. Танзания
- 14. Уганда
- 15. Чад
- 16. Экваториальная Гвинея
- 17. Эфиопия
Международные инициативы
По инициативе Всемирной организации здравоохранения (ВОЗ) проводится профилактическая вакцинация против жёлтой лихорадки. Инициатива проводится при поддержке ЮНИСЕФ и включает регулярную иммунизацию детей начиная с 9-месячного возраста, а также кампании массовой вакцинации в районах высокого риска для всех возрастных групп от 9 месяцев и старше, эпидемиологический надзор и ответные меры на вспышки болезни.
Деятельность по вакцинации, хранению и распределению вакцин осуществляет Международная координационная группа (МКГ) по обеспечению вакцинами против жёлтой лихорадки. Группа создана по инициативе ВОЗ, в неё также входят «Врачи без границ»,
, и Детский фонд ООН (ЮНИСЕФ). МКГ поддерживает чрезвычайный резервный запас вакцин против жёлтой лихорадки для обеспечения быстрых ответных мер на вспышки болезни в странах высокого риска.
Экспертный Совет ВОЗ на регулярных совещаниях утверждает список производителей, чьи вакцины официально используются для борьбы с жёлтой лихорадкой. В этот список входят:
- Institut Pasteur de Dakar (Сенегал) (статус: активная)
- Sanofi Pasteur (Франция) (статус: активная)
- Bio-Manguinhos/Fiocruz (Бразилия) (статус: приостановлено)
- ФГБНУ «ФНЦИРИП им. М. П. Чумакова РАН» (Россия) (статус: временно приостановлена)
Профилактика заболевания
Прививка от желтой лихорадки представляет собой наиболее важный и действенный способ профилактики данного заболевания. Вакцинация необходима не только проживающим в эндемических районах, но и выезжающим в те края туристам.
Свидетельство о прививке от желтой лихорадки необходимо всем лицам, совершающим поездки в Африку или Латинскую Америку. Если по медицинским показаниям лицу, совершающему поездку, противопоказана вакцинация, освобождение от нее должно быть заверено компетентными органами.
Вакцина против желтой лихорадки, содержащая ослабленный вирус, позволяет в течение недели у 95 % привитых развить надежный иммунитет к заболеванию, который сохраняется на протяжении 30-35 лет, а иногда и пожизненно. Несмотря на то, что вакцина признана одной из самых высокоэффективных и безопасных в истории вакцинологии, имеет прививка от желтой лихорадки и противопоказания. Данная вакцина не предназначена для:
- детей младше 9 месяцев в случае проведения регулярной иммунизации;
- детей младше 6 месяцев при условии эпидемии;
- беременных женщин – исключение являются вспышки заболевания;
- лиц, страдающих тяжелой аллергией на яичный белок;
- лиц с тяжелым иммунодефицитом, вызванным симптоматическими ВИЧ/СПИД или другими причинами, или страдающими заболеваниями вилочковой железы.
Инфицированный человек, даже при легкой форме желтой лихорадки, представляет собой опасность для окружающих, поэтому для того, чтобы предотвратить дальнейшее распространение вируса, больному обеспечивают максимальную защиту от укусов комаров. Изоляция больного целесообразна лишь в первые 4 дня, поскольку позже он уже не представляет собой источник заражения для комаров.
Неспецифическим способом профилактики желтой лихорадки является борьба с комарами, включающая уничтожение мест размножения этих насекомых, распыление инсектицидов для истребления взрослых особей, а также добавление этих химических препаратов в источники воды, в которых комары начинают свое развитие.
Видео с YouTube по теме статьи:
Диагностика
Фото: center-light.ru
Арбовирусную болезнь, передающуюся чрез насекомых, называют жёлтой лихорадкой. Заразившийся человек подвержен тяжёлой интоксикации, лихорадке, поражению внутренних органов и ряду других проявлений болезни. Предварительный диагноз ставится врачом на основании жалоб больного, внешнего состояния здоровья и исходя из результатов общих анализов. Если у специалиста появляется подозрение на жёлтую лихорадку, он назначает сдачу определённых анализов для подтверждения предварительного диагноза заболевания.
Полная диагностика для выявления заболевания включает несколько этапов:
- анамнез;
- клиническое исследование;
- лабораторные исследования;
- использование инструментальных методов исследования;
- применение методики изучения антител в крови;
- ПЦР диагностика;
- биологическое исследование.
Анамнез
Признаки жёлтой лихорадки схожи с рядом других заболеваний, поэтому врач опрашивает пациента о возможном посещении его в страны, где существует риск заражения. Причиной возникновения болезни может оказаться путешествие в южные страны за прошедшие пару недель до начала проявления симптомов. В других странах заразиться жёлтой лихорадкой практически невозможно. Если пациент не имел возможности контакта с переносчиками заболевания, то врач выявляет болезнь со схожим течением и симптоматикой.
Клиническое исследование
Одним из важных этапов диагностики является клиническое исследование. С помощью клинических данных врач ставит предварительный диагноз. Учитываются признаки заболевания: как началась болезнь, определяется степень развития, образование желтухи. Общая картина симптоматики помогает врачу определить степень поражения внутренних органов, и выявить болезнь. Специалист не исключает схожесть симптомов с другими заболеваниями, поэтому ставить окончательный диагноз на основе клинических исследований не может.
Лабораторные исследования
Согласно лабораторным данным можно ставить окончательный диагноз и выбирать соответствующее лечение. Выявить жёлтую лихорадку лабораторным путём поможет сдача анализов мочи и крови. С помощью результатов исследования врач выявляет степень развития недуга, какие части организма повреждены. Жёлтая лихорадка обычно приводит к следующим изменениям в анализах:
- при биохимии – увеличение билирубина и трансаминаза, повышение уровня мочевины и креатинина, повышение уровня глюкозы;
- при общем анализе крови – снижение лейкоцитов, лимфоцитов, тромбоцитов, повышение скорости оседания эритроцитов, панцитопения;
- при анализе на свёртываемость крови уровень повышен;
- при общем анализе мочи – протеинурия, гематурия, цилиндрурия.
Инструментальные методы исследования
Такие методы применяются при диагностировании жёлтой лихорадки крайне редко. Причиной тому служит невозможность выявления возбудителя. Инструментальный метод используется для диагностики осложнений на 3-м этапе болезни.
Инструментальные исследования включают в себя:
- рентгеновское исследование органов грудной клетки;
- компьютерную томографию;
- электрокардиографию;
- биопсию печени.
Методика изучения антител в крови больного
Иммуноферментный анализ – важнейший этап в постановке диагноза жёлтой лихорадки. Так как он помогает окончательно удостовериться и подтвердить диагноз. Данный анализ помогает выявить специфические антитела, вырабатывающиеся организмом для защиты от вируса.
ПЦР диагностика
Данный метод исследования помогает с высокой точностью определить нахождение вируса в теле больного. Однако такую диагностику проводят только в том случае, когда результаты анализов не дают точное определение болезни или недуг протекает в нетипичной форме. Тест ПЦР – это дорогостоящая процедура, поэтому её не применяют в период обострения эпидемии.
Биологическое исследование
Методы исследования биологическим путём включают использование белых мышей в целях выявления болезни. Внутримозговое заражение животного получают с помощью введения биологического материала больного в череп мыши. Через некоторое время у белых мышей наблюдается развитие энцефалита. Биологическое исследование в основном проводят в научных целях.
Все вышеперечисленные методы выявления и диагностирования жёлтой лихорадки назначает исключительно врач. Самостоятельно ставить диагноз, исходя из общей симптоматики течения заболевания невозможно. Так как человек, не имеющий специального медицинского образования, не может без результатов специфических анализов поставить нужный диагноз из-за схожести симптомов и характера течения болезни.
Лихорадка денге
Лихорадка денге, по оценкам инфекционистов, поражает ежегодно около 50-100 миллионов человек во всем мире. Смертность от этого комариного вируса очень высокая – порядка 25 тысяч случаев каждый год. Переносится вирус комарами двух видов: Желтолихорадочным комаром и Кусакой бело-пестрым (азиатским тигровым комаром). Кроме этого вида вируса, данные комары могут передавать и другие, смертельные для человека опасные вирусы. С точки зрения экономики лихорадка денге наносит непоправимый ущерб странам, в которых наблюдаются такие вспышки. От данного вида инфекции так же не существует вакцины, кроме того, лечение, которое могут предложить врачи, в основном сосредоточено на снятии остроты симптомов и поддержке стабильного состояния больного. Можно сказать, что в подавляющем большинстве случаев выздоровление человека зависит от того, насколько крепким был его иммунитет до момента заражения. Лихорадка денге опасна еще и тем, что может протекать в двух формах: простой и осложненной (геморрагической). При такой форме у больного открываются внутренние кровотечения, страдает лимфатическая система, сердце, почки, нервная система и кровеносные сосуды.
Симптомы Жёлтой лихорадки:
Существует три варианта желтой лихорадки у людей. Это лихорадка джунглей (сельский тип), городская лихорадка и промежуточный тип.
Сельский вариант (желтая лихорадка джунглей). В тропических лесах (сельве) желтая лихорадка имеет место у обезьян, инфицированных укусами «диких» комаров. Зараженные обезьяны могут распространять инфекцию, передавая ее здоровым комарам. Инфицированные «дикие» комары с укусом передают вирус людям, находящимся в лесу. Эта цепочка приводит к отдельным случаям инфекции преимущественно у молодых людей, работающих на лесозаготовке, не приводя к эпидемиям и крупным вспышкам. Инфекция также может распространяться и между инфицированными людьми.
Промежуточный вариант инфекции имеет место во влажных либо полу-влажных африканских саваннах, является доминирующей формой инфекции на территории континента. Имеют место эпидемии ограниченного масштаба, отличающиеся от городского варианта инфекции. «Полу-домашние» комары заражают и животных, и людей. При таких эпидемиях одновременно может быть поражено несколько деревень, однако летальность при этом варианте желтой лихорадки ниже, чем при городском.
Городской вариант инфекции сопровождается эпидемиями большого масштаба, которые вызваны притоком мигрантов в урбанизированные регионы, отличающиеся высокой плотностью населения. «Домашние комары» (вида Aedes aegypti) переносят вирус от человека к человеку, обезьяны не участвуют в эпидемической цепочке передачи заболевания.
Инкубационный период длится около недели, изредка до 10 дней. В типичных случаях заболевание проходит несколько последовательных стадий.
Фаза гиперемии. Острое начало болезни проявляется быстрым нарастанием температуры тела более 38 °С с ознобом, головной болью, миалгиями, болями в мышцах спины, тошнотой и рвотой, возбуждением и бредом. В динамике этой фазы болезни указанные признаки сохраняются и усиливаются. При осмотре больных отмечают гиперемию и одутловатость лица, шеи, плечевого пояса, яркую гиперемию сосудов склер и конъюнктив, фотофобию, слезотечение. Очень характерна гиперемия языка и слизистой оболочки рта. Выраженная тахикардия сохраняется при тяжёлом течении болезни или быстро сменяется брадикардией, начальная артериальная гипертензия — гипотензией. Незначительно увеличиваются размеры печени, реже селезёнки. Возникают олигурия, альбуминурия, лейкопения. Появляются цианоз, петехии, развиваются симптомы кровоточивости. В конце фазы может быть отмечена иктеричность склер. Длительность фазы гиперемии — 3-4 дня.
Кратковременная ремиссия. Длится от нескольких часов до 1-2 сут. В это время температура тела обычно снижается (вплоть до нормальных значений), самочувствие и состояние больных несколько улучшаются. В ряде случаев при лёгких и абортивных формах в дальнейшем постепенно наступает выздоровление. Однако чаще вслед за кратковременной ремиссией вновь возникает высокая лихорадка, которая может держаться до 8-10 сут, считая от начала болезни.
В тяжёлых случаях ремиссию сменяет период венозного стаза. В этот период вирусемия отсутствует, однако сохраняется лихорадка, отмечают бледность и цианоз кожи, желтушное окрашивание склер, конъюнктив и мягкого нёба. Состояние больного ухудшается, цианоз, как и желтуха, быстро прогрессируют. Возникают распространённые петехии, пурпура, экхимозы. Выражен гепатолиенальный синдром. Характерны рвота кровью, мелена, кровоточивость дёсен, органные кровотечения. Развиваются олигурия или анурия, азотемия. Возможны инфекционно-токсический шок, энцефалит. Инфекционно-токсический шок, почечная и печёночная недостаточность приводят к смерти больных на 7-9-й день болезни.
Осложнениями инфекции могут быть пневмония, миокардит, гангрена мягких тканей или конечностей, сепсис в результате наслоения вторичной бактериальной инфекции.
В случаях выздоровления развивается длительный период реконвалесценции. Постинфекционный иммунитет пожизненный.
Примечания
- ↑ Disease Ontology release 2019-05-13
- ↑ Monarch Disease Ontology release 2018-06-29sonu
- ↑ (неопр.). www.cdc.gov (16 января 2019). Дата обращения 22 октября 2019.
- ↑ Даниэл М. — Тайные тропы носителей смерти. — Прогресс, 1990. ISBN 5-01-002041-6
- Губарев Виктор Кимович [www.litmir.me/br/?b=177340&p=25 100 великих пиратов], Вече, 2011. ISBN 5-9533-5774-5, ISBN 978-5-9533-5774-6
- Поль де Крайф (де Крюи). Охотники за микробами. Издательство: Астрель, Полиграфиздат, 2012. ISBN 978-5-271-35518-9, ISBN 978-5-4215-3274-3
- Tolle MA (April 2009). «Mosquito-borne diseases». Curr Probl Pediatr Adolesc Health Care 39 (4): 97—140.
- Smithburn KC, Durieux C, Koerber R, et al. Yellow fever vaccination. Geneva, Switzerland: World Health Organization, 1956. WHO monograph series no. 30
- Monath TP. Yellow fever . In: Plotkin SA, Orenstein WA, eds. Vaccines. 3rd ed. Philadelphia, PA: W.B. Saunders, 1999;815—79.
- Barrett AD. Yellow fever vaccines. Biologicals 1997;25:17—25.
- ↑
Как обезопасить себя от желтой лихорадки без вакцины?
Существует два основных способа обезопасить себя от инфицирования желтой лихорадкой, не прибегая к вакцинации:
- укрепление общего иммунитета;
- борьба с комарами.
Укрепление общего иммунитета.
Т- и В-лимфоцитовтимусаХорошо зарекомендовали себя следующие препараты данной группы:
- вилозен;
- тимостимулин;
- тималин;
- тимоптин;
- тактивин.
К данной группе иммуномодуляторов относят следующие препараты:
- интерферон;
- ферон;
- роферон.
Чаще всего для укрепления иммунитета прибегают к препаратам на основе следующих растений:
- алоэ;
- шиповник;
- корень женьшеня;
- эхинацея.
Борьба с комарами.
Помимо мер, организованных специальными службами по борьбе с насекомыми, желательно пользоваться и следующими локальными средствами защиты от комаров:
- противомоскитные сетки на окнах;
- липкие ленты для поимки насекомых;
- противомоскитные спреи;
- мази для защиты от комаров;
- фумигаторы (таблетки) от комаров.
уколы, капельницы