Коклюш: клиника, диагностика, лечение
Содержание:
Развитие болезни в организме взрослого человека
Давайте разберемся с некоторыми особенностями коклюша. Это инфекционная болезнь, имеющая весьма специфическую симптоматику – пароксизмальный кашель, способный спровоцировать спазмы дыхательной системы человека.
У взрослых людей коклюш развивается из-за проникновения в организм бордетеллы – палочки Bordetella pertussis. Она нежизнеспособна во внешней среде, поскольку является весьма уязвимой, поэтому передача заболевания происходит только лишь при непосредственном контакте больного человека со здоровым.
Ранний период болезни – первые 2 недели – считается наиболее опасным. Несмотря на массовую вакцинацию, а также на все достижения современной фармакологии, коклюш весьма заразен, в том числе и среди взрослой части населения планеты. Главным и вместе с тем наиболее характерным симптомом этой болезни является приступообразный кашель, который невозможно купировать медикаментозно.
Как уже говорилось чуть выше, инфицирование возможно только лишь при достаточно тесном контакте. Кашляя, больной человек выбрасывает в воздух множество палочек, которые проникают в организм к другим, здоровым людям. Кстати, дети достаточно часто подхватывают болезнь от своих родителей. Такая ситуация может возникнуть, когда взрослые болеют стертой, нетипичной формой коклюша, думая при этом, что кашель является не более чем симптомом легкой простуды. Инкубационный период болезни составляет, как правило, от 5 до 10 суток. Впрочем, существуют и такие формы заболевания, при которых он длиться от 3-х дней до 3-х недель.
Течение болезни подразделяется на 3 этапа:
- катаральный;
- пароксизмальный;
- выздоровление.
Давайте рассмотрим их более детально. В частности, катаральный этап может длиться до 14 суток. На его начальной стадии, промежутке между инкубацией и непосредственно самой болезнью, появляется постоянный сухой кашель, при этом никакого повышения температуры тела не наблюдается – разве что совсем незначительное. Как раз на этом периоде допускается больше всего ошибок при постановке диагноза. Медики принимают коклюш либо за бронхит, либо за ОРВИ. Между тем коклюш у взрослого человека легче всего остановить на начальном этапе болезни, однако из-за некорректного диагноза сделать это не получается.
Вместе с тем ежедневно бордетеллы становятся все менее активными, и спустя 3 недели они совсем ослабевают. Тем не менее за этот период инфицированный вполне может заразить достаточно большое количество других людей. Симптоматика нарастает по мере развития заболевания – кашель у больного становится все более интенсивным, и постепенно появляются приступы – наиболее характерный для коклюша симптом.
Пароксизмальный этап может длиться до 3-х месяцев. Приступы кашля в это время настолько специфичны, что с диагнозом ошибиться уже очень сложно. Практически любой медик определит – человек болен коклюшем, а не чем-то иным. Кстати, характерный только лишь для этого заболевания кашель реально диагностировать и самостоятельно: в данном случае происходит серия из 5-10 толчков подряд. Во время приступа человек фактически не может дышать. Поэтому после завершения толчков делается глубокий вдох. Зачастую он сопровождается репризом – свистящим специфическим звуком. Приступ может повториться практически сразу после того, как дыхание восстановится.
На данной стадии коклюша общее состояние больного ухудшается, а сам человек становится обессилившим. Постепенно приступы будут становиться все более редкими, а частота кашлевых толчков при этом тоже будет уменьшаться. Стоит отметить, что легче всего переносят болезнь те, кто был ранее привит от коклюша. В подавляющем большинстве случаев у таких людей заболевание протекает намного легче.
Традиционно считается, что этап выздоровления у больного коклюшем начинается со второго месяца после инфицирования. Здесь все еще наблюдаются кашлевые приступы, однако они уже не столь частые, как на пароксизмальном этапе, да и общее состояние пациента существенно улучшается.
Лечение коклюша народными средствами
Важно! Перед применением народных средств против коклюша обязательно проконсультируйтесь с лечащим врачом!
Чеснок с молоком. Тщательно измельчите или пропустите через чеснодавку 5 средних зубчиков чеснока, залейте их стаканом кипятка и поставьте на огонь. Доведите средство до кипения, прокипятите минут 5, после остудите и принимайте по несколько раз в день. Многие народные целители применяют данное средство для лечения коклюша у детей в домашних условиях.
Лук. Нарежьте мелко репчатый лук, сложите его в 500 мл банку и засыпьте его 4 ст. ложками сахара. Когда лук пустит сок, полученный сироп нужно принимать несколько раз в день, по 1 ч. ложке.
Нафталин. Насыпьте немного нафталина в сложенную вдвое марлю, привяжите сверток за шнурочек ребенку на шею. На ночь мешочек нужно снимать и ложить рядом с головой, чтобы ребенок постоянно мог дышать средством.
Пихтовое масло. Применяется при плохом отхождении мокроты. Капните 1-2 капли пихтового масла ребенку на верхнюю часть груди и спины, после чего слегка его втирайте в кожу. Улучшение кровообращения, а также вдыхание эфирного масла, которое обладает противомикробным, седативным и многими другими лечебными свойствами будет способствовать очищению дыхательных путей от патологического секрета.
Для усиления эффекта, пихтовое масло можно использовать в качестве основы для аромалампы.
Мумиё. Растворите 0,1 г мумие в 50 г теплой воды. Полученную смесь нужно выпить утром, натощак. Количество приемов 10 раз, в течение 10 дней, каждый день по 1 разу.
Солодка. Измельчите 350 г корня солодки, залейте его 1 л воды и поставьте на огонь. Доведите средство до кипения, прокипятите его еще около 8 минут, после накройте и дайте настояться в течение 1 часа. Когда отвар станет теплым, процедите его и принимайте по 1-2 ч. ложки 3 раза в день. Принимать отвар нужно в теплом виде, поэтому перед приемом слегка подогревайте его.
Удивление. Как мы и писали в начале статьи, коклюшный кашель может еще сохранятся не один день после купирования инфекции, что обусловлено продолжением активности раздраженного кашлевого центра. Чтобы предотвратить кашель, необходимо переключить активность на другой центр, чему способствует сильное положительное переживание ребенка, например – сделать перелет на самолете, покатать его в кабине грузовика, подарить щенка или котенка. Чем длительней будет положительные переживания, тем быстрее ребенок пойдет на поправку. Кстати, щенка или котенка не обязательно покупать, их обычно в большом количестве «существует» в приютах для животных, поэтому, подарите счастливую жизнь будущему члену Вашей семьи.
Диагностика коклюша
Поскольку болезнь все же значится детской, поставить точный диагноз взрослым не так-то легко. Не каждый взрослый больной обращается в больницу, и, приняв коклюш за обычную простуду, будет переносить его без медицинской помощи.
Если больной все же обратиться в больницу, его, при подозрении на коклюш, обязательно попросят сдать несколько анализов:
- Общий анализ крови, который, иногда, бывает в норме. Однако врача может насторожить повышенный лейкоцитоз с нормальной СОЭ (скорость оседания эритроцитов).
- Диагностика возбудителя. У больного берут соскоб посева с задней стенки глотки, правда, не всегда удается получить верный результат, особенно на катаральной стадии (где-то в среднем 40 процентов и ниже). Взятие анализа способом ПЦР более информативно, но при приеме антибиотиков попытки выявления сводятся к нулю.
- Проведение исследования кровяной сыворотки в ИФА или РНГА. — Забор в ИФА – на второй стадии болезни. Более точен метод парных сывороток, при котором забор крови идет два раза (в начале и конце заболевания).
- Направление на рентген. При положительном результате отмечают расширение легочного древа и рельефность рисунка.
Лечение
Антибиотики особенно хорошо действуют в первую неделю, затем эффективность немного падает, однако, они делают человека менее заразным по отношению к другим. На начальной стадии курс лечения составляет неделю, при переходе болезни на вторую стадию – до 14 дней.
Лечение коклюша у взрослых проходит довольно трудно, поскольку сильно токсичный возбудитель поражает вегетативную систему. В центр головного мозга идет рефлекс, усиливающий кашель.
Дифференцировать болезнь проблемно, поскольку коклюш и паракоклюш имеют сходную клиническую картину. Сбора данных недостаточно, чтобы поставить правильный диагноз, хотя симптомокомплекс содержит специфические признаки заболевания в виде интенсивности и звучания кашля. Диагностика коклюша у взрослых предусматривает следующие лабораторные исследования:
- забор анализа крови для выявления особенностей патогенной флоры;
- изучение мокроты под микроскопом (бактериологическое исследование);
- реализация серологических методик;
- гематологические и молекулярные исследования;
- анализ ИФА.
Особенности кашля
Коклюш у детей всегда протекает в тяжелой форме и отличается весьма специфическим кашлем, поэтому при переходе во вторую стадию это заболевание уже невозможно перепутать ни с чем. Сопровождается приступ кашля сильным спазмом легких, а также неспособностью ребенка в этот период вдыхать воздух, из-за чего его лицо может стать красным или даже синим, но по окончании приступа, когда способность дышать восстанавливается, эти признаки проходят.
Однако из-за частого повторения таких приступов удушливого кашля лицо ребенка может стать отекшим, одутловатым, опухшим. У больных детей нередко появляются темные круги под глазами. При болезни средней степени тяжести в сутки у больного ребенка может отмечаться около 20–25 приступов с последующим отхождением густой мокроты из пораженных легких. Если заболевание приобрело тяжелую форму, количество приступов может достигать 50 и более.
Заканчивается приступ резким глубоким вдохом, сопровождающимся характерным свистящим звуком. Само заболевание может продолжаться от 2 до 4 недель, на протяжении которых приступы постепенно начинают стихать, однако в дальнейшем остаточный кашель можно сохраняться еще в течение нескольких недель.
Наиболее опасным коклюш считается для младенцев грудного возраста, особенно при заражении в первые месяцы жизни, так как в этот период болезнь нередко заканчивается летальным исходом. Организм малыша еще недостаточно окреп, его иммунная система еще не совершенна, поэтому не может полноценно противостоять такому серьезному заболеванию. Если ребенок родился недоношенным или имеет патологии в развитии нервной системы, сердца и сосудов, органов дыхания, то риск летального исхода будет значительно выше.

Коклюш у детей является очень опасным заболеванием, защитить от которого может своевременная вакцинация
Профилактика коклюша
Профилактика коклюша включает в себя:
- Соблюдение правил личной гигиены;
- Избегание переохлаждения организма, стресса;
- Употребление продуктов, обогащенных витаминами и микроэлементами;
- В осенне-зимний период избегать закрытых мест с большим скоплением людей;
- Разобщение детей после контакта с носителем инфекции и наблюдение за состоянием их здоровья в течение 14 дней;
- Вакцинация.
Вакцинация против коклюша
Сразу нужно сказать, что прививка от коклюша не дает 100% гарантии безопасности от появления данного заболевания. Врачи отмечают, что данная прививка в основном лишь минимизирует возможность заболеть, а если инфицирование и происходит, то течение болезнь протекает преимущественно в легкой форме без осложнений. Конечно, везде есть исключения.
На сегодняшний день существуют следующие вакцины от коклюша:
- «Инфанрикс» — бесклеточная вакцина против дифтерии, коклюша и столбняка;
- «Тританрикс» — вакцина против коклюша, столбняка, дифтерии и гепатита В;
- «Тетракок» — вакцина против коклюша, дифтерии, столбняка и полиомиелита;
- «АКДС» — адсорбированная коклюшно-дифтерийно-столбнячная вакцина. Данная вакцина по многочисленным источникам и отзывам имеет достаточно много осложнений, поэтому многие врачи рекомендуют применять иные вакцины.
После первой вакцинации, через 1,5-2 года делают ревакцинацию.
Иммунитет к инфекции более стойкий, нежели после вакцинации.
Симптомы коклюша
Инкубационный период болезни от момента инфицирования и до появления первых симптомов коклюша составляет 5-14 дней. В это время бактерия заселяет дыхательные пути.
Следующий период носит название продромального или катарального, когда появляются предвестники болезни. Средняя продолжительность этого периода составляет 7-14 дней.
Для него характерны следующие симптомы:
-
У человека появляется сухой кашель, который не слишком сильно беспокоит его в дневные часы, но усиливается к вечеру.
-
Температура тела может повышаться до 38 °C.
-
Возможен незначительный насморк.
-
В целом человек чувствует себя удовлетворительно, состояние здоровья сильно не нарушено.
Продромальный период коклюша напоминает развитие обычного ОРЗ, поэтому на этом этапе диагностика крайне затруднена.
Следующий этап болезни носит название спазматического периода.
Он характеризуется следующими симптомами:
-
Кашель становится приступообразным.
-
Он всегда завершается судорожными подергиваниями тела.
-
Кашлевые толчки сопровождаются отделением мокроты.
-
Возможно появление рвоты в конце приступа.
-
Во время кашля часто наблюдается изменение цвета лица, оно становится синюшно-красным. Язык высунут наружу.
-
Количество приступов в сутки: 5-40.
-
Кашель чаще беспокоит во время ночного отдыха.
-
Для приступа характерно апноэ, когда на срок от 30 до 60 секунд у человека останавливается дыхание.
-
Тяжелый приступ может завершаться непроизвольным отделением мочи и кала.
-
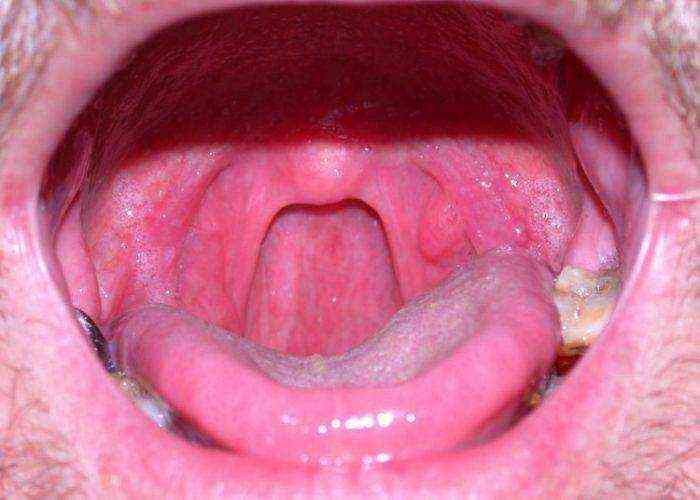
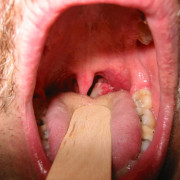
Характерным признаком коклюша является формирование язвочки на уздечке языка, так как во время кашля больной травмирует ее нижним резцами.
Завершающим этапом болезни является период обратного развития. Он характеризуется постепенным угасанием симптомов, стабилизацией температуры тела.
Следует учесть, что даже после того как организм полностью победит болезнь, кашель будет преследовать его на протяжении некоторого времени. Средний срок полного исчезновения кашля составляет 3 недели.
Еще в течение 6 месяцев у человека может сохраняться повышенная раздражительность и утомляемость. Иммунитет во время заболевания значительно снижается, поэтому наблюдается восприимчивость организма к различным респираторно-вирусным заболеваниям.
Симптомы коклюша
Ведущий признак болезни — это длительный приступообразный кашель, который не снимается практически всеми доступными лекарствами. Не имеет значения растительный ли это препарат или другое сильнодействующее вещество. Кашель появляется не из-за скопления слизи в бронхах и не вследствие сужения их просвета, как при других заболеваниях.
Какова причина такого выраженного кашля при коклюше? Во всём виноват токсин, который выделяет палочка bordetella pertussis, попадая в организм человека. Это вещество начинает действовать на блуждающий нерв, постоянно раздражая его. А этот нерв, как известно, обеспечивает работу многих органов:
- глотки;
- гортани;
- пищевода и желудка;
- лёгких и сердца;
- поджелудочной железы;
- скелетной мускулатуры.
Токсин раздражает блуждающий нерв, после чего сигнал о нарушении работы поступает в головной мозг. Кашель — это защитная реакция организма на действие раздражителя, попытка избавиться от причины.
Какими симптомами сопровождается болезнь?
- Температура при коклюше чаще бывает в пределах нормы и только в редких случаях при тяжёлом течении может достигать 38–39 °C.
- Как и при любом другом инфекционном заболевании появляются общие симптомы: слабость, недомогание, изменение аппетита, иногда человек становится раздражительным.
- В самом начале болезни бывает насморк, слезотечение, боль в горле.
- В болезненный процесс вовлекаются верхние дыхательные пути: появляются признаки воспаления горла, трахеи, бронхов.
- Возникает сухой кашель. При коклюше он имеет свои особенности. Это постоянный симптом, который усиливается ночью и не купируется при использовании сильнодействующих препаратов. Так заканчивается первый период в развитии болезни — катаральный.
- Затем следует спазматический или судорожный период. Чем опасен коклюш в этот момент? Кашель приобретает приступообразное течение. Его может спровоцировать любой сильный раздражитель. Он состоит из множества толчков, идущих один за другим. При этом человек не имеет возможности вдохнуть. Во время небольшой паузы между ними короткий вдох сопровождается характерным свистящим звуком, который носит название реприза. После приступа выделяется густая слизь, иногда бывает рвота.
- Симптомы зависят от места действия токсина. Нередко при развитии коклюша у взрослых бывает изменение давления, тошнота и рвота, появляются судороги, головокружения, а возможны и обмороки.
- В период разрешения коклюша самочувствие постепенно налаживается, состояние нормализуется.
- Восстановительный период может длиться несколько месяцев и зависит от тяжести течения заболевания и защитных сил организма.
Инкубационный период коклюша зависит от типа возбудителя и реакции организма на него и длится от 3 дней до 15. Чаще всего он протекает в пределах 5–8 дней.
https://youtube.com/watch?v=gCYdZNSTnBY
Лечение коклюша у детей: общие принципы
Диагностика коклюша обычно не представляет затруднений. Однако при условии, что она проводится врачами, а не родителями ребенка. Для точной постановки диагноза нередко требуется выделение возбудителя.
Врач определяет рекомендации и объясняет, как лечить коклюш. Чаще всего для лечения заболевания у детей родителям предписывается соблюдать следующие правила:
- изоляция ребенка;
- проведение санитарно-гигиенической очистки помещения;
- поддержание влажности воздуха в помещении, где содержится больной, на высоком уровне;
- поддержание температурного уровня в пределах 18-20°С, обеспечение притока свежего воздуха для уменьшения количества и выраженности приступов;
- умеренный режим, исключение физических и психоэмоциональных нагрузок;
- по возможности обеспечение прогулок по 1-2 часа 1-2 раза в день, в том числе в холодное время года;
- диета с соблюдением калорийности, исключение продуктов, способных спровоцировать рвотный рефлекс (сухари, твердое печенье, кислые фрукты и ягоды), при частой рвоте рекомендуется пюрировать пищу и давать небольшими порциями.
Медикаментозное лечение при коклюше
На начальном этапе коклюша назначают курс антибактериальной терапии нацеленного действия. Средний курс приема антибиотиков составляет 5-7 дней.
Препаратами первого выбора при лечении коклюша у детей считаются антибиотики пенициллиновой группы (Ампициллин, Флемоксин, Аугментин и другие), при индивидуальной чувствительности ребенка к пенициллинам или иных показаниях возможно применение макролидовой группы препаратов (Сумамед, Эритромицин) или аминогликозидов (Гентамицин).
При адекватной реакции ребенка на проглатывание препаратов антибиотики назначаются в форме для перорального приема. Если такое применение сопровождается рвотой или вызывает спастические симптомы, кашель, медикаменты вводят внутримышечно. Тяжелые формы коклюша могут требовать внутривенного введения лекарственных средств.
Так как симптомы не ограничиваются раздражением слизистой, в курс терапии включаются препараты, подавляющие очаг возбуждения кашлевого рефлекса в головном мозге. К ним относятся противокашлевые средства (Синекод, Коделак), препараты группы бензоадепинов, нейролептики (Аминазин, Атропин. Пропазин и др.). В качестве дополнительной терапии возможно применение фенспирида (торговая марка Эреспал), антигистаминных средств для снятия отечности дыхательных путей. На ранней стадии болезни возможно применение специфического глобулина с антикоклюшными свойствами. При кислородной недостаточности показаны методы оксигенотерапии, использование кислородных масок, подушек. Для поддержания иммунитета рекомендованы витаминно-минеральные комплексы, возможно назначение иммуностимулирующих средств.
Диагностика коклюша у взрослых
- Коклюш достаточно трудно диагностировать и отличить от пара-коклюшной (похожей) инфекции. Но стоит помнить, что возбудитель данного заболевания передается исключительно от человека к человеку воздушно-капельным путем
- Данные собранного анамнеза могут указывать на возможное заражение в результате контакта пациента с ранее заболевшим коклюшем человеком. Коклюш не является осложнением других инфекций и не развивается на фоне ОРЗ
- В диагностике данного заболевания представляет сложность отличить коклюш от профессиональных заболеваний органов дыхания и имеющихся хронических заболеваний в стадии обострения
- Симптомокомплекс, проявляемый коклюшной инфекцией, дает возможность предположить именно эту болезнь. Так как приступы кашля при этой патологии достаточно характерны
- Для уточнения предполагаемого диагноза производят посев отделяемого при кашле пациента на специальные среды и изучение развивающейся на среде микрофлоры под микроскопом. Так же производят ряд дополнительных исследований и анализов для оценки общего состояния пациента
Поскольку болезнь все же значится детской, поставить точный диагноз взрослым не так-то легко. Не каждый взрослый больной обращается в больницу, и, приняв коклюш за обычную простуду, будет переносить его без медицинской помощи.
Если больной все же обратиться в больницу, его, при подозрении на коклюш, обязательно попросят сдать несколько анализов:
- Общий анализ крови, который, иногда, бывает в норме. Однако врача может насторожить повышенный лейкоцитоз с нормальной СОЭ (скорость оседания эритроцитов).
- Диагностика возбудителя. У больного берут соскоб посева с задней стенки глотки, правда, не всегда удается получить верный результат, особенно на катаральной стадии (где-то в среднем 40 процентов и ниже). Взятие анализа способом ПЦР более информативно, но при приеме антибиотиков попытки выявления сводятся к нулю.
- Проведение исследования кровяной сыворотки в ИФА или РНГА. — Забор в ИФА – на второй стадии болезни. Более точен метод парных сывороток, при котором забор крови идет два раза (в начале и конце заболевания).
- Направление на рентген. При положительном результате отмечают расширение легочного древа и рельефность рисунка.
Лечение
Взрослым, как правило, назначают амбулаторное лечение, без госпитализации в стационар. Специально выверенная какая-то либо методика лечения коклюша отсутствует, и больным назначают антибиотики и симптоматическое лечение. В то же время данный способ достаточно эффективен, и поэтому говорить о каких-то специальных средствах не приходится.
Лечение коклюша у взрослых проходит довольно трудно, поскольку сильно токсичный возбудитель поражает вегетативную систему. В центр головного мозга идет рефлекс, усиливающий кашель.
Дифференцировать болезнь проблемно, поскольку коклюш и паракоклюш имеют сходную клиническую картину. Сбора данных недостаточно, чтобы поставить правильный диагноз, хотя симптомокомплекс содержит специфические признаки заболевания в виде интенсивности и звучания кашля. Диагностика коклюша у взрослых предусматривает следующие лабораторные исследования:
- забор анализа крови для выявления особенностей патогенной флоры;
- изучение мокроты под микроскопом (бактериологическое исследование);
- реализация серологических методик;
- гематологические и молекулярные исследования;
- анализ ИФА.
Что такое коклюш
Первые сведения о болезни появились в середине XVI века, когда была зафиксирована вспышка коклюша в Париже. С тех пор заболевание всё чаще появлялось в странах Европы. Возбудитель коклюша был описан в 1900 и 1906 годах Ж. Борде и О. Жангу. После чего палочка bordetella pertussis стала носить название Борде-Жангу. Это мелкая бактерия, не образующая спор и крайне чувствительна к меняющимся условиям окружающей среды. Она погибает под воздействием любых дезинфектантов, ультрафиолетового излучения и при нагревании. Именно поэтому во внешней среде она долго не задерживается и после попадания на предметы считается незаразной.
Что за болезнь — коклюш? Заболевание относится к группе острых инфекционных, которое передаётся при контакте, а главным симптомом его является длительный приступообразный кашель. В природе существуют три основных типа коклюша: 1, 2, 3. Наиболее сильные изменения в организме вызывает второй тип.
Особенности заболевания:
- для коклюша характерна периодичность: каждые 3–4 года отмечается подъем;
- обострение в большинстве случаев наблюдается в жаркое время года — в июле и августе;
- в конец осени и начале зимы наступает пик заболеваемости;
- коклюш — это острая бактериальная инфекция, очаги которой отмечаются в течение всего года, но атипичное течение болезни зачастую мешает диагностике;
- высокая восприимчивость к бактерии непривитых людей, микроорганизм поражает около 75% тех, кто контактировал с больным;
- большее число осложнений наблюдается при заражении коклюшем ребёнка до года.
Лечение коклюша у детей
Лечение коклюша у детей в большинстве случаев проводится в амбулаторных условиях. Госпитализация показана только при тяжелом течении заболевания и присоединении вторичной инфекции.
Больного следует изолировать в отдельную комнату, в которой несколько раз в день проводят влажную уборку и проветривают.
Дети первого года жизни остаются на грудном вскармливании. В более старшем возрасте назначают диетический стол №13 по Певзнеру. Целями диетотерапии являются:
- повышение сопротивляемости организма к инфекции;
- стимуляция защитных сил;
- уменьшение интоксикации;
- создание оптимальных условий для иммунной системы.
В рацион включают:
- подсушенный белый хлеб, несдобное печенье;
- некрепкие рыбные и мясные бульоны, овощные и мясные супы-пюре, слизистые крупяные супы;
- паровые котлеты, мясное суфле, фрикадельки;
- паровые рыбные котлеты, заливное из рыбы;
- кисломолочные продукты (ряженка, ацидофилин, кефир, творог, сметана);
- сыр и брынза;
- белковый паровой омлет, яйца всмятку;
- полужидкие вязкие каши;
- ягоды и фрукты (мягкие, спелые и сладкие);
- некоторые виды сладостей (мед, варенье, джем, меренга, муссы, желе, пастила, мармелад);
- растительное и сливочное масло;
- чай с лимоном, настой шиповника.
- компоты, морсы, разбавленные фруктовые и овощные соки;
Из рациона исключают:
- свежий ржаной и пшеничный хлеб, сдобную выпечку;
- крепкие и жирные бульоны;
- жирные сорта мяса и рыбы, колбасные изделия, копчености;
- бобовые;
- консервы, соленья и маринады;
- острые сыры, сливки, цельное молоко;
- сваренные вкрутую яйца, яичницу;
- каши из кукурузы, перловки, ячки и пшена;
- овощи с грубой клетчаткой (грибы, брюква, белокочанная капуста, редька, редис, репа);
- торты и пирожные;
- какао и шоколад.
В катаральном периоде лечение коклюша у детей проводится антибиотиками (макролиды, аминогликозиды) недельным курсом в среднетерапевтической дозировке. В первые дни заболевания одновременно с антибиотиками детям может быть назначен специфический противококлюшный гамма-глобулин.
Для подавления приступообразного кашля рекомендовано:
- длительное пребывание ребенка на свежем воздухе (в безветренную погоду и температуре воздуха не ниже -10 °С;
- назначение седативных и антигистаминных препаратов.
При тяжело протекающих приступах кашля могут быть назначены нейролептики.
Применение противокашлевых препаратов с центральным механизмом действия противопоказано. Муколитики и отхаркивающие средства неэффективны, поэтому их также не назначают. Противопоказаны банки и горчичники, их применение может спровоцировать сильный кашлевой приступ.
В период судорожного кашля хороший лечебный эффект оказывает ГБО (гипербарическая оксигенотерапия). Помимо этого, широко применяют физиотерапию, например, ингаляцию протеолитических ферментов.
При тяжелом течении коклюша с возникновением апноэ коротким курсом назначают теофиллин и кортикостероиды. При длительном апноэ проводят массаж грудной клетки, искусственную вентиляцию легких.